La hiperglucemia aumenta la morbilidad y mortalidad en pacientes ingresados en la UCI. [1] La infusión más utilizada y potente para evitarlo y, disminuir la glucosa en sangre, es la insulina. [2]
Desde su descubrimiento en 1921, el uso de la insulina intravenosa no ha dejado de crecer. No obstante, se trata de un medicamento de alerta máxima que está constantemente implicado en informes de daños prevenibles para el paciente (por hipoglucemia) y, por lo tanto, requiere un seguimiento preciso para minimizar los riesgos y maximizar los beneficios. [4]
Usos de la insulina intravenosa
La insulina intravenosa se emplea en pacientes de UCI con una emergencia de diabetes u otras afecciones que afectan el azúcar en sangre y que requieren un control rápido y eficiente de la hiperglucemia. [2]
Entre los usos más destacados de la insulina intravenosa nos encontramos [2]:
- Post cirugía cardíaca.
- Infarto de miocardio.
- Shock cardiogénico.
- Cetoacidosis diabética.
- Hiperglucemia e hiperosmolaridad.
- Cuidados críticos médicos o quirúrgicos.
- Alimentación enteral o parenteral durante períodos prolongados.
- Parto.
- Tratamiento con glucocorticoides en dosis altas.
- Tras trasplante de órganos.
- Derrame.
- Para determinar la dosis antes de la transición a insulina subcutánea.
En estos casos, el profesional puede optar por la administración de insulina intravenosa para controlar los niveles de azúcar en sangre. [5] Para poder llevar un control preciso sobre este fármaco y poder anticiparse a posibles complicaciones, es importante conocer los diferentes riesgos que se le asocian.
Efectos adversos
La hipoglucemia es el principal efecto adverso de la terapia con insulina intravenosa. [2] Se trata de un desequilibrio entre el suministro de glucosa, la utilización de glucosa y los niveles actuales de insulina. [6] En pacientes hospitalizados, se habla de hipoglucemia cuando los niveles de glucosa son: <70 mg / dl (3,9 mmol / l). [6]
Tal es su importancia, que los pacientes que experimentan hipoglucemia hospitalaria sufren un 66% más de riesgo de muerte en un año. [6] Además, la estancia hospitalaria se alarga una media de 2,8 días más en el hospital. [6]
Prevención y tratamiento de la hipoglucemia
Históricamente, la hipoglucemia se ha definido como un nivel de glucosa en sangre de <40 a <70 mg / dl. [7] Pero, actualmente, la Asociación Americana de Diabetes (ADA) define la hipoglucemia como un nivel de glucosa en sangre <70 mg / dl. [7]
Para controlar y prevenir la hipoglucemia se siguen dos estrategias principales [7]:
- Monitorización frecuente de la glucosa en sangre. La Asociación Americana de Diabetes (ADA) y la Asociación Americana de Endocrinólogos Clínicos (AACE) recomiendan su control cada hora, excepto para los pacientes con glucosa en sangre estable dentro del rango objetivo, para quienes puede realizarse cada dos horas. [7]
- Ajuste de la velocidad de infusión si el nivel de glucosa en sangre disminuye demasiado rápido. Algunos protocolos recomiendan detener temporalmente la infusión de insulina por hipoglucemia y reiniciarla a una velocidad menor una vez que se ha resuelto. No obstante, no hay que olvidar, que, no reiniciar la infusión puede resultar en una hiperglucemia profunda y, en última instancia, en una cetoacidosis diabética en pacientes con diabetes tipo 1. [7]
Las estrategias adicionales que pueden mejorar la seguridad incluyen: fijar como objetivos niveles más altos de glucosa en sangre, ajustar la tasa de infusión de insulina de manera menos agresiva y ofrecer formación y protocolos a los profesionales. [7]
Práctica clínica
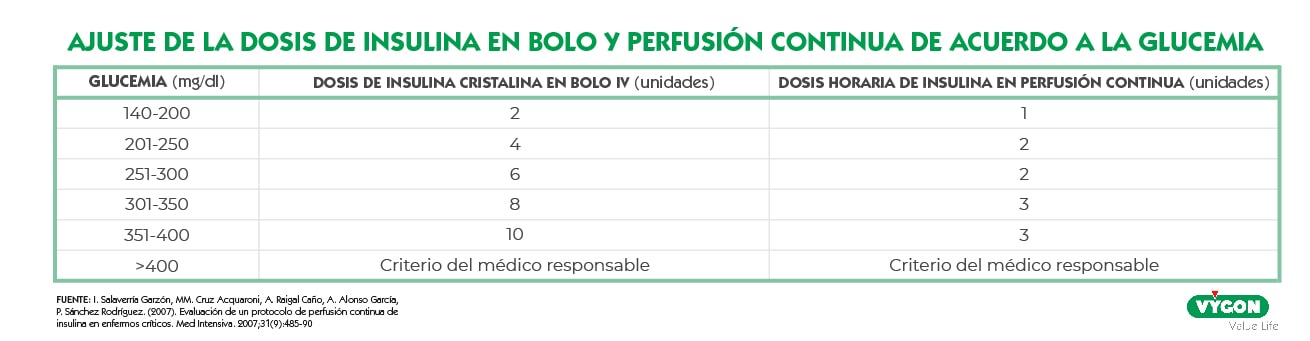
La Asociación Americana de Diabetes (ADA), Asociación Americana de Endocrinólogos Clínicos (AACE) y la campaña “Sobreviviendo a la Sepsis” (Surviving Sepsis) recomiendan iniciar la terapia con insulina en pacientes con hiperglucemia persistente (glucosa en sangre> 180 mg / dl). El objetivo de glucosa en sangre lo fijan en 140-180 mg / dl para la mayoría de los pacientes. Sin embargo, abren la posibilidad a un objetivo más estricto de 110-140 mg / dl para pacientes en los que se pueda lograr sin causar hipoglucemia significativa. [2,4]
La insulina administrada por vía intravenosa es la conocida como de acción rápida, ya que podemos comenzar a percibir los efectos a los 30 minutos tras su administración (en caso de tratarse de ultra rápida, desde los 10 minutos); su máximo efecto se encuentra entre la 1 y las 3 horas y finaliza a las 6 u 8 horas tras el comienzo del tratamiento.
Infusión
Con respecto a cómo se debe infundir este fármaco no existen consenso, encontrándonos diferentes opiniones, lo cual dificulta enormemente la labor del profesional. Tanto es así que, el 25% de las unidades no disponen de un protocolo escrito de preparación de perfusiones de insulina. [13]
Si ya es complicado su infusión en adultos, el control sobre esta droga requiere de gran precisión en pacientes pediátricos y neonatos, donde riesgos como la sobredosis se acentúan notablemente.
A pesar de la falta de consenso, existen diferentes recomendaciones que pueden ayudarnos a tener un mayor control sobre esta droga, como veremos a continuación.
Claves para la infusión de insulina intravenosa
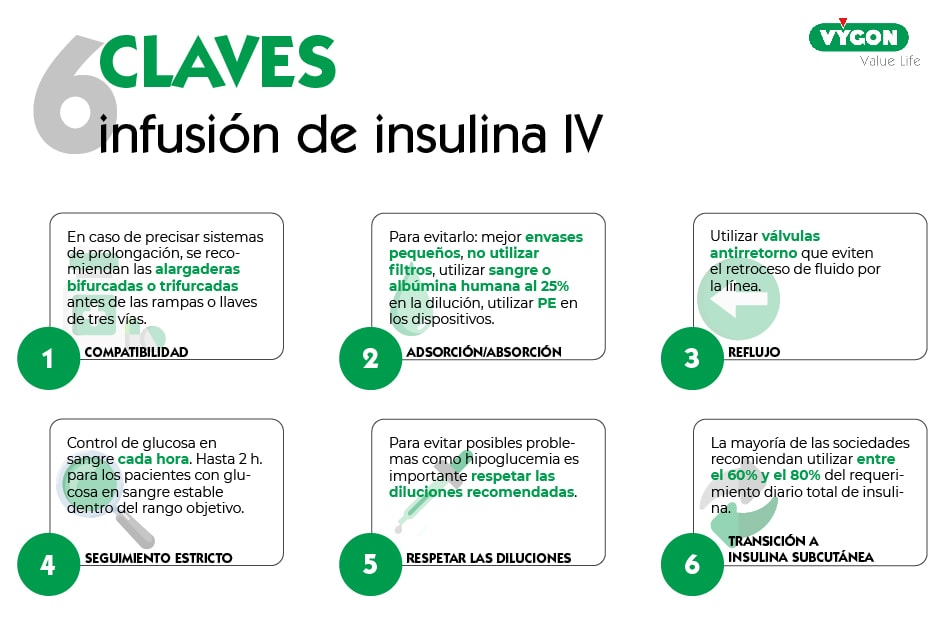
1. Compatibilidad
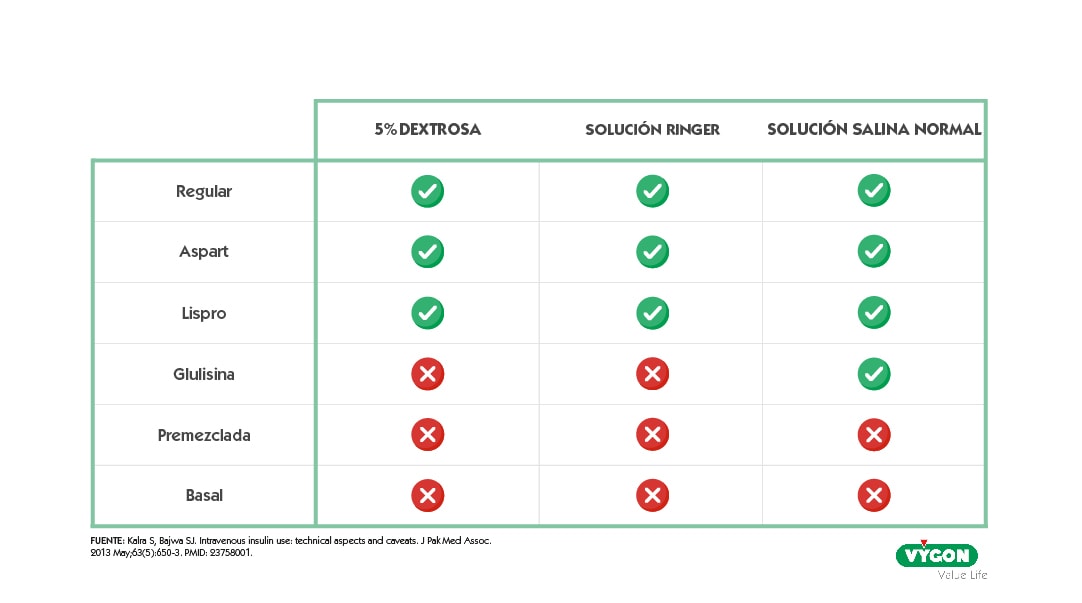
Con el fin de evitar posibles complicaciones y, lograr los resultados terapéuticos esperados, es importante conocer la compatibilidad de la insulina con otros fármacos o líquidos intravenosos. [9]
En caso de que el paciente precise fármacos incompatibles entre sí, siempre debemos asegurarnos de reservar un lumen destinado a esta infusión, con el fin de reducir los posibles riesgos de interacción entre las diferentes soluciones. Así como, en caso de utilizar sistemas de prolongación, optar por aquellos que menor espacio común entre las líneas presente.
En relación con los sistemas de prolongación, se recomiendan las alargaderas bifurcadas o trifurcadas antes que las rampas o llaves de tres vías, por el alto espacio común y volumen muerto que presentan estas últimas. La reducción del volumen muerto, como veremos a continuación, también permitirá reducir el riesgo de adsorción cuando infundamos insulina.
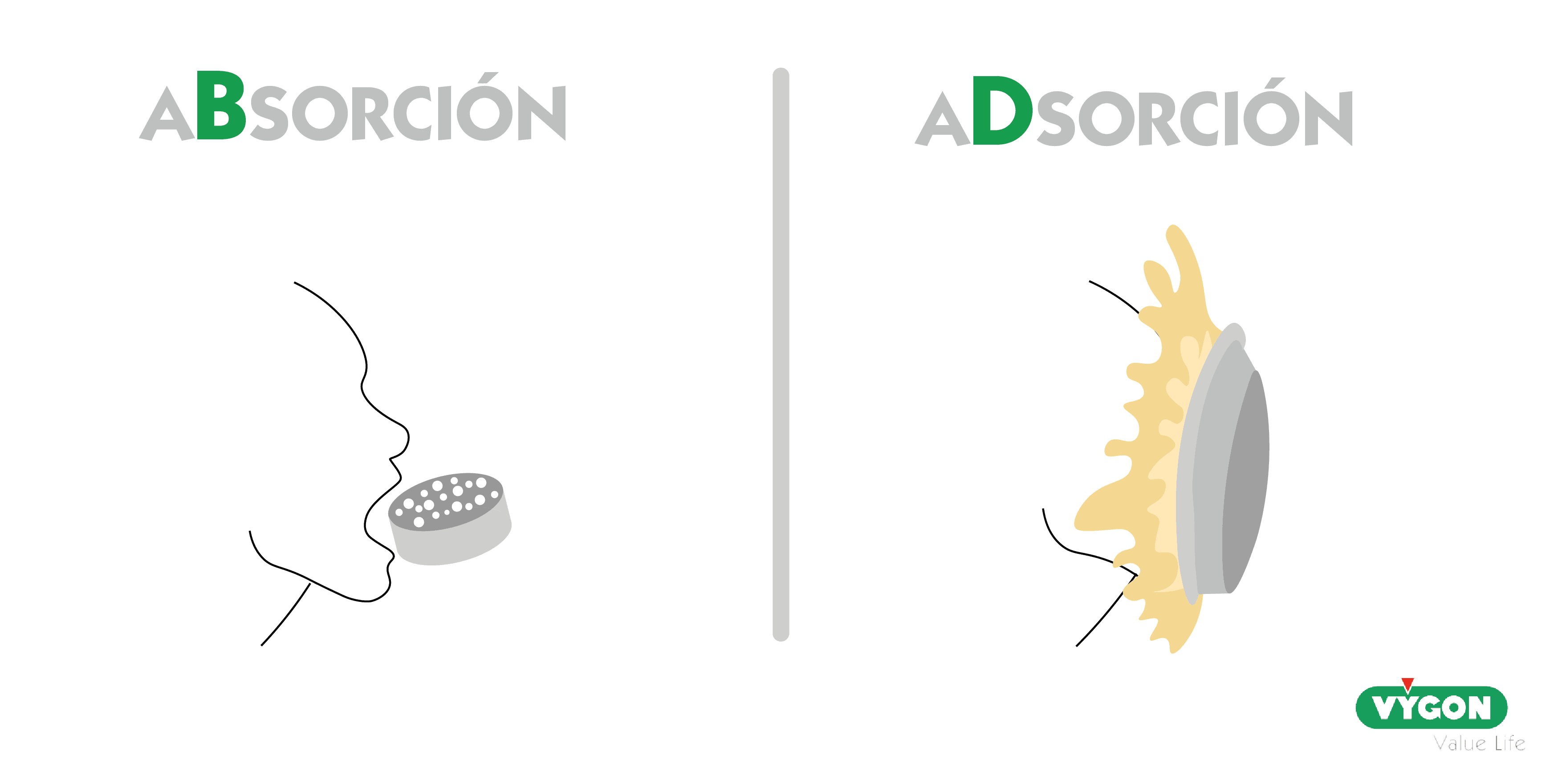
2. Adsorción/Absorción
La insulina puede unirse y adherirse a los tubos de plástico de los equipos intravenosos, así como a las superficies de algunos equipos utilizados en la administración de insulina. [9]
La adsorción es un fenómeno que puede producirse con diversas infusiones intravenosas, no obstante, la insulina es la droga con mayor propensión a la absorción. [14]
Cuando se produce adsorción, la velocidad de administración del fármaco se ve alterada, afectando, de esta forma, al control glucémico.
La adsorción es un proceso variable que depende de varias propiedades físicas y químicas, siendo difícil calcular los requisitos de dosis y planificar la terapia cuando se sospecha que parte de la infusión puede sufrir adsorción.
Entre los diferentes factores que influyen la adsorción de insulina encontramos:
- Material utilizado.
- Concentración de insulina. A menor concentración de insulina en el bolo a infundir, mayor será la adsorción.
- Longitud del recorrido.
- Temperatura.
- Velocidad de infusión. Aumentará el riesgo de adsorción cuanto más lenta sea la velocidad de infusión.
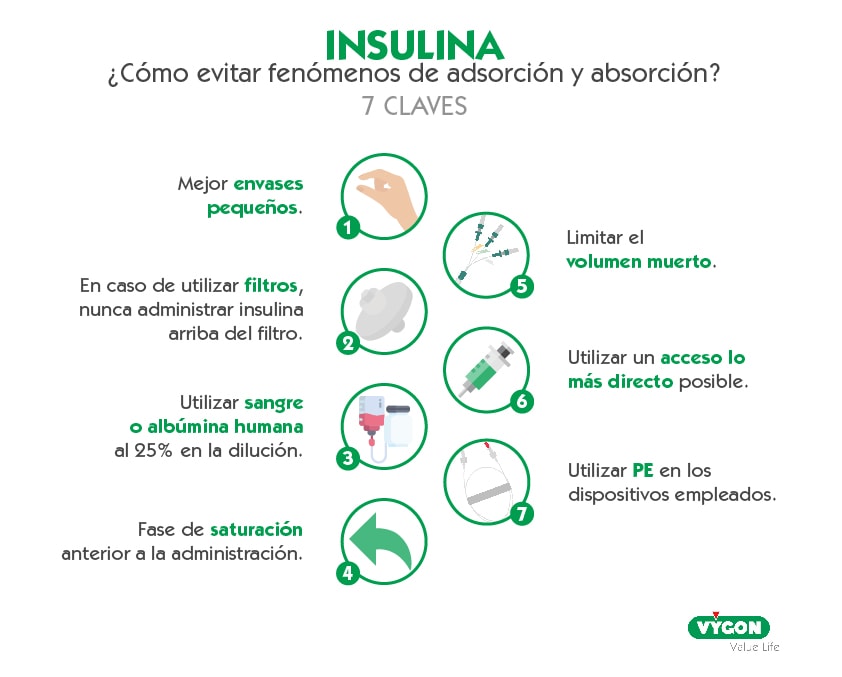
¿Cómo evitar fenómenos de adsorción y absorción?
- Mejor los envases pequeños. El aumento de superficie de contacto aumenta la adsorción de la insulina. [10]
- En caso de utilizar filtros, nunca administrar insulina arriba del filtro. Siempre que sea posible, se recomienda evitar el uso de filtros en adultos, ya que los sistemas de perfusión largos y con filtros, adsorben más que los cortos sin filtro. [10]
En cambio, en las UCIN muchas veces es recomendable su utilización; en este caso, no se debe administrar la insulina arriba del filtro, correríamos el riesgo de que la infusión no llegue al paciente. [15]
- Utilizar sangre o albúmina humana al 25% en la dilución hace que el envase no adsorba tanta insulina. [10]
- Fase de saturación anterior a la administración. El tiempo de contacto de la insulina con las paredes del sistema puede afectar a la estabilidad de la preparación, por ello, muchos protocolos y guías recomiendan un tiempo de reposo o preacondicionamiento anterior a la administración, mediante un cebado con la propia preparación, o a una mayor concentración, de esta forma conseguimos saturar el sistema y alcanzar un estado de equilibrio. Se ha identificado mayor eficacia de la saturación con soluciones con mayor concentración que la posteriormente administrada. [13, 16, 17]
- Limitar el volumen muerto. Utilizar dispositivos que permitan disminuir el volumen muerto como los prolongadores bifurcados o trifurcados sin PVC, también nos ayudará a reducir la probabilidad de que se produzca el fenómeno de adsorción.
- Utilizar un acceso lo más directo posible. Infundir la insulina a través de una vía de urgencia o de muestreo supone una reducción del recorrido del fármaco, por lo que también puede ayudar a evitar la adsorción y absorción.
- Utilizar polietileno (PE) en los dispositivos empleados. Especialmente en materiales de PVC, la absorciónes uno de los principales problemas de perdida de la solución en recipientes, sets de administración o filtros. En cambio, el PE, además de su alta resistencia al desgaste y a la abrasión, presenta una baja absorción de la humedad. Por todo ello, cuando se precise administrar insulina, el material que mejores resultados puede aportar será el polietileno.
3. Reflujo
Con el fin de controlar de forma más precisa el flujo que recibe el paciente, se pueden utilizar válvulas antirretorno que eviten el retroceso de fluido por la línea y bolos accidentales.
4. Monitorización
Como hemos comentado anteriormente, la infusión de insulina intravenosa requiere un seguimiento estricto. Se recomienda el control de glucosa en sangre cada hora, siendo posible extender el monitoreo a una frecuencia de dos horas para los pacientes con glucosa en sangre estable dentro del rango objetivo.
5. Respetar las diluciones recomendadas
Para evitar posibles problemas como la hipoglucemia es importante respetar las diluciones recomendadas y monitorizar la respuesta del paciente al tratamiento, y, de esta forma, poder ir ajustando la velocidad de infusión.
6. Transición de insulina intravenosa a subcutánea
Para evitar la pérdida del control glucémico y optimizar los resultados, es importante que los pacientes pasen de manera adecuada de la insulina intravenosa a la subcutánea. [4]
Una vez que se ha identificado la necesidad de hacer la transición a la insulina subcutánea, el requerimiento de insulina de 24 horas se puede calcular extrapolando la dosis intravenosa promedio requerida durante las 6-8 horas previas en un paciente estable. [4]
La mayoría de las sociedades recomiendan utilizar entre el 60% y el 80% del requerimiento diario total de insulina, calculado a partir de la tasa de infusión de insulina, para minimizar el riesgo de hipoglucemia. [4]
La insulina IV es fundamental en el tratamiento de la hiperglucemia, principalmente en cuidados intensivos; pero, también en hospitalizados. Sin embargo, como hemos visto, presenta varios retos para el profesional.
Estas 6 recomendaciones, conjuntamente a un estudio individualizado del paciente, pueden ayudarnos a guiar el tratamiento y evitar posibles complicaciones como la hipoglucemia.
Te puede interesar:
- 4 CLAVES PARA UN MAYOR CONTROL EN LA INFUSIÓN DE NORADRENALINA
- 4 CLAVES PARA LA INFUSIÓN DE DOBUTAMINA
- CRISTALOIDES Y COLOIDES EN LA REANIMACIÓN DEL PACIENTE CRÍTICO
- CRISTALOIDES Y COLOIDES EN LA REANIMACIÓN DEL PACIENTE QUEMADO
- CATECOLAMINAS DISPONIBLES PARA EL PACIENTE CRÍTICO
- SISTEMAS CERRADOS. LA ALTERNATIVA A LAS LLAVES DE TRES PASOS.



HOLA MUY INTERESANTE LA INFORMACIÓN COMPARTIDA.
Muchas gracias.
Intereresante los artículos.
Gracias por incentivar a la formación profesional.