Aproximadamente 310 millones de pacientes se someten a una cirugía al año en todo el mundo. De todos ellos, el 20% sufrirá complicaciones posoperatorias y entre 1-4% morirá en un corto periodo de tiempo. En este artículo se expone la terapia guiada por objetivos (GDT) y cómo puede ayudarnos a mejorar el pronóstico de los pacientes.
¿QUÉ ENCONTRARÁS EN ESTE ARTÍCULO?
- Terapia guiada por objetivos (GDT)
- Sistema Avanzado de Monitorización Hemodinámica
- ¿Cómo saber qué cantidad de líquidos administrar?
- Curva de Frank-Starling
- ¿Cómo medir la respuesta a fluidos?
¿Quieres saber cómo reducir las complicaciones y la mobimortalidad asociada a las intervenciones quirúrgicas? Permanece en esta página y lee la entrada completa.
Aproximadamente 310 millones de pacientes se someten a una cirugía al año en todo el mundo. De todos ellos, el 20% sufrirá complicaciones posoperatorias y entre 1-4% morirá en un corto periodo de tiempo.1
¿Es posible reducir las complicaciones y la mobimortalidad asociada a estas intervenciones? La terapia guiada por objetivos (GDT) puede ser una de nuestras mejores aliadas.2
Terapia guiada por objetivos (GDT)
Estudios recientes han demostrado que la terapia guiada por objetivos (GDT) permite reducir la morbimortalidad y el tiempo de hospitalización. 2
Esta técnica se basa en la monitorización continua de los parámetros hemodinámicos para guiar el tratamiento. De esta forma, permite un uso más adecuado de los fluidos, vasopresores e inotrópicos y, por tanto, ofrece un mejor pronóstico y una recuperación más rápida. 3
Se ha demostrado que la terapia perioperatoria dirigida por objetivos (PGDT) puede mejorar el resultado postoperatorio en pacientes de cirugía de alto riesgo. 3
Tanto es así, que un balance hídrico positivo innecesario se relaciona con un aumento de la morbilidad y la mortalidad. 5
Para evitar una sobrecarga de líquidos, se propusieron nuevas recomendaciones como la restricción de líquidos durante el perioperatorio, por relacionarse con pronósticos postoperatorios más favorables. 6
A este modo de empleo de la terapia de líquidos, se le acuñó el término de “restrictivo”. No obstante, este término lleva a confusión, relacionándose con diferentes definiciones y aplicaciones. Llegando a entenderse como hipovolemia, en vez de un modo de evitar el exceso de fluido.
Por este motivo, actualmente, se está sustituyendo el término “restrictivo” por el de “balance cero”, es decir, un balance hídrico lo más cercano a la normovolemia.
Tradicionalmente, se empleaban catéteres de arteria pulmonar para la monitorización hemodinámica, pero esta técnica se está viendo desplazada por otras menos invasivas y, por tanto, con un menor número de complicaciones asociadas. 2
Te puede interesar
Sistema Avanzado de Monitorización Hemodinámica
Como hemos comentado, para llevar a cabo una terapia guiada por objetivos (GDT) es necesario monitorizar de forma continua los cambios hemodinámicos del paciente. Para ello, necesitaremos un sistema avanzado de monitorización hemodinámica.
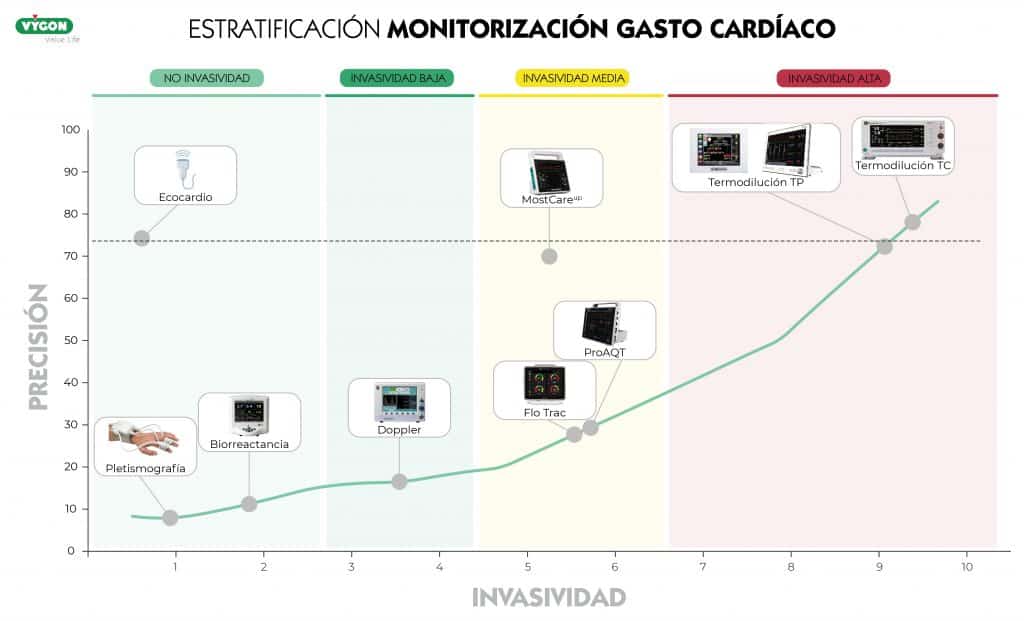
Dentro de los sistemas avanzados de monitorización hemodinámica, los más empleados en cirugías de alto riesgo son aquellos basados en el análisis del contorno del pulso para la obtención del volumen sistólico (VS).
Los sistemas de monitorización pueden clasificarse según el tipo de cálculo que realizan para obtener el VS. Existen monitores que utilizan las leyes de la física clásica (ley de Otto Frank y ley de Stewart Hamilton) frente a los que utilizan métodos estadísticos (Langewouters, curtosis, corrección estadística con datos de pacientes sanos).
Los primeros, son más precisos y fiables, pero tienen un inconveniente, también son más invasivos, excepto el método P.R.A.M. que, como se puede observar en la gráfica, presenta una invasividad media y una alta precisión. Además, es el único método de estimación basado en el análisis del contorno del pulso que se ha validado en los pacientes pediátricos comparándolo con un método de referencia.7
¿Cómo saber qué cantidad de líquidos administrar?
Una vez hemos tomado la decisión de llevar a cabo una terapia guiada por objetivos y disponemos de una onda de presión arterial óptima que nos permite disponer de toda la información necesaria para guiar el tratamiento, la siguiente pregunta es: ¿Qué cantidad de fluido administrar?
Cuando hablamos de administración de fluidos, es necesario hacer referencia a la curva de Frank-Starling.
Te puede interesar
Curva de Frank-Starling
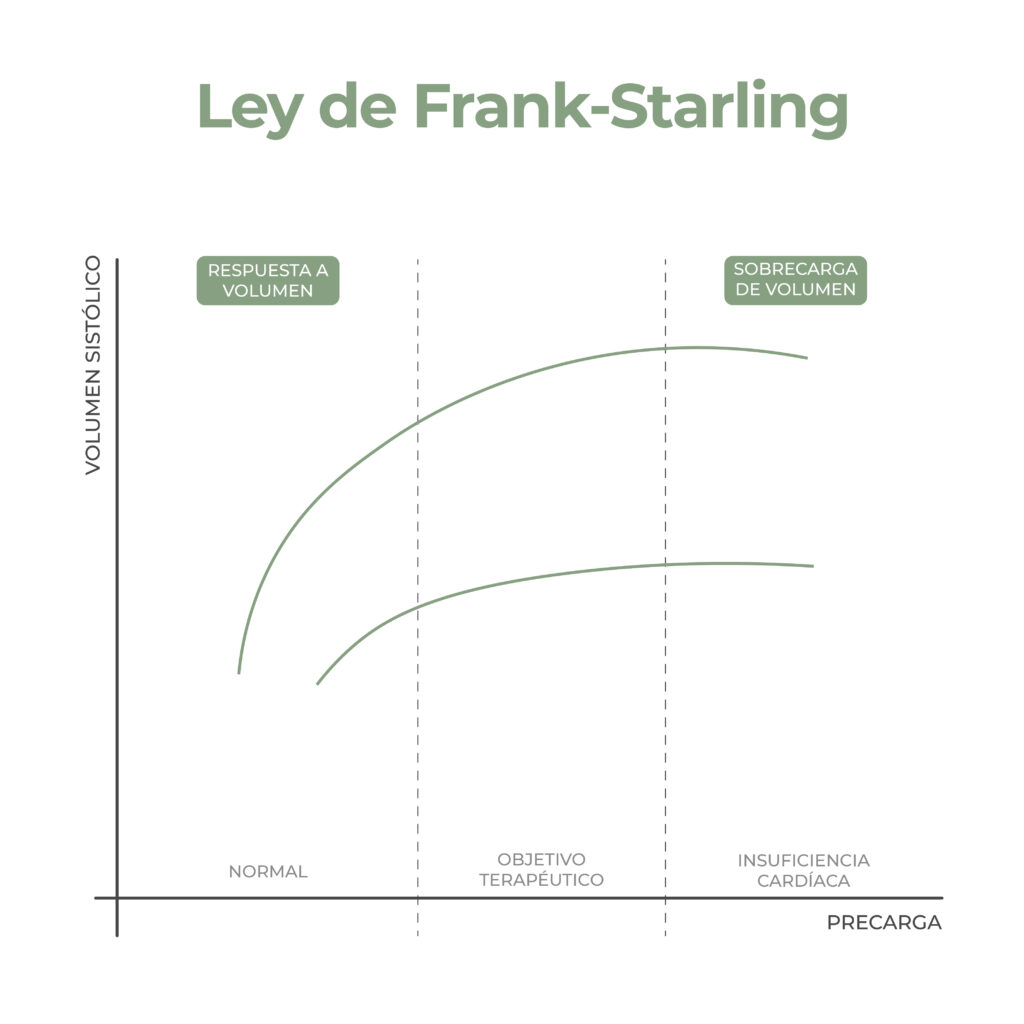
De acuerdo con el principio de Frank-Starling el volumen ventricular sistólico se incrementa al tiempo que se produce un aumento en la precarga, sin embargo, esta relación no es lineal, sino curvilínea.
Es decir, una vez alcanzado un valor concreto de precarga, incrementos posteriores no guardan una correlación significativa con el volumen sistólico, y en este caso, volver a administrar volúmenes se crearía edema tisular.3
¿Cómo medir la respuesta a fluidos?
Partiendo de la premisa de realizar una administración de fluidos de “balance cero”, es decir, evitar infundir volúmenes innecesarios que podrían dañar a los pacientes sometidos a una cirugía mayor, se desaconseja cualquier método que consista en la administración de bolos repetidos que puedan llevar a una sobrecarga de fluidos. 3
Existen diferentes técnicas que pueden ayudarnos a medir cómo responderá el paciente al tratamiento, siendo tanto la SVV como PPV los más empleados en los pacientes quirúrgicos. 3
Estas variables tienen una alta sensibilidad para identificar si un paciente va a responder o no, aumentando su gasto cardiaco ante una infusión de fluidos. En la actualidad, son la primera opción para evaluar la respuesta del paciente a la reanimación con fluidos.
PPV y SVV
La Variación del Volumen Sistólico (VVS) y la Variación del Presión del Pulso (PPV) son variables derivadas del análisis de la onda de presión arterial durante la ventilación mecánica y están considerados un predictor fiable para medir la respuesta al fluido.
Su alta sensibilidad para identificar el requerimiento hídrico y su gran relación con el índice cardiaco, convierten estas variables en la primera opción para evaluar la respuesta del paciente a la reanimación con fluidos.
No obstante, ambos tienen limitaciones comunes:
- En pacientes con arritmias el volumen sistólico y la presión arterial cambian latido a latido, siendo imposible una evaluación óptima.
- Ventilación espontánea. Si el paciente se encuentra bajo ventilación espontánea o realiza esfuerzo inspiratorio, las fases de presión negativa intratorácica interrumpen la oscilación ventilatoria cíclica alterando la predicción de la respuesta a la administración de fluidos.
A parte de los anteriores escenarios donde nunca utilizaremos el VVS y PPV como indicadores de la respuesta a fluidos, también existen otros factores que pueden alterar los resultados como una presión intraabdominal elevada o altas dosis de vasopresores.
¿Quieres conocer otros indicadores de la respuesta a fluidos?
Para conocer más sobre monitorización hemodinámica, matricúlate en el curso impartido por el Dr. José Miguel Alonso Iñigo, médico especialista en Anestesiología-Reanimación y Tratamiento del dolor. Para ello, solo tienes que hacer clic aquí o en el banner siguiente.

Bibliografía
- International Surgical Outcomes Study group. Global patient outcomes after elective surgery: prospective cohort study in 27 low-, middle- and high-income countries. Br J Anaesth. 2016 Oct 31;117(5):601-609. doi: 10.1093/bja/aew316. Erratum in: Br J Anaesth. 2017 Sep 1;119(3):553. PMID: 27799174; PMCID: PMC5091334.
- Chong, Matthew A.; Wang, Yongjun; Berbenetz, Nicolas M.; McConachie, Ian. Does goal-directed haemodynamic and fluid therapy improve peri-operative outcomes?: A systematic review and meta-analysis. European Journal of Anaesthesiology 35(7):p 469-483, July 2018. | DOI: 10.1097/EJA.0000000000000778
- Cannesson, M., Ramsingh, D., Rinehart, J., Demirjian, A., Vu, T., Vakharia, S., Imagawa, D., Yu, Z., Greenfield, S., & Kain, Z. (2015). Perioperative goal-directed therapy and postoperative outcomes in patients undergoing high-risk abdominal surgery: a historical-prospective, comparative effectiveness study. Critical care (London, England), 19(1), 261. https://doi.org/10.1186/s13054-015-0945-2
- Kumar, L., Kanneganti, Y. S., & Rajan, S. (2015). Outcomes of implementation of enhanced goal directed therapy in high-risk patients undergoing abdominal surgery. Indian journal of anaesthesia, 59(4), 228–233. https://doi.org/10.4103/0019-5049.155000
- Yang, X., & Du, B. (2014). Does pulse pressure variation predict fluid responsiveness in critically ill patients? A systematic review and meta-analysis. Critical care (London, England), 18(6), 650. https://doi.org/10.1186/s13054-014-0650-6
- Garutti Martínez, Ignacio. de Nadal Clanchet, Miriam. Schiraldi, Renato. Acosta Villegas, Francisco. Aldecoa Santullano, César. Guías clínicas para la optimización hemodinámica perioperatoria de los pacientes adultos durante la cirugía no cardíaca. Sociedad Española de Anestesiología, Reanimación y Terapéutica del Dolor (SEDAR)
- Alonso-Iñigo JM, Escribá FJ, Carrasco JI, Fas MJ, Argente P, Galvis JM, Llopis JE. Measuring cardiac output in children undergoing cardiac catheterization: comparison between the Fick method and PRAM (pressure recording analytical method). Paediatr Anaesth. 2016 Nov;26(11):1097-1105. doi: 10.1111/pan.12997. Epub 2016 Aug 27. PMID: 27565740.



0 comentarios
Trackbacks/Pingbacks