La interfase es un dispositivo diseñado para proporcionar soporte ventilatorio no invasivo. Una elección adecuada del mismo es uno de los determinantes principales para el fallo o éxito de la ventilación mecánica no invasiva (VMNI).
Se constituye además como elemento clave para asegurar confort y adherencia de los pacientes al tratamiento. Teniendo en cuenta distintos factores, los estudios apuntan a que las interfases para VMNI más utilizadas en la insuficiencia respiratoria aguda (IRA) son las máscaras faciales (70%), las máscaras nasales (25%) y las “pillow” nasales (5%).
El concepto actual de interfase va más allá de los diferentes tipos de mascarillas que se acoplan directamente sobre la cara del paciente, e incluye otros dispositivos capaces de proporcionar soporte ventilatorio.
Elementos de una interfase
De una forma genérica la mayoría de las mascarillas disponibles comercialmente constan de dos elementos comunes fundamentales: una zona de contacto fabricada en diferentes materiales plásticos flexibles (acolchados) que permite el adecuado sellado al contacto con la piel, y una carcasa o cuerpo rígido transparente que da forma al conjunto. Además de estos dos elementos, hay añadir un sistema de fijación o “arnés”, diferentes puertos accesorios y una conexión al circuito del paciente.
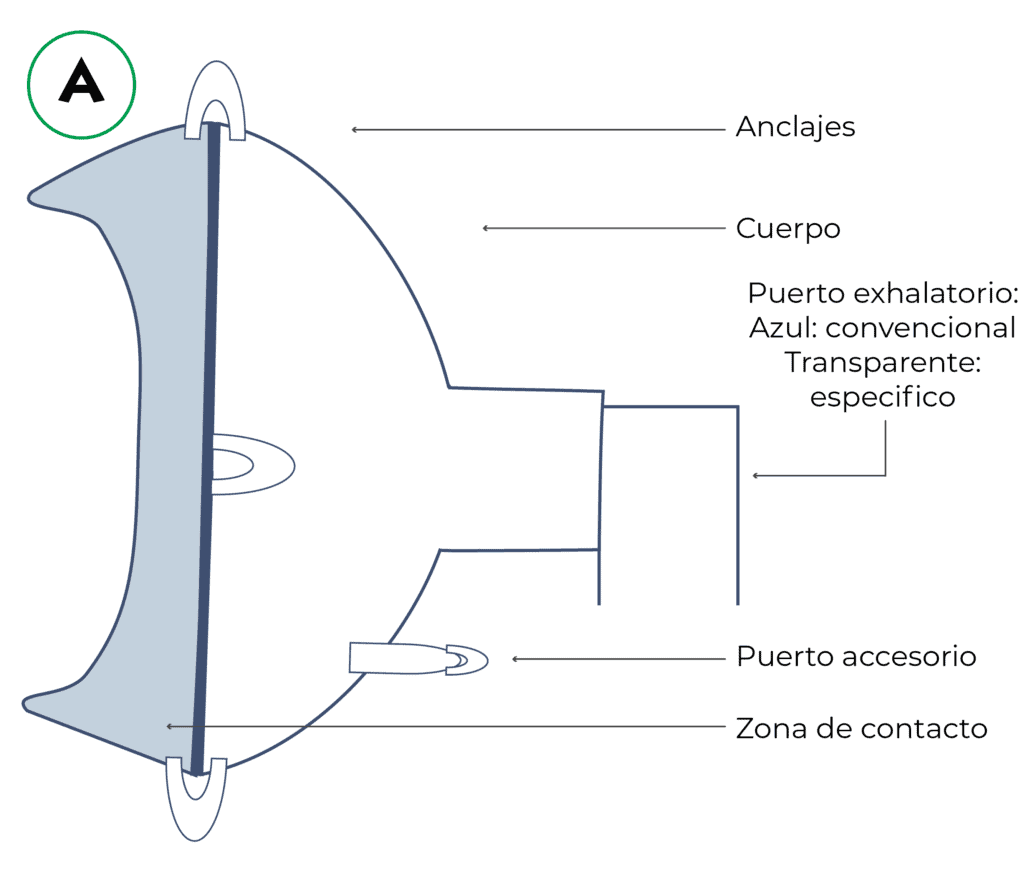
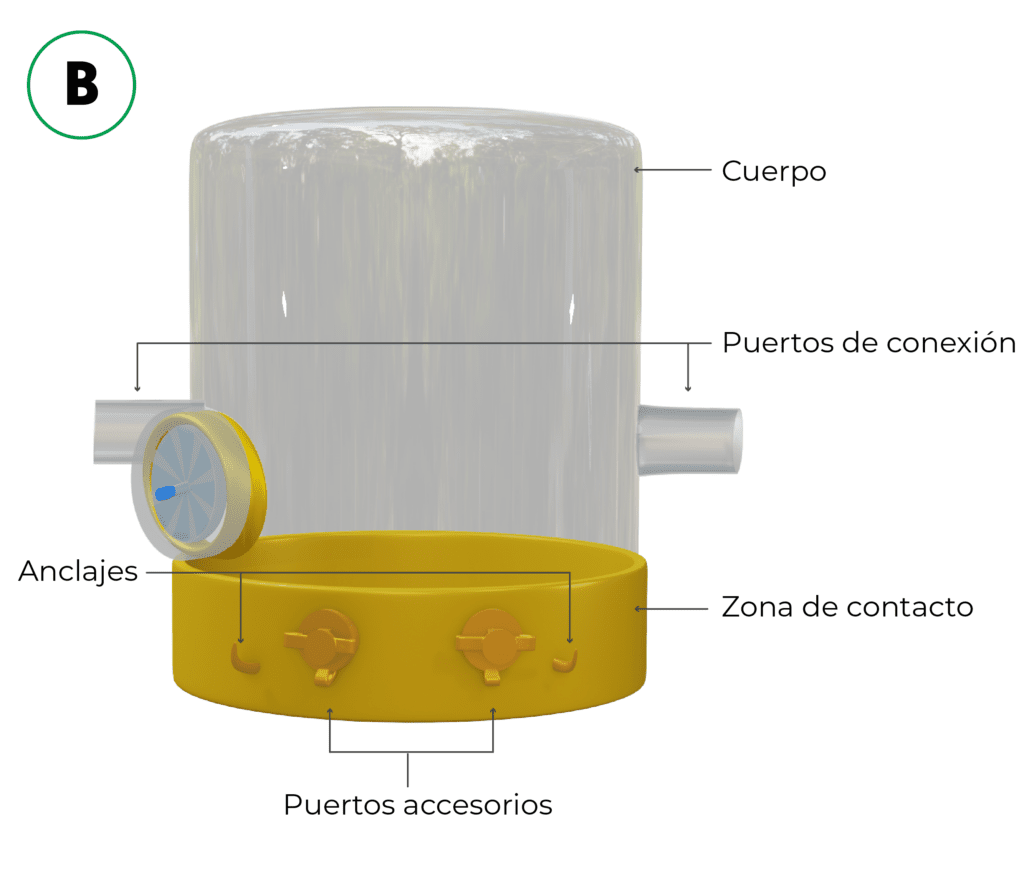
Características de la interfase ideal. Adaptado de Nava et al. y Hess
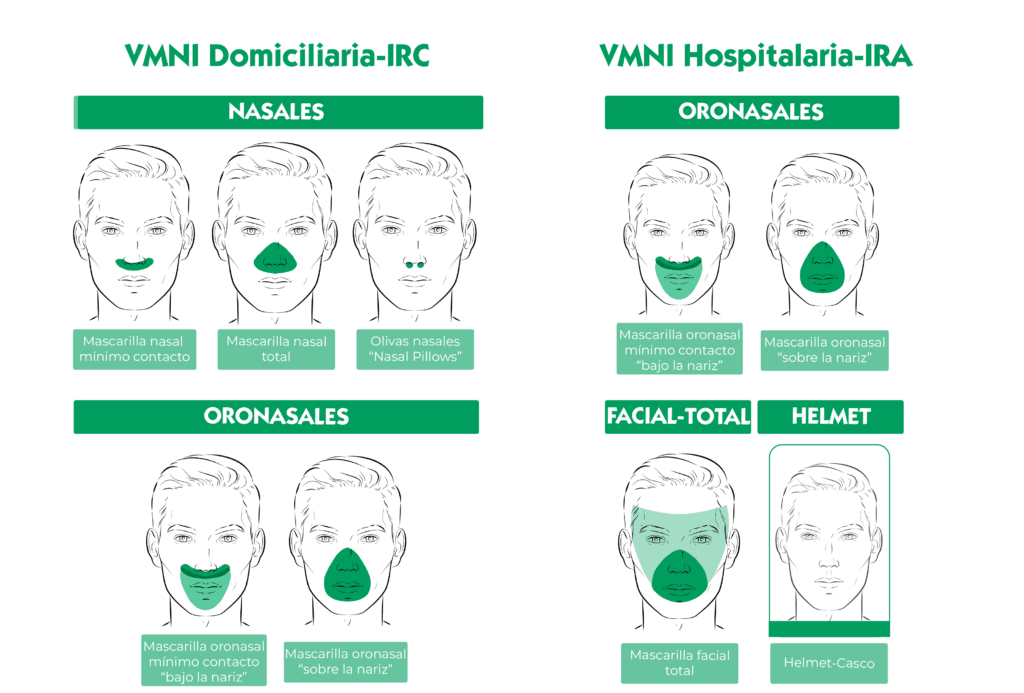
COMPARATIVA DE INTERFASES
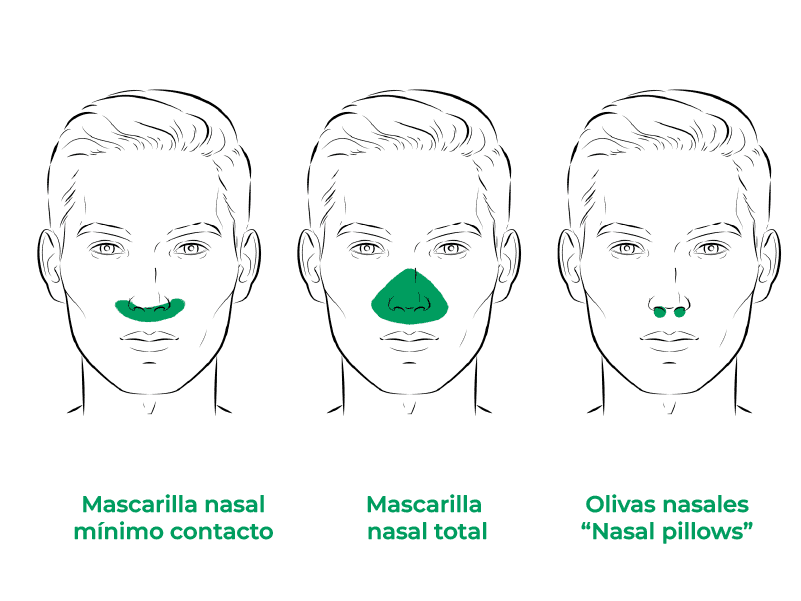
- Interfases nasales: las mascarillas nasales suelen ser la primera opción para la VMNI de pacientes con insuficiencia respiratoria crónica (IRC) en tratamiento domiciliario. No obstante, son menos adecuadas en el contexto del paciente con IRA, al ser menos efectivas por el aumento de las fugas y despresurización del sistema. Existen tres tipos fundamentales de interfases nasales: mascarillas nasales de mínimo contacto, mascarillas nasales totales, olivas nasales o “nasal pillows”.
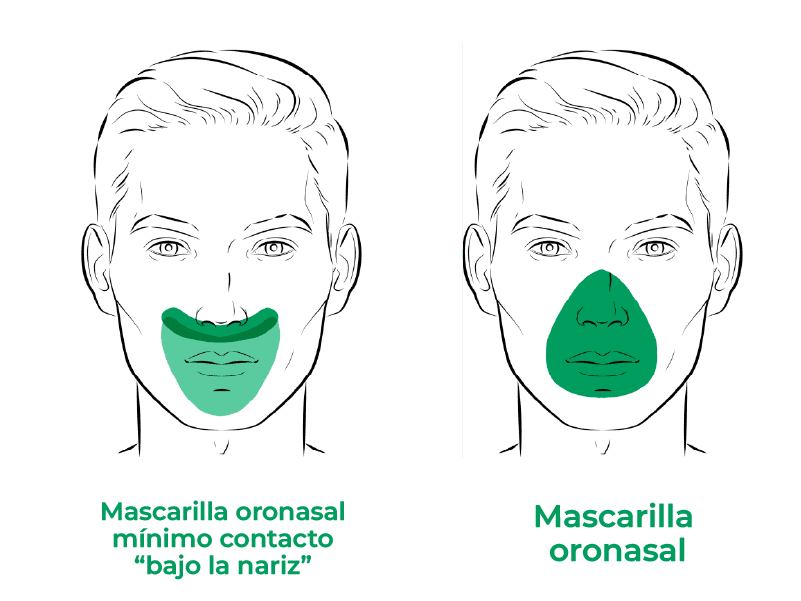
- Interfases oronasales: La Interfases oronasales se han considerado de elección para la aplicación de VMNI en la IRA. Son interfases de primera línea en pacientes agudos, que suelen tener una gran demanda de aire y que habitualmente respiran por la boca para minimizar o evitar las resistencias nasales. Diferentes estudios han demostrado un mejor confort y una tasa menor de fallo durante la VMNI con el empleo interfases oronasales frente a las interfases nasales, especialmente en pacientes con IRA hipercápnica. Existen dos tipos fundamentales: las clásicas y las de “mínimo contacto”.
- Interfase facial total: La mascarilla facial total se desarrolló como una interfase de segunda línea para evitar o minimizar las lesiones por presión que se producían fundamentalmente en el puente nasal. Esta mascarilla se caracteriza por tener una zona almohadillada de sellado alrededor del perímetro de la cara evitando las zonas de presión de las mascarillas oronasales “clásicas”. Su uso está prácticamente restringido al paciente agudo en el ámbito hospitalario. Existen dos tipos fundamentales: aquellas caracterizadas por cubrir toda la cara hasta la barbilla y otro, de menor tamaño, que cubre nariz, bocas y ojos, dejando libre la barbilla.

Comparativa con las ventajas e inconvenientes de distintas interfases:

ELECCIÓN DE LA INTERFASE
La elección de la interfase durante la IRA es crucial para el éxito de la terapia ventilatoria. El paciente agudo presenta unas características especiales como consecuencia de la rapidez de aparición y gravedad de los síntomas respiratorios. El enfoque de estos pacientes dependerá del tipo de IRA (hipoxémica, hipercápnica o global) que determinará en gran medida el tipo de interfase más apropiada durante la VMNI.
«En la IRA, la eficacia de la VMNI es más importante que la comodidad del paciente, pero la adaptación y el cuidado adecuados de la mascarilla son esenciales para aumentar su tolerancia y mejorar los resultados de la terapia.«
Estudios observacionales recientes han confirmado la utilidad del casco en pacientes con IRA hipoxémica tratados con CPAP. Rezoagli y cols. analizaron de forma retrospectiva en 110 pacientes con IRA hipoxémica tratados con VMNI la influencia del tipo de interfase empleada en el pronóstico y las complicaciones. Los pacientes con casco fueron ventilados con CPAP y los pacientes con mascarilla oronasal con VMNI-PS/PEEP.
El uso casco-CPAP (p = 0,016) se asoció de forma independiente con una menor tasa de intubación. Los pacientes con mascarilla oronasal tendieron a una mayor frecuencia respiratoria una hora después del tratamiento [28 (22-36) frente a 24 (18-29) horas, p=0,067], y mostraron una estancia más larga en la UCI (p=0,009) en comparación con los pacientes tratados con casco-CPAP.
La mejor tolerancia, la posibilidad de un tratamiento más prologando, la ausencia de fugas y los niveles más elevados de CPAP-PEEP, parecen ser los factores implicados en los mejores resultados de la terapia de soporte ventilatorio no invasivo con casco en los pacientes con IRA hipoxémica. La posibilidad de aplicar unos niveles mayores de CPAP-PEEP parece que puede minimizar el riesgo de daño pulmonar autoinducido sobre todo en las fases iniciales de la IRA hipoxémica.
RETOS EN LA ACTUALIDAD
La aparición de la IRA hipoxémica por SARS-CoV-2 ha supuesto un reto en el manejo ventilatorio de los pacientes. Las terapias de soporte ventilatorio no invasivo han demostrado su eficacia en un gran número de estudios, siendo la aplicación de VMNI mediante casco uno de los tratamientos más extendidos.
Un elemento clave para la tolerancia a la interfase sobre todo durante tratamientos prolongados es establecer una estrategia de rotación de interfases. La rotación de interfases consiste en cambiar el tipo de interfase para prevenir la aparición de complicaciones y aumentar el confort de los pacientes durante la VMNI.
Esta estrategia de rotación se puede realizar a demanda en relación con la aparición de molestias o disconfort o bien de forma protocolizada alternando diferentes interfases en un mismo paciente a lo largo de las sesiones de VMNI. Se recomienda un tiempo máximo de utilización de la interfase de forma continuada de unas 11 horas.
Bibliografía:
- Fraticelli, A. T. (2009). Physiological effects of different interfaces during noninvasive ventilation for acute respiratoy failure. Critical care medicine, 37(3), 939-945 https://doi.org/10.1097/CCM.0b013e31819b575f
- Girault, C. et al. (2009). Interface strategy during noninvasive positive pressure ventilation for hypercapnic acute respiratory failure. Critical care medicine, 37(1), 124–131. https://doi.org/10.1097/CCM.0b013e3181928706
- Hess, D. R. (2005). Noninvasive positive-pressure ventilation and ventilator-associated pneumonia. Respiratory Care, 50(7), 924-931
- Kwok, H. et al. (2003). Controlled trial of oronasal versus nasal mask ventilation in the treatment of acute respiratory failure. Critical care medicine, 31(2), 468–473. https://doi.org/10.1097/01.CCM.0000045563.64187.20
- Lemyze, M. et al. (2013). Rescue therapy by switching to total face mask after failure of face mask-delivered noninvasive ventilation in do-not-intubate patients in acute respiratory failure. Critical care medicine, 41(2), 481–488. https://doi.org/10.1097/CCM.0b013e31826ab4af
- Mauri, T. et al. (2013). Patient-ventilator interaction in ARDS patients with extremely low compliance undergoing ECMO: a novel approach based on diaphragm electrical activity. Intensive care medicine, 39(2), 282–291. https://doi.org/10.1007/s00134-012-2755-1
- Morais, C. C. A., et al. (2018). High Positive End-Expiratory Pressure Renders Spontaneous Effort Noninjurious. American journal of respiratory and critical care medicine, 197(10), 1285–1296. https://doi.org/10.1164/rccm.201706-1244OC
- Nava, S. et al (2009). Interfaces and humidification for noninvasive mechanical ventilation. Respiratory Care, 54(1), 71-84.
- Navalesi, P. et al (2000). Physiologic evaluation of noninvasive mechanical ventilation delivered with three types of masks in patients with chronic hypercapnic respiratory failure. Critical care medicine, 28(6), 1785–1790. https://doi.org/10.1097/00003246-200006000-00015
- Racca, F. et al. (2005). Effectiveness of mask and helmet interfaces to deliver noninvasive ventilation in a human model of resistive breathing. Journal of applied physiology (Bethesda, Md.: 1985), 99(4), 1262–1271. https://doi.org/10.1152/japplphysiol.01363.2004
- Rezoagli, E. et al. (2021). Helmet and face mask for non-invasive respiratory support in patients with acute hypoxemic respiratory failure: A retrospective study. Journal of critical care, 65, 56–61. https://doi.org/10.1016/j.jcrc.2021.05.013
- Scala, R. y Pisani, L. (2018). Noninvasive ventilation in acute respiratory failure: which recipe for success? European Respiratory review: an oficial journal of the European Respiratory Society, 27(149), 180029 https://doi.org/10.1183/16000617.0029-2018
- Soo Hoo, G. W., Santiago, S., & Williams, A. J. (1994). Nasal mechanical ventilation for hypercapnic respiratory failure in chronic obstructive pulmonary disease: determinants of success and failure. Critical care medicine, 22(8), 1253–1261. https://doi.org/10.1097/00003246-199408000-00009
- Yoshida, T. et al. (2017). Fifty Years of Research in ARDS. Spontaneous Breathing during Mechanical Ventilation. Risks, Mechanisms, and Management. American journal of respiratory and critical care medicine, 195(8), 985–992. https://doi.org/10.1164/rccm.201604-0748CP





0 comentarios