El catéter PICC, desde su desarrollo en la década de los 701, se ha convertido en un acceso venoso de uso común en pacientes adultos y niños por ser de larga duración, de fácil y rápida inserción y presentar pocas complicaciones.
Frente a las inquietudes sobre un uso inapropiado y el consiguiente potencial de complicaciones, la correcta elección del catéter es un elemento clave. Tal como apuntan algunos estudios2-9, no solo la elección del material es de importancia, sino que también hay que tener en cuenta el número de luces, que se puede relacionar con riesgos de infección, trombosis y oclusión del catéter.
Para reducir el riesgo de complicaciones las guías recomiendan el uso del PICC con el menor número de lúmenes posible acorde a las necesidades clínicas10-11.
En la práctica, esta recomendación es difícil de implementar ya que existe una variabilidad en la selección del número de lúmenes del PICC, y muchas veces esta selección consiste en un «por si acaso mejor dos que uno, no vaya a ser que sea necesario12-13” .

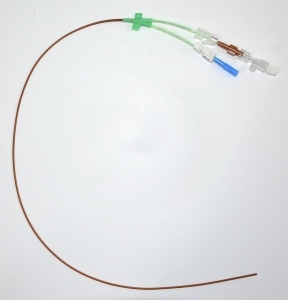
Sin embargo la selección del dispositivo puede deberse a veces a la escasa información que define las indicaciones apropiadas para el uso del PICC de una sola luz (Figura 1) frente al multilumen14 .
Un estudio reciente, por ejemplo, encontró una considerable variabilidad en el uso del PICC e indicaciones para su uso, así como las complicaciones relacionadas con él en una muestra de 10 hospitales15. Estos hallazgos han estimulado un mayor enfoque asegurando el uso apropiado del PICC en pacientes hospitalizados, incluyendo las recomendaciones de “elegir adecuadamente el tipo de acceso vascular 16-17“.
OBSTRUCCIÓN/ OCLUSIÓN
Los PICC de doble y triple luz (Figura 2) se asocian con un aumento de las oclusiones. Dependiendo de la situación clínica, deben preferirse los lúmenes individuales tal y como apuntan las guías de práctica clínica16-19
La bibliografía describe las tasas de oclusión en PICCs y las relaciona con la elección del número de luces reportando tasas de oclusión que varían de 7% a 34%, con la formación de la vaina de fibrina como una causa común de oclusión mecánica20.
Barrier et al21 examinaron la frecuencia y los tipos de complicaciones en PICC colocados en pacientes pediátricos que reciben antimicrobianos viendo que la complicación más frecuente fue la oclusión. El análisis mostró que los pacientes con PICC de doble lumen experimentaron mayores tasas de complicaciones en comparación con los de un solo lumen.
Bowe-Geddes y Nichols22 describieron el cuidado y mantenimiento del PICC y la identificación y gestión de complicaciones, reconociendo tres causas principales de formación de trombo (conocida como tríada de Virchow):
- lesión de la pared venosa
- estasis / obstrucción
- hipercoagulabilidad
Los autores sugirieron que el diámetro externo del PICC puede contribuir a la lesión de la pared venosa si el vaso no tiene un tamaño suficiente como para poder acomodar el catéter.
TROMBOSIS VENOSA DE LA EXTREMIDAD SUPERIOR (TVES)
No todas las oclusiones derivan en una trombosis venosa de la extremidad superior (TVES), además las oclusiones trombóticas se pueden tratar con agentes antitrombóticos, mientras que la TVES se tratan sintomáticamente o con la extracción del catéter. Se puede iniciar la anticoagulación, previniendo complicaciones adicionales. El número de lúmenes y el tamaño del catéter se han descrito como factores de riesgo para la formación del trombo21.
Zochios et al22 concluyeron que los PICC de mayor tamaño y multilumen demostraron una mayor incidencia de trombosis debido a la turbulencia y al flujo sanguíneo restringido.
Yi et al23 examinaron los factores de riesgo predictivo para la formación de trombos en pacientes con PICC mediante la utilización de la ecografía. Se observaron otros factores de riesgo de significación estadística, pero los autores concluyeron que el número de lúmenes no era un factor en el desarrollo de la trombosis.
Otros investigadores determinaron que el un mayor diámetro externo del catéter aumenta el riesgo de trombosis venosa. Grove y Pevec24 revisaron los registros de 678 pacientes con PICC. Las tasas de trombosis fueron estadísticamente mayores en los catéteres de mayor diámetro (p = 0,001).
INFECCIÓN
Las directrices del Centro para el Control y Prevención de Enfermedades (CDC)16 y un ensayo clínico aleatorizado25 indicaron que al comparar catéteres centrales (CVAD) con múltiples lúmenes frente a otros de un solo lumen, los primeros mostraron una mayor incidencia de infecciones.
El problema también se evaluó mediante un metanálisis26 y una revisión que investigó tanto la tasa de colonización como la infección del torrente sanguíneo relacionada con el catéter (CRBSI) en los CVAD de múltiples lúmenes y en los de un sólo lumen. El metanálisis demostró que los CVAD de múltiples lúmenes no son una variable independiente para una colonización más alta ni para la aparición de CRBSI. La revisión mostró que los hallazgos de cinco estudios aleatorios27 documentaron que, por cada veinte CVAD de lúmenes individuales implantados, se evitaría un CRBSI que se habría producido si se hubieran insertado CVAD de múltiples lúmenes.
Cuando se inserta un CVAD de múltiples lúmenes, se recomienda usar un lumen solo para nutrición parenteral (NTP). De hecho, si entran en contacto emulsiones de nutrientes, agentes farmacológicos o cualquier infusión parenteral de pH diferente, aumenta la posibilidad de precipitados y, por lo tanto, el riesgo de complicaciones infecciosas. Además, las bolsas de nutrición parenteral que contienen lípidos deben infundirse a través del lumen de mayor tamaño para reducir el riesgo de obstrucción del lumen18-28. Aunque se necesitan estudios adicionales a este respecto, actualmente se prefieren CVAD de un solo lumen, excepto si se necesita un CVAD de múltiples lúmenes para la atención del paciente y sus necesidades17.
COSTOS
En el estudio de Ratz et al29 se observó que cada vez que se incrementaba en un 5% el uso de PICC´s de un lumen se prevenían 0,5 CRBS y 0,5 eventos de trombosis venosa profunda relacionados con el PICC.
A la vez se ahorraban 23,500$, siendo el ahorro de 119,283 $ al incrementar del 25% al 50% el uso del PICC de un solo lumen (IC del 95%, 74,030$ – 184,170$) por año.
Independientemente de la prevalencia de referencia, un uso del PICC de un solo lumen se asociaría con un ahorro de costos de aproximadamente el 10%.
Resumen
La evidencia científica que ha estudiado las complicaciones relacionadas con el PICC, deja claro que el número de lúmenes SÍ importa y es un factor determinante en el posible desarrollo de complicaciones posteriores.El tamaño del catéter (Fr) debe ser el menor posible que permita administrar sin problemas el tratamiento pautado, acorde a:
– 3 Fr para pacientes pediátricos.
– 4-5 Fr unilumen: pacientes con necesidad de acceso intravenoso, quimioterapia y antibioterapia de larga duración.
– 4-5 Fr bilumen: para nutrición parenteral (TPN), múltiples infusiones que requieren perfusiones simultaneas, fármacos incompatibles y pacientes en cuidados intensivos.
– 6 Fr triple lumen: para determinados pacientes en cuidados intensivos y en pacientes sometidos a trasplante de médula ósea (TM0).
A mayor número de lúmenes mayor número de complicaciones como infección, oclusión y trombosis16 y más rigurosos debemos de ser a la hora de asegurar la permeabilidad del catéter, tratando y manejando cada luz individualmente24.
En lo relativo al tamaño del catéter se ha visto que un menor tamaño es indicativo de mayor riesgo de complicaciones mecánicas31 y una mayor probabilidad de obstrucción, siendo la trombosis la complicación más frecuente relacionada con catéteres de mayor tamaño30.
El número de lúmenes del PICC se asocia con complicaciones trombóticas e infecciosas. Puesto que el PICC multilumen NO es necesario en todos los pacientes, debemos limitar su uso a fin de disminuir la morbilidad del paciente, el costo de la atención y erradicar las complicaciones asociadas al mismo.
[accordion title=’Bibliografía’]
BIBLIOGRAFÍA
- Paolo Cotogni, Mauro Pittiruti . Focus on peripherally inserted central catheters in critically ill patients. World J Crit Care Med 2014 November 4; 3(4): 80-94.
- Gow KW, Tapper D, Hickman RO. Between the lines: the 50th anniversary of long-term central venous catheters. Am J Surg 2017;213:837–48.
- Horattas MC, Trupiano J, Hopkins S, et al. Changing concepts in long-term central venous access: catheter selection and cost savings. Am J Infect Control 2001;29:32–40.
- Chopra V, Flanders SA, Saint S. The problem with peripherally inserted central catheters. JAMA 2012;308:1527–8.
- McMahon LF, Beyth RJ, Burger A, et al. Enhancing patient- centered care: SGIM and choosing wisely. J Gen Intern Med 2014;29:432–3.
- Chopra V, Anand S, Hickner A, et al. Risk of venous thromboembolism associated with peripherally inserted central catheters: a systematic review and meta-analysis. Lancet 2013;382:311–25.
- Chopra V, Anand S, Krein SL, et al. Bloodstream infection, venous thrombosis, and peripherally inserted central catheters: reappraising the evidence. Am J Med 2012;125:733–41.
- Chopra V, O’Horo JC, Rogers MA, et al. The risk of bloodstream infection associated with peripherally inserted central catheters compared with central venous catheters in adults: a systematic review and meta-analysis. Infect Control Hosp Epidemiol 2013;34:908–18.
- Krein SL et al. Patient-reported complications related to peripherally inserted central catheters: a multicentre prospective cohort study.. BMJ Qual Saf 2019;0:1–8.
- Pan L, Zhao Q, Yang X. Risk factors for venous thrombosis associated with peripherally inserted central venous catheters. Int J Clin Exp Med. 2014;7(12):5814-5819. 19.
- Herc E, Patel P, Washer LL, Conlon A, Flanders SA, Chopra V. A model to predict central-line-associated bloodstream infection among patients with peripherally inserted central catheters: The MPC score. Infect Cont Hosp Ep. 20. 2017;38(10):1155-1166.
- Maki DG, Kluger DM, Crnich CJ. The risk of bloodstream infection in adults with different intravascular devices: a systematic review of 200 pub- 21. lished prospective studies. Mayo Clin Proc. 2006;81(9):1159–1171.
- Smith SN, Moureau N, Vaughn VM, et al. Patterns and predictors of peripher- ally inserted central catheter occlusion: The 3P-O study. J Vasc Interv Radiol. 22. 2017;28(5):749-756.
- Chopra V, Anand S, Hickner A, et al. Risk of venous thromboembolism as- sociated with peripherally inserted central catheters: a systematic review and meta-analysis. Lancet. 2013;382(9889):311-325.
- Chopra V, Ratz D, Kuhn L, Lopus T, Lee A, Krein S. Peripherally inserted cen- tral catheter-related deep vein thrombosis: contemporary patterns and pre- 24. dictors. J Thromb Haemost. 2014;12(6):847-854. 9.
- Carter JH, Langley JM, Kuhle S, Kirkland S. Risk factors for central venous catheter-associated bloodstream infection in pediatric patients: A cohort study. Infect Control Hosp Epidemiol. 2016;37(8):939-945.
- Chopra V, Ratz D, Kuhn L, Lopus T, Chenoweth C, Krein S. PICC-associated 26. bloodstream infections: prevalence, patterns, and predictors. Am J Med. 2014;127(4):319-328.
- Chopra V, Flanders SA, Saint S, et al. The Michigan Appropriateness Guide 15. for Intravenous Catheters (MAGIC): Results from a multispecialty panel using the RAND/UCLA appropriateness method. Ann Intern Med. 2015;163(6 Sup- pl):S1-S40.
- Mermis JD, Strom JC, Greenwood JP, et al. Quality improvement initiative to reduce deep vein thrombosis associated with peripherally inserted central catheters in adults with cystic fibrosis. Ann Am Thorac Soc. 2014;11(9):1404- 1410..
- Tiwari MM, Hermsen ED, Charlton ME, Anderson JR, Rupp ME. Inappropriate intravascular device use: a prospective study. J Hosp Infect. 2011;78(2):128- 132.
- Chopra V, Kuhn L, Flanders SA, Saint S, Krein SL. Hospitalist experiences, practice, opinions, and knowledge regarding peripherally inserted central catheters: results of a national survey. J Hosp Med. 2013;8(11):635-638.
- Bozaan D et al. Less Lumens-Less Risk: A Pilot Intervention to Increase the Use of Single-Lumen Peripherally Inserted Central Catheters . Journal of Hospital Medicine 2018; E1-E5.
- Chopra V, Smith S, Swaminathan L, et al. Variations in peripherally inserted central catheter use and outcomes in michigan hospitals. JAMA Intern Med 2016;176:548–51.
- O´Grady NP et al. Guidelines for the Prevention of Intravascular Catheter-related Infections. Clinical Infectious Diseases 2011; 52 (9): e162–e193.
- Pittiruti M, Hamilton H, Biffi R, MacFie J, Pertkiewicz M. ESPEN Guidelines on Parenteral Nutrition: central venous catheters (access, care, diagnosis and therapy of complications). Clin Nutr.2009;28(4):365-77.
- Loveday H.P et al epic3: National Evidence-Based Guidelines for Preventing Healthcare-Associated Infections in NHS Hospitals in England. Journal of Hospital Infection 2014; 86(S): S1–S70.
- Journal of Infusion Nursing 2016; 36(S): S1-S159
- Hertzog DR, Waybill PN. Complications and controversies associated with peripherally inserted central catheters. J Infus Nurs. 2008;31(3):159-163.
- Barrier A, Williams DJ, Connelly M, Creech CB. Frequency of peripherally inserted central catheter complications in children. Pediatr Infect Dis J. 2012;31(5):519-521.
- Bowe-Geddes LA, Nichols HA. An overview of peripherally inserted central catheters. Top Adv Pract Nurs. 2005;5(3):1-8.
- Baskin JL, Pui C-H, Reiss U, et al. Management of occlusion and throm- bosis associated with long-term indwelling central venous catheters. Lancet. 2009;374(9684):159-169.
- Zochios V, Umar I, Simpson N, Jones N. Peripherally inserted central catheter (PICC)-related thrombosis in critically ill patients. J Vasc Access. 2014;15(5):329-337.
- Yi X-l, Chen J, Li J, et al. Risk factors associated with PICC-related upper extremity venous thrombosis in cancer patients. J Clin Nurs. 2014;23(5-6):837-843.
- Grove JR, Pevec WC. Venous thrombosis related to peripherally insert- ed central catheters. J Vasc Interv Radiol. 2000;11(7):837-840.
- Evans RS, Sharp JH, Linford LH, et al. Risk of symptomatic DVT associated with peripherally inserted central catheters. Chest. 2010;138(4):803-810.
- Evans RS, Sharp JH, Linford LH, et al. Reduction of peripheral- ly inserted central catheter-associated DVT. Chest. 2013;143(3): 627-633.
- Farkas JC, Liu N, Bleriot JP, Chevret S, Goldstein FW, Carlet J. Single- versus triple-lumen central catheter-related sepsis: a prospective randomized study in a critically ill population. Am J Med 1992; 93: 277-282 .
- Dezfulian C, Lavelle J, Nallamothu BK, Kaufman SR, Saint S. Rates of infection for single-lumen versus multilu- men central venous catheters: a meta-analysis. Crit Care Med 2003; 31: 2385-2390.01.
- Zürcher M, Tramèr MR, Walder B. Colonization and blood- stream infection with single- versus multi-lumen central venous catheters: a quantitative systematic review. Anesth Analg 2004; 99: 177-182.
- Bishop L, Dougherty L, Bodenham A, Mansi J, Crowe P, Kibbler C, Shannon M, Treleaven J. Guidelines on the inser- tion and management of central venous access devices in adults. Int J Lab Hematol 2007; 29: 261-278 .
- Ratz et al. Limiting the Number of Lumens in Peripherally Inserted Central Catheters to Improve Outcomes and Reduce Cost: A Simulation Study. Infect Control Hosp Epidemiol2016;37:811–817.
- Cotogni P, Pittiruti M, Barbero C, Monge T, Palmo A, Boggio Bertinet D. Catheter-related complications in cancer patients on home parenteral nutrition: a prospective study of over 51,000 catheter days. JPEN J Parenter Enteral Nutr 2013; 37: 375-383 .
- Pittiruti M, Migliorini I, Emoli A, Dolcetti L, Pomponi M, Scoppettuolo G, LaGreca A. Preventing central venous cath- eter related infections: catheter site selection and insertion technique significantly affect the chances of adequate cathe- ter site care. Intensive Care Med 2007; 33 Suppl: S13.
- Shojania KG, Duncan BW, McDonald KM, Wachter RM, Markowitz AJ. Making Health Care Safer. A Critical Analy- sis of Patient Safety Practices: Summary. July 2001. AHRQ Publication No. 01-E057. Rockville, MD: Agency for Health- care Research and Quality.
[/accordion]
¿Te interesa este tema?
Si quieres saber más acerca del síndrome de los catéteres PICC y la conveniencia de usar un PICC con una o dos luces, rellena el formulario con tus datos y dudas e intentaremos ayudarte a resolverlas. Tranquil@, esto NO es una lista de SPAM.
SOLO utilizaremos tus datos para responder a las preguntas que nos hagas.


0 comentarios
Trackbacks/Pingbacks