“La ventilación mecánica no invasiva (VMNI) es una modalidad de soporte respiratorio que conlleva la aplicación de una presión positiva en la vía aérea de pacientes con insuficiencia respiratoria de diferentes etiologías mediante el uso de una interfase diferente del tubo orotraqueal o la traqueostomía.”
Así es como definen las sociedades científicas SEPAR, SEMICYUC, SEMES, SECIP, SENeo, SEDAR y SENP, la VMNI en el documento de consenso Recomendaciones sobre la utilización de la ventilación no invasiva y terapia de alto flujo con cánulas nasales en el paciente adulto, pediátrico y neonatal con insuficiencia respiratoria aguda grave, publicado a finales de octubre de 2020.
En las primeras páginas del documento, los autores hacen referencia a su objetivo, que es el de “revisar y actualizar la práctica clínica sobre el empleo del soporte respiratorio no invasivo (SRNI), VMNI y TAFCN, en el paciente con IRA, tanto adulto, pediátrico como neonatal” para que los profesionales sanitarios puedan acceder a un conjunto de “recomendaciones sobre la aplicación de la VMNI y TAFCN mediante un acuerdo consensuado y una coordinación entre las principales sociedades científicas”.
La Insuficiencia Respiratoria Aguda
Según el documento de consenso, los objetivos de la aplicación de la VMNI en un paciente con IRA son:
- Evitar la intubación orotraqueal y sus complicaciones
- Mantener los beneficios de la ventilación a presión positiva y el apoyo parcial en el intercambio de gases y en el trabajo respiratorio.
A lo largo de este artículo, extraeremos algunas de las recomendaciones clave para el uso del SRNI en pacientes adultos con IRA hipoxémica. Para ello, se hace imprescindible describir esta condición clínica, caracterizada por una presión parcial de oxígeno en sangre arterial (PaO2) menor de 60 mm Hg, respirando aire ambiente a nivel del mar (fracción inspiratoria de oxígeno (FiO2) de 0,21) y de aparición reciente.
Los criterios más utilizados en los estudios clínicos en adultos son:
- Una frecuencia respiratoria (FR) mayor de 20 o 25 respiraciones/min
- Signos clínicos de trabajo respiratorio (uso de musculatura accesoria
- Patrón respiratorio de disociación toraco-abdominal, diaforesis, cianosis)
- Hipoxemia moderada-grave, comúnmente definida con una relación PaO2/FiO2 inferior a 200 mm Hg.
Existen, además, dos cuadros sindrómicos diferenciados:
- IRA de novo que incluye pacientes hipoxémicos sin enfermedad pulmonar crónica subyacente o edema pulmonar cardiogénico, donde la hipercapnia es poco común. La causa principal de IRA de novo es la neumonía que supone aproximadamente el 75% de los casos.
- IRA aguda hipercápnica, que incluye pacientes con PaCO2 que exceden los 45 mm Hg con pH < 7.35 y se presenta principalmente en pacientes EPOC durante la exacerbación de la misma.
Indicaciones de la VMNI en pacientes adultos
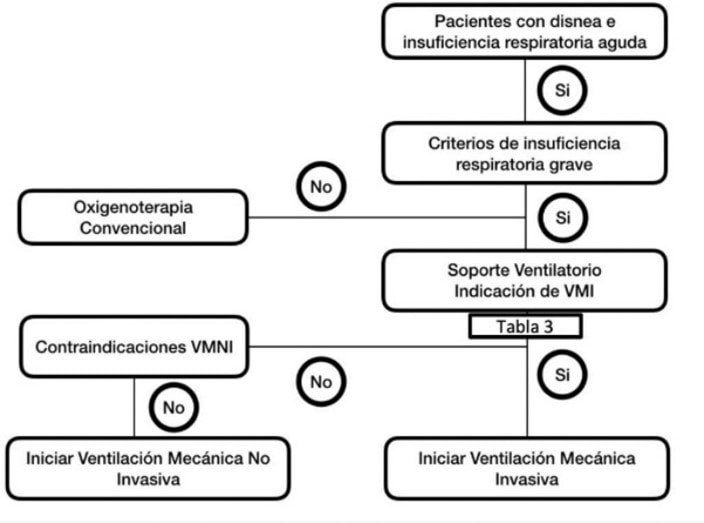
Tras este repaso sobre algunos de los conceptos básicos relacionados con la VMNI, los autores responden a una de las preguntas clave: ¿a qué pacientes adultos debe indicarse el soporte respiratorio no invasivo? Para ello, distinguen entre dos momentos distintos en la evolución del paciente:
Pacientes con necesidad de soporte urgente previo a la obtención de un diagnóstico
El documento de consenso subraya la utilidad de la VMNI en pacientes con disnea y signos de IRA grave pero sin diagnóstico ya que puede permitir ganar el tiempo necesario para obtener información y un diagnóstico. Sin embargo, señalan que sobre este tipo de pacientes hay “poca experiencia en la literatura”. A pesar de ello, exponen algunos criterios orientativos para el inicio de la VMNI en este tipo de pacientes:
- Criterios clínicos:
- Disnea moderada-grave, con signos de trabajo respiratorio, uso de musculatura accesoria o movimiento abdominal paradójico
- Valoración gasométrica, en caso de disponer de ella:
- Necesidad de FiO2 superior a 0,4 para conseguir adecuada oxigenación (88-92 % en pacientes con riesgo de hipercapnia y superior al 92 % en el resto de los pacientes).
Pacientes con diagnóstico de certeza
Por otro lado, los autores desarrollan las indicaciones para los pacientes que sí tienen un diagnóstico de certeza. Se valorará la necesidad de iniciar VMNI en los siguientes casos:
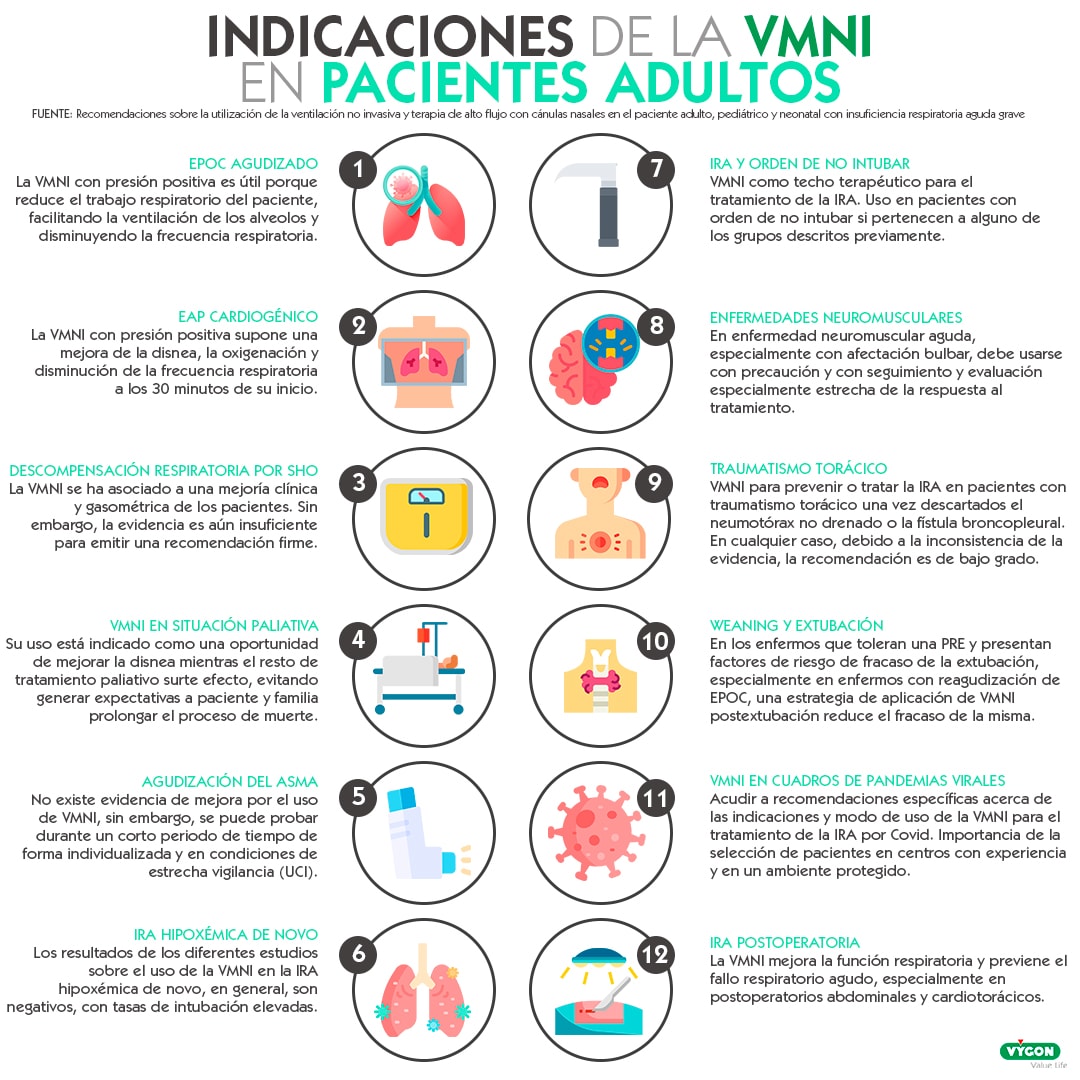
Enfermedad pulmonar obstructiva crónica (EPOC) agudizada
Cuando el EPOC se agudiza, se produce un “aumento en la carga mecánica debido a las elevadas resistencias al flujo aéreo y a la hiperinsuflación dinámica, que derivan en fatiga muscular y acidosis respiratoria”.
La VMNI con presión positiva es útil en este caso, según los autores, porque reduce el trabajo respiratorio del paciente, facilitando la ventilación de los alveolos y disminuyendo la frecuencia respiratoria. Además, los autores señalan que “el aumento del volumen minuto permite corregir la acidosis respiratoria, y la aplicación de una presión positiva al final de la espiración (PEEP) externa compensa el esfuerzo inspiratorio necesario para superar la PEEP intrínseca”.
El mayor beneficio de la VMNI en los pacientes con EPOC agudizado es que reduce la tasa de intubación y, tal y como muestran algunos estudios realizados en los 90, que la mortalidad es inferior a la observada con el tratamiento médico convencional[1] [2] [3] [4]. Aún así, es importante tener en cuenta que los autores no indican la VMNI en pacientes con EPOC agudizado cuando estos se encuentran en situación de riesgo vital.
Edema agudo de pulmón cargiogénico (EAPc)
Según los autores, los efectos de la presión positiva en la vía aérea en pacientes con EAPc son reseñables a nivel respiratorio y hemodinámico, destacando:
- Disminución de la precarga del ventrículo derecho.
- Disminución de la poscarga del ventrículo izquierdo.
- Aumento de la contractilidad y el gasto cardíaco.
- Reclutamiento alveolar.
- Reducción del shunt pulmonar.
- Aumento de la distensibilidad pulmonar y disminución del trabajo respiratorio.
Todo ello conduce, según el documento, “a una mejora de la disnea, la oxigenación y disminución de la frecuencia respiratoria a los 30 minutos de su inicio”. Además, destaca la superioridad de esta terapia respecto a la oxigenoterapia convencional, pues algunos estudios han demostrado que se reducen las intubaciones hasta en un 20%. [5] [6] [7]
Descompensaciones respiratorias de pacientes con Síndrome de Hipoventilación por Obesidad (SHO)
El SHO puede producir hipercapnia y acidosis respiratorio, y para su tratamiento, la VMNI se ha asociado a una mejoría clínica y gasométrica de los pacientes. Sin embargo, los autores consideran que la evidencia es aún insuficiente para emitir una recomendación firme, por lo que únicamente sugieren el uso de la VMNI.
VMNI en situación paliativa
En este punto los autores ponen de manifiesto la importancia de diferenciar entre el uso de VMNI en situación paliativa; y como techo terapéutico. Señalan, en cualquier caso, que en pacientes paliativos con IRA, la VMNI puede conducir “a un alivio sintomático o a prolongar la vida unas horas que pueden ser cruciales para el paciente o la familia”.
Su uso está indicado según los autores “como una oportunidad de mejorar la disnea mientras el resto de tratamiento paliativo surte efecto, definiendo objetivos a corto plazo y evitando tanto generar expectativas a paciente y familia como prolongar el proceso de muerte”.
Agudización del asma (AGA)
Los autores indican que, en el caso de la AGA, no existe evidencia de mejora por el uso de VMNI, sin embargo, consideran que se puede probar durante un corto periodo de tiempo de forma individualizada y en condiciones de estrecha vigilancia (UCI).
Insuficiencia respiratoria hipoxémica de novo
Los resultados de los diferentes estudios sobre el uso de la VMNI en la IRA hipoxémica de novo, en general, son negativos, con tasas de intubación elevadas. Aún así, cabe diferenciar entre:
- Neumonía en no inmunodeprimidos: el porcentaje de fracaso de la VMNI en estos casos es elevado, con la excepción de los pacientes EPOC con agudización secundaria a neumonía. Los autores recomiendan una prueba con VMNI en pacientes con comorbilidad cardiorrespiratoria y neumonía, pero la desaconsejan en pacientes sin dicha comorbilidad.
- IRA en inmunodeprimidos: en este caso, la evidencia científica apunta a la TAFCN como mejor estrategia no invasiva para estos pacientes.
- Insuficiencia respiratoria aguda hipoxémica secundaria a SDRA: por la escasa evidencia, los autores no recomiendan el uso de la VMNI en la IRA hipoxémica grave secundaria a SDRA. La única excepción la constituiría el SDRA leve.
Pacientes con insuficiencia respiratoria aguda y orden de no intubar
Este sí sería el caso del uso de la VMNI como techo terapéutico para el tratamiento de la IRA. Los autores sugieren su uso en pacientes con orden de no intubar si pertenecen a alguno de los grupos anteriores en los que se recomendaba la VMNI.
Enfermedades neuromusculares
“En el contexto de enfermedad neuromuscular aguda (crisis miasténica, síndrome de Guillain-Barré), especialmente con afectación bulbar, la VMNI debe usarse con precaución y con seguimiento y evaluación especialmente estrecha de la respuesta al tratamiento.” También recomiendan la VMNI para prevenir y tratar la acidosis respiratoria en pacientes con insuficiencia respiratoria crónica secundaria a patología neuromuscular y de caja torácica.
Traumatismo torácico
Los autores recomiendan el uso de la VMNI para prevenir o tratar la IRA en pacientes con traumatismo torácico una vez descartados el neumotórax no drenado o la fístula broncopleural. En cualquier caso, señalan que, debido a la inconsistencia de la evidencia, la recomendación es de bajo grado.
VMNI en weaning y extubación
En el documento, se señala que “en los enfermos que toleran una PRE y presentan factores de riesgo de fracaso de la extubación, especialmente en enfermos con reagudización de EPOC, una estrategia de aplicación de VMNI postextubación reduce el fracaso de la misma”. Así mismo, los autores apuntan a la posibilidad de combinar la VMNI con TAFCN.
Sin embargo, los autores consideran que, en poblaciones más heterogéneas, la VMNI no puede recomendarse como estrategia de desconexión de la ventilación mecánica. En cuanto a la IRA post extubación, los autores consideran que debería tratarse con VMI.
VMNI en cuadros de pandemias virales
Este es un tema de gran actualidad, pues la VMNI está siendo ampliamente utilizada durante la pandemia de SARS-CoV 2. Los autores apuntan a las recomendaciones específicas acerca de las indicaciones y modo de uso de la VMNI para el tratamiento de la IRA por Covid[8] y destacan la importancia de la selección de pacientes en centros con experiencia y en un ambiente protegido.
También te puede interesar…
- CPAP VS ALTO FLUJO: ¿POR QUÉ ELEGIR SI LAS PUEDES COMBINAR CON MEJORES RESULTADOS?
- EL USO DE LA AEROSOLTERAPIA EN ENFERMEDADES CON RIESGO DE CONTAGIO POR AEROSOLES
- POR QUÉ UTILIZAR CPAP DE BOUSSIGNAC EN PACIENTES CON IRA HIPOXÉMICA: LA EXPERIENCIA COVID
IRA postoperatoria
La función respiratoria puede verse comprometida en el periodo postoperatorio. Por ello, los autores indican la VMNI “para la hipoventilación que se presenta durante la recuperación de la anestesia o por fármacos opiáceos y sedantes”, que “puede verse empeorada por fenómenos obstructivos de la vía aérea superior por hipotonía de los músculos orofaríngeos”.
Los autores consideran que la VMNI mejora la función respiratoria y previene el fallo respiratorio agudo, especialmente en postoperatorios abdominales y cardiotorácicos.
Indicaciones de la TAFC en pacientes adultos
IRA en neumonía y síndrome de distrés respiratorio agudo
Para pacientes con neumonía grave y/o SDRA, los autores del documento de consenso recomiendan la TAFCN como primera técnica de soporte respiratorio frente a oxigenoterapia y VMNI en pacientes sin indicación directa de intubación orotraqueal.
IRA en inmunodeprimidos
Como explicábamos anteriormente, la TAFCN está más indicada que la VMNI para estos pacientes, pese a que los autores insisten en la escasa y limitada evidencia para este tipo de pacientes.
Prevención de fracaso respiratorio y reintubación tras la extubación
Los autores consideran que puede valorarse el uso de la TAFCN:
- Tras la extubación programada en pacientes sin hipercapnia y con un riesgo bajo de reintubación.
- Combinada con la VMNI, puede ser útil para prevenir la reintubación en pacientes de alto riesgo tras la extubación.
- La TAFCN puede ser una alternativa terapéutica a la VMNI en postoperatorios cardiotorácicos con IRA y alto riesgo de reintubación.
Pre-oxigenación antes de la intubación
La TAFCN, a diferencia de la VMNI, puede aplicarse desde el inicio del proceso, incluso en la fase previa a la inducción anestésica. Además, se puede prolongar su uso hasta la fase de apnea y durante las maniobras de intubación. Las técnicas mixtas de VMNI más TAFCN, según los autores, deberían reservarse para pacientes severamente hipoxémicos y alto riesgo de desaturación precoz.
Miscelánea
- IRA en broncoscopias y otras técnicas invasivas: la hipoxemia es habitual durante la broncoscopia. La evidencia sobre el uso de la VMNI como alternativa a la oxigenación convencional en pacientes con riesgo elevado es amplia, y en la actualidad, están surgiendo estudios con TAFCN “haciendo énfasis principalmente en su seguridad, eficiencia, confort y tolerancia”.[9]
- Insuficiencia Cardiaca Aguda (ICA) / Edema agudo de pulmón: en este campo se recomienda el uso de presión positiva (VMNI/CPAP) con un alto nivel de evidencia, aunque también existen estudios en los que el uso de TAFCN mejora de forma precoz la disnea y reduce la frecuencia respiratoria[10]. Los autores apuntan a que la Sociedad Europea de Cardiología ha incluido recientemente la TAFCN como opción terapéutica en el tratamiento de la IRA secundaria a ICA con modos no invasivos.[11]
- Insuficiencia respiratoria hipercápnica en EPOC: de nuevo, los autores señalan que la primera línea de tratamiento es la VMNI, aunque algunos estudios recientes favorecerían el uso combinado con la VMNI.[12]
- Pacientes en situación paliativa: los autores destacan su papel en caso de disnea refractaria o en intolerantes a la VMNI.[13]
BIBLIOGRAFÍA
[1] Brochard L, Mancebo J, Wysocki M, Lofaso F, Conti G, Rauss A, et al. Noninvasive ventilation for acute exacerbations of chronic obstructive pulmonary disease. N Engl J Med 1995;333:817–22. https://doi.org/10.1056/NEJM199509283331301.
[2] Bott J, Carroll MP, Conway JH, Keilty SE, Ward EM, Brown AM, et al. Randomised controlled trial of nasal ventilation in acute ventilatory failure due to chronic obstructive airways disease. Lancet Lond Engl 1993;341:1555–7. https://doi.org/10.1016/0140-6736(93)90696-e.
[3] Celikel T, Sungur M, Ceyhan B, Karakurt S. Comparison of noninvasive positive pressure ventilation with standard medical therapy in hypercapnic acute respiratory failure. Chest 1998;114:1636–42.
[4] Kramer N, Meyer TJ, Meharg J, Cece RD, Hill NS. Randomized, prospective trial of noninvasive positive pressure ventilation in acute respiratory failure. Am J Respir Crit Care Med 1995;151:1799– 806. https://doi.org/10.1164/ajrccm.151.6.7767523.
[5] Weng C-L, Zhao Y-T, Liu Q-H, Fu C-J, Sun F, Ma Y-L, et al. Meta-analysis: Noninvasive ventilation in acute cardiogenic pulmonary edema. Ann Intern Med 2010;152:590–600. https://doi.org/10.7326/0003-4819-152-9-201005040- 00009.
[6] Peter JV, Moran JL, Phillips-Hughes J, Graham P, Bersten AD. Effect of non- invasive positive pressure ventilation (NIPPV) on mortality in patients with acute cardiogenic pulmonary oedema: a meta-analysis. Lancet Lond Engl 2006;367:1155–63. https://doi.org/10.1016/S0140-6736(06)68506-1.
[7] Räsänen J, Heikkilä J, Downs J, Nikki P, Väisänen I, Viitanen A. Continuous positive airway pressure by face mask in acute cardiogenic pulmonary edema. Am J Cardiol 1985;55:296–300. https://doi.org/10.1016/0002-9149(85)90364-9.
[8] Cinesi Gómez C, Peñuelas Rodríguez Ó, Luján Torné M, Egea Santaolalla C, Masa Jiménez JF, García Fernández J, et al. Clinical Consensus Recommendations Regarding Non-Invasive Respiratory Support in the Adult Patient with Acute Respiratory Failure Secondary to SARS-CoV-2 infection. Arch Bronconeumol 2020. https://doi.org/10.1016/j.arbres.2020.03.005.
[9] Douglas N, Ng I, Nazeem F, Lee K, Mezzavia P, Krieser R, et al. A randomised controlled trial comparing high-flow nasal oxygen with standard management for conscious sedation during bronchoscopy. Anaesthesia 2018;73:169–76. https://doi.org/10.1111/anae.14156.
[10] Carratalá JM, Díaz Lobato S, Brouzet B, Más-Serrano P, Espinosa B, Llorens P. Efficacy and safety of high-flow nasal cannula oxygen therapy in patients with acute heart failure. Emerg Rev Soc Espanola Med Emerg 2018;30:395–9.
[11] Masip J, Peacock WF, Price S, Cullen L, Martin-Sanchez FJ, Seferovic P, et al. Indications and practical approach to non-invasive ventilation in acute heart failure. Eur Heart J 2018;39:17–25. https://doi.org/10.1093/eurheartj/ehx580.
[12] Longhini F, Pisani L, Lungu R, Comellini V, Bruni A, Garofalo E, et al. High-Flow Oxygen Therapy After Noninvasive Ventilation Interruption in Patients Recovering From Hypercapnic Acute Respiratory Failure: A Physiological Crossover Trial. Crit Care Med 2019;47:e506–11. https://doi.org/10.1097/CCM.0000000000003740.
[13] Shah N, Mehta Z, Mehta Y. High-Flow Nasal Cannula Oxygen Therapy in Palliative Care #330. J Palliat Med 2017;20:679–80. https://doi.org/10.1089/jpm.2017.0108.
Han colaborado
Delegado de ventas – Córdoba, Málaga y Melilla en Vygon España
- EXPERIENCIA
Llevo 32 años en la venta hospitalaria donde he desempeñado varios puestos, responsable de zona de Andalucía, Extremadura y Canarias, responsable de formación y selección de personal. Hace 10 años que soy delegado de ventas de Vygon
- PUEDO AYUDARTE EN…
Mi trabajo se basa en asesoramiento de nuestros productos y técnicas de procedimientos, no dudes en contactar conmigo.
Soy Business Unit Manager de Cuidados Intensivos y Gestión del Dolor y la Vía Aérea.
- EXPERIENCIA
Llevo más de 20 años trabajando en Vygon, en los que he desempeñado diversas funciones, siempre relacionadas con las ventas y el marketing.
- PUEDO AYUDARTE EN…
Siempre me ha apasionado el campo de la anestesia y los cuidados críticos, con lo que si necesitas información sobre nuestros productos para este área, estaré encantado de ayudarte.








0 comentarios
Trackbacks/Pingbacks