Certaines des stratégies couramment recommandées pour la gestion des voies aériennes difficiles n’étant pas optimales dans le contexte du COVID-19, la Society for Airway Management (SAM) a décidé d’agir. Elle a pour cela, créé un groupe de travail chargé d’examiner la littérature existante et les directives de pratique clinique actuelles de l’American Society of Anaesthesiologists (ASA),. Son but est d’optimiser la gestion réussie des voies aériennes tout en minimisant l’exposition au risque pour les professionnels de la santé.
Les différents points clefs sont les suivants:
- Le coronavirus SARS-CoV-2, responsable du COVID-19, se propage par le biais de gouttelettes respiratoires. La ventilation au masque, l’intubation et l’extubation des patients exposent le personnel de santé à un risque.
- Le COVID-19 entraîne souvent une hypoxémie sévère nécessitant une gestion des voies respiratoires.
- Une difficulté imprévue des voies aériennes peut augmenter le risque d’infection pour le personnel soignant si plusieurs tentatives ou plusieurs intervenants sont nécessaires.
CONSIDÉRATIONS NON ANATOMIQUES
Une difficulté des voies aériennes peut être due à l’incapacité de ventiler, d’oxygéner, d’intuber ou à toute combinaison de ces éléments. L’incidence des difficultés respiratoires peut être accrue par des considérations anatomiques, physiologiques et contextuelles.
Étant donné que tous les patients COVID-19 ne présentent pas nécessairement des facteurs anatomiques ou physiologiques prédictifs de difficultés respiratoires, il est important de prévoir une préparation adéquate afin de réduire le risque d’exposition et de complications.
RISQUE D’AÉROSOLISATION, MATÉRIEL D’ÉPURATION ET D’INTUBATION
Au cours de la gestion des voies respiratoires, l’intubation endotrachéale et l’extubation sont des procédures génératrices d’aérosols.
Chez les patients dont les voies respiratoires sont difficilement accessibles, leur gestion peut prendre plus de temps. Cela implique donc davantage de professionnels de santé et de procédures génératrices d’aérosols. Pour minimiser le nombre de professionnels dans la chambre du patient, l’équipe d’intubation doit être composée de personnes hautement qualifiées et strictement nécessaires.
Avant d’entrer dans la chambre du patient, l’équipe d’intubation doit discuter et planifier les mesures à prendre et vérifier que tout le matériel nécessaire est disponible :
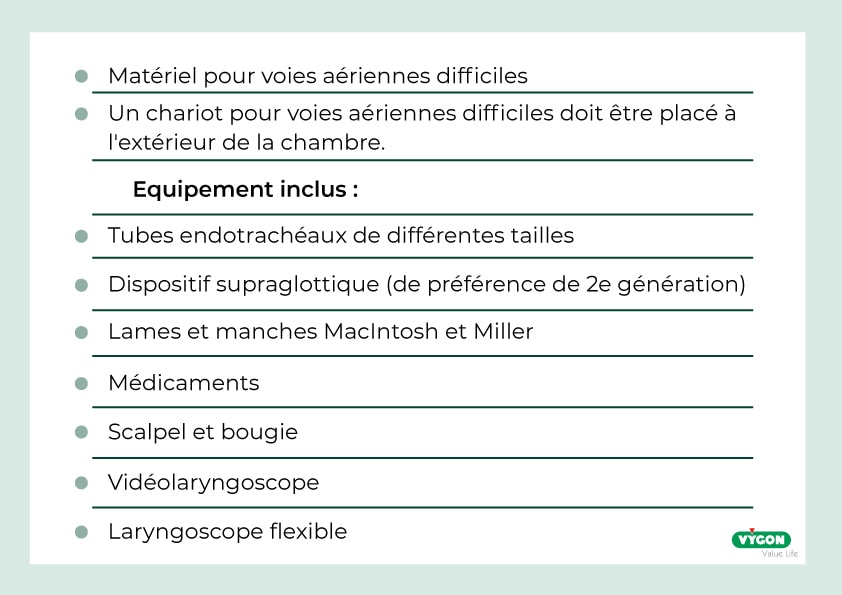
*MATERIEL À USAGE UNIQUE SI DISPONIBLE
ÉQUIPEMENT “BARRIÈRE”
En plus des EPI (équipements de protection individuelle), des équipements dits “barrière” ont été développés pour protéger les travailleurs de la santé de la contamination par des particules virales répandues lors de procédures générant des aérosols.
Ces équipements ont été approuvés par la FDA (Food and Drug Administration) en mai 2020 pour une utilisation en conjonction avec les EPI, mais des doutes sur leur sécurité réelle ont conduit à leur retrait en août 2020.
RECOMMANDATIONS
Les facteurs de risque physiologiques liés aux voies aériennes difficiles doivent être pesés.
Cela inclut chez les patients COVID-19:
- l’hypovolémie due à une diurèse agressive,
- la désaturation chronique,
- l’hypertension pulmonaire,
- le dysfonctionnement myocardique,
- le collapsus cardio-vasculaire.
Les recommandations sont les suivantes :
- Si possible, l’équipe d’intubation doit être composée de 4 membres :
- Un professionnel ayant une expérience de la gestion avancée des voies aériennes,
- Un second assistant spécialisé dans la gestion des voies aériennes,
- Un spécialiste en pneumologie,
- Un observateur (qui restera à l’extérieur de la salle).
Utilisez l’IMA comme décrit dans les directives COVID-19 relatives à la gestion des voies aériennes du patient pour les intubations non difficiles.
2. Utiliser l’IMA comme décrit dans les directives COVID-19 relatives à la gestion des voies aériennes du patient pour les intubations non difficiles.
3. S’il est disponible, utiliser un appareil à pression positive comme PEV de première intention en cas d’intubation urgente.
4. Prévoir un chariot pour les voies aériennes difficiles (qui sera placé à l’extérieur de la chambre du patient) comprenant des fournitures à usage unique, le cas échéant.
5. Les équipes de barrage ne sont pas recommandées pour la gestion des voies aériennes difficiles chez les patients confirmés ou suspectés d’être atteints de COVID-19.
OXYGÉNATION PRÉ-INTUBATION
Chez le patient COVID-19 présentant des difficultés respiratoires, la préoxygénation est d’une importance capitale en raison de la forte probabilité d’hypoxémie et parce que la durée de la gestion des difficultés respiratoires peut être plus longue que chez un patient ne présentant pas de difficultés.
PRÉ-OXYGÉNATION AVANT L’INDUCTION
Un masque approprié avec un joint étanche à l’air et un filtre HEPA attaché permet une pré-oxygénation optimale chez les patients respirant spontanément. L’objectif est d’atteindre un niveau d’EtO₂ de 90 % mesuré par un analyseur de gaz ou pendant 3 minutes si un analyseur de gaz n’est pas disponible.
L’OXYGÉNATION PENDANT LA PÉRIODE ENTRE L’ADMINISTRATION DU RELAXANT MUSCULAIRE ET L’INTUBATION
Chez les patients atteints de COVID-19, la désaturation peut être rapide et persistante. Chez les patients qui présentent des voies respiratoires difficiles d’accès, compte tenu de l’efficacité limitée de l’oxygénation en apnée pour prévenir la désaturation en oxygène après l’induction/la relaxation musculaire et du risque potentiellement accru d’aérosolisation, lorsqu’une hypoxémie est présente ou imminente, il est recommandé d’utiliser une ventilation au masque avec un masque facial hermétique.

OXYGÉNATION APRÈS L’INDUCTION
- Chez les patients hypoxémiques, il faut effectuer une ventilation au masque avec un masque facial hermétiquement fermé.
- Si la ventilation au masque est inefficace ou si des fuites importantes se produisent, il convient d’insérer un dispositif supraglottique, de préférence de deuxième génération, pour faciliter la ventilation.
- Potentiellement envisager une oxygénation en apnée.
PHARMACOLOGIE POUR LA GESTION DES VOIES RESPIRATOIRES

Il s’agit d’une technique souvent utilisée pour la gestion des voies aériennes difficiles lorsque l’induction anesthésique de routine, avec ou sans relaxation neuromusculaire. Cette dernière peut entraîner l’impossibilité d’intuber ou de ventiler le patient voire d’autres complications.
Chez les patients COVID-19, le temps supplémentaire nécessaire pour réaliser cette technique peut augmenter le risque de désaturation sévère et d’arrêt cardio-respiratoire et prolonger l’exposition des professionnels de santé.
LES TECHNIQUES D’INTUBATION POSSIBLES
- Vidéo-endoscope flexible
En cas d’utilisation d’un vidéo-endoscope flexible, il convient d’utiliser un écran déporté afin d’éloigner le visage de l’opérateur des voies respiratoires du patient et de réduire les risques d’exposition infectieuse lors de la toux ou d’autres réactions d’aérosolisation du patient.
L’utilisation d’un vidéo-endoscope à usage unique est préférable étant donné la difficulté de rincer les dispositifs réutilisables.
Un masque d’endoscopie peut être utilisé pour fermer la bouche et le nez du patient pendant la procédure.
- Vidéolaryngoscope
Comme pour le vidéo-endoscope flexible, un écran déporté doit être utilisé pour permettre à l’opérateur de détourner son visage des voies respiratoires du patient pendant la procédure.

INTUBATION APRÈS L’INDUCTION
- Vidéolaryngoscopie
La vidéolaryngoscopie réalisée par un praticien qualifié doit être la technique de premier choix pour l’intubation du patient endormi en cas de difficultés respiratoires chez le patient COVID-19, si elle est disponible. Si le praticien est plus compétent en matière de laryngoscopie directe pour la gestion des voies aériennes difficiles, ou en cas d’échec de la vidéolaryngoscopie, ces dispositifs doivent également être disponibles.
- Intubation avec un dispositif supraglottique
Si les tentatives d’intubation initiales échouent, l’oxygénation par masque hermétique avec filtre HEPA peut minimiser l’aérosolisation, tandis que l’intubation avec un dispositif supraglottique, de préférence de 2ème génération en raison de sa pression de fuite oropharyngée plus élevée permettant une pression respiratoire plus élevée ainsi qu’un drainage possible des régurgitations, est envisagée.

VOIES AÉRIENNES INVASIVES ÉMERGENTES
Une cricothyrotomie peut être nécessaire chez les patients atteints de COVID-19 en cas d’échec de la prise en charge non invasive des voies aériennes, ou dans les situations de CVCI ou CICO. Certaines lignes directrices recommandent un accès chirurgical aux voies aériennes pour les patients atteints de COVID-19.
Les recommandations sont :
- Utiliser des techniques chirurgicales simples, telles que la cricothyrotomie au scalpel et au tube à bulbe, en cas d’urgence nécessitant un accès invasif.
- S’abstenir d’utiliser la ventilation par jet car elle augmente l’aérosolisation des particules virales.
- Interrompre la ventilation juste avant la ponction de la membrane cricothyroïdienne afin de minimiser l’aérosolisation par le site de ponction cricothyroïdien.
- Inclure un scalpel, une sonde endotrachéale ≤6.0 et une bougie pour adulte dans l’équipement du chariot pour voies aériennes difficiles.
- La compétence technique et la familiarité avec les techniques d’accès aux voies aériennes d’urgence peuvent améliorer la gestion réussie des sauvetages dans les situations de voies aériennes émergentes.
ÉCHANGE DE TUBE ENDOTRACHÉAL
Chez les patients COVID-19, le remplacement ou la manipulation du tube endotrachéal peut être nécessaire en raison d’une rupture du ballonnet, d’une extubation accidentelle ou d’une obstruction aiguë du tube ET due à des sécrétions épaisses et/ou à des tissus et des cellules inflammatoires décollés. Ces obstructions peuvent limiter la capacité d’oxygénation et de ventilation et exposer le patient à un risque de désaturation accrue.
Voici les recommandations :
- Utiliser un échangeur tubulaire à travers l’adaptateur du bornoscope entre le tube ET et le circuit du ventilateur.
- Utiliser le vidéo-laryngoscope pendant l’échange du tube ET.
CONSIDÉRATIONS RELATIVES À L’EXTUBATION
- Le risque de contamination pendant l’extubation est potentiellement élevé, voire plus élevé que pendant l’intubation, car la relaxation musculaire a été inversée, le patient ventile spontanément et peut tousser ou expirer avec force.
Les facteurs de risque sont :
La réintubation difficile et les changements anatomiques qui augmentent le risque de réintubation difficile, tels que l’œdème des voies aériennes et la restriction de l’accès aux voies aériennes.
Les patients COVID-19 présentant l’une de ces caractéristiques doivent être considérés comme présentant un risque élevé d’extubation.
En tenant compte des risques d’extubation en cas de voies aériennes difficiles et de COVID-19, les étapes suivantes sont proposées :

En conclusion, contrairement aux directives standard sur les voies aériennes difficiles, le COVID-19 ajoute une dimension supplémentaire au risque d’exposition du professionnel de santé pendant l’intubation et l’extubation du patient. Étant donné que la procédure d’intubation difficile peut durer plus longtemps que la procédure standard, le respect strict des protocoles de protection individuelle réduira le risque d’exposition des professionnels de la santé pendant la gestion des voies aériennes difficiles. Une préoxygénation optimale et la réduction au minimum de la ventilation au masque peuvent également réduire le risque d’aérosolisation.
Pour des conditions d’intubation optimales, le patient doit être anesthésié avec une relaxation musculaire complète avant l’intubation.
L’utilisation de la laryngoscopie vidéo est recommandée comme stratégie de première ligne pour la gestion des voies aériennes, sous réserve de disponibilité et d’expérience. Si une voie aérienne invasive urgente est indiquée, l’utilisation d’une technique chirurgicale simple, telle qu’un scalpel-bulbe-tube, est recommandée plutôt qu’une procédure génératrice d’aérosols telle qu’une ventilation transtrachéale par jet.