En las Unidades de Cuidados Intensivos (UCI) y REAs es común una administración liberal de fluidos. Ello puede llevar a una sobrecarga de volumen o empeorar cuadros clínicos de Síndrome de Distrés Respiratorio Agudo (SDRA).
Y es que, la administración de fluidos debe ser muy cuidadosa y guiarse según los distintos niveles de monitorización, así como adecuarse a la gravedad de cada caso específico.
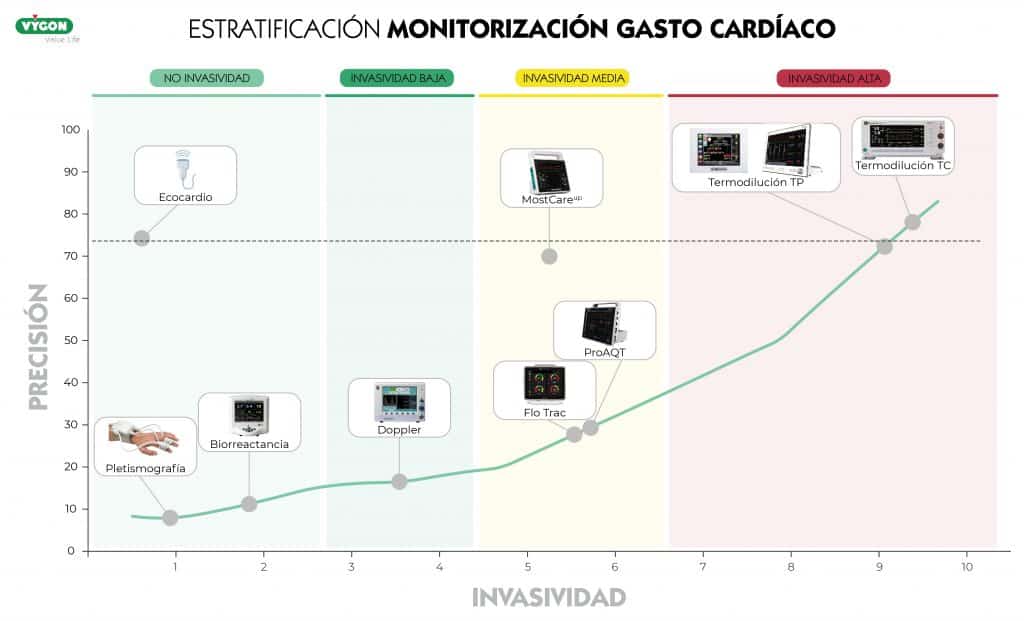
¿Cómo debemos realizar la monitorización hemodinámica en cada caso?
1. Presión venosa central (PVC)
Se trata de uno de los principales parámetros hemodinámicos que podemos obtener a través del catéter de arteria pulmonar (CAP). Constituye la presión registrada a partir de la vía proximal del CAP, la cual se localiza a nivel la aurícula derecha o de la vena cava superior.
Se emplea en clínica para la administración de fluidos.
La PVC suele utilizarse también como un marcador de volemia, aunque puede depender de las presiones intratorácicas e intrapericardiacas, gasto cardiaco y compliance venosa.
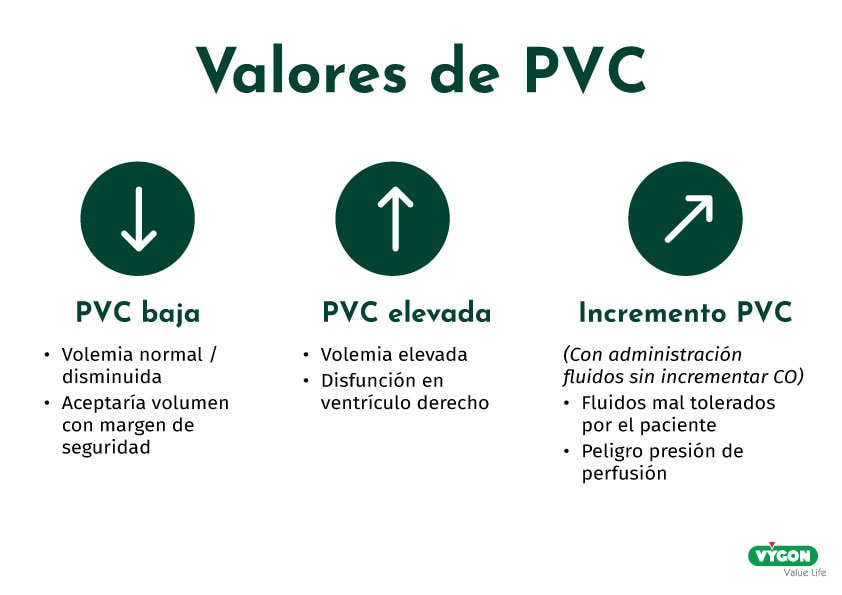
¿Qué quieren decir los distintos valores de PVC?
- PVC Baja: Cuando este parámetro está bajo implica que la volemia esta normal o disminuida. En este caso, aceptaría volumen con margen de seguridad.
- PVC Elevada: en este caso, cuando existen valores elevados de PVC determinan que existe una volemia elevada y disfunción en el ventrículo derecho.
- En caso de incrementos en la PVC con la administración de fluidos sin incrementar el gasto cardiaco (CO) nos indican que los fluidos no son bien tolerados por el paciente, así como que pudiese verse comprometida la presión de perfusión ( PP= Partm-PVC)
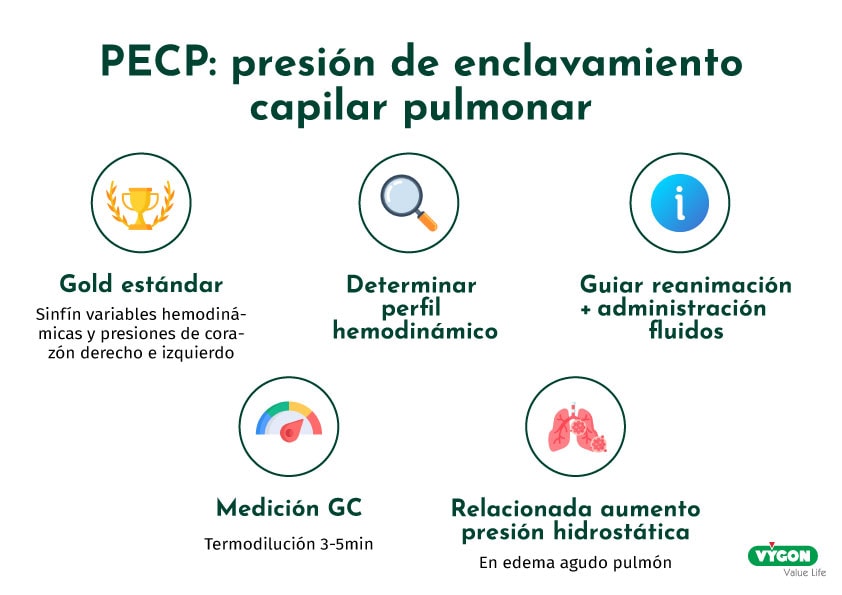
2. Presión de enclavamiento capilar pulmonar (PECP)
La PECP es el gold estándar de la monitorización, dado que nos sirve para determinando un sinfín de variables hemodinámicas y presiones de corazón derecho e izquierdo.
Es muy completa para determinar el perfil hemodinámico del paciente y también es empleado para guiar la reanimación y administración de fluidos.
A la hora de realizar la medición del gasto cardiaco, esta debe hacerse por termodilución cada 3-5 minutos. Ello nos aporta también datos sobre la cinética del oxígeno: SvO2, DO2…
Es superior a la PVC para guiar la reanimación y está muy relacionada con el aumento de la presión hidrostática en el edema agudo de pulmón.
3. Termodilución transpulmonar
Nos permite medir los volúmenes sanguíneos intratorácicos e intrapulmonares, EVLW (agua extrapulmonar) y gasto cardiaco. Los volúmenes sanguíneos de las cavidades cardiacas (GEDV) constituyen una medida de precarga; un marcador estático y aunque no son buenos predictores de respuesta a volumen y detección de hipervolemia, su poder diagnóstico mejora si lo relacionamos con la PVC.
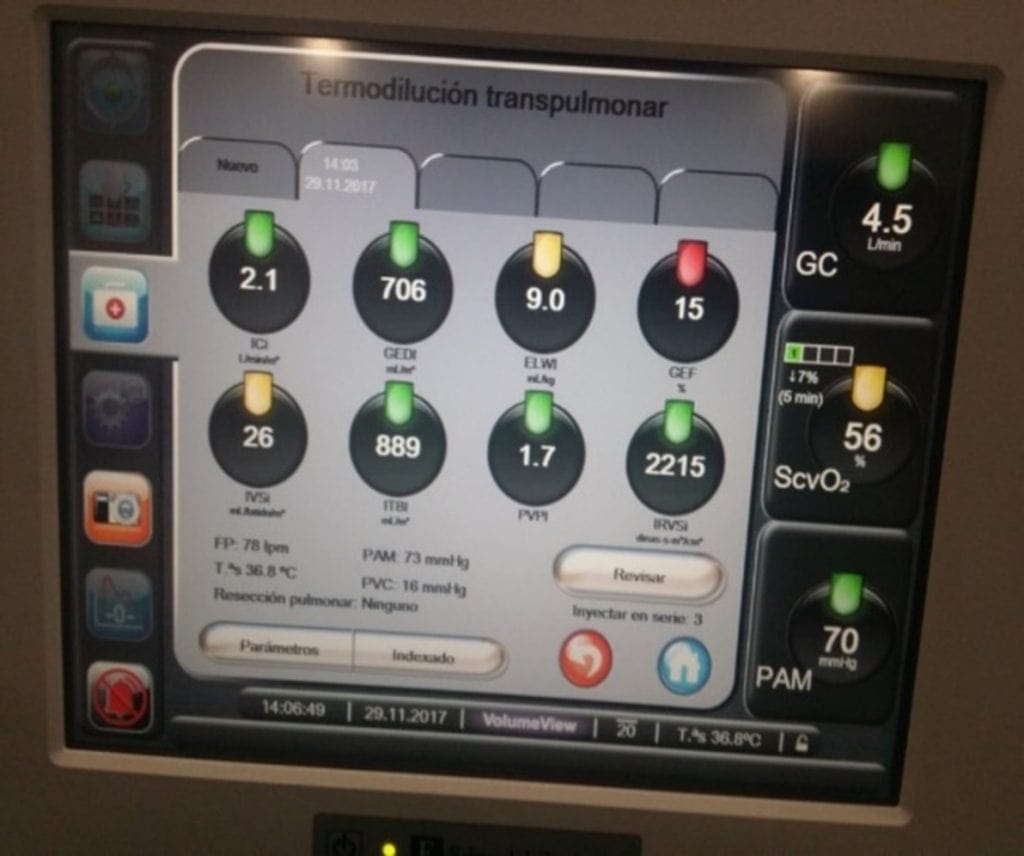
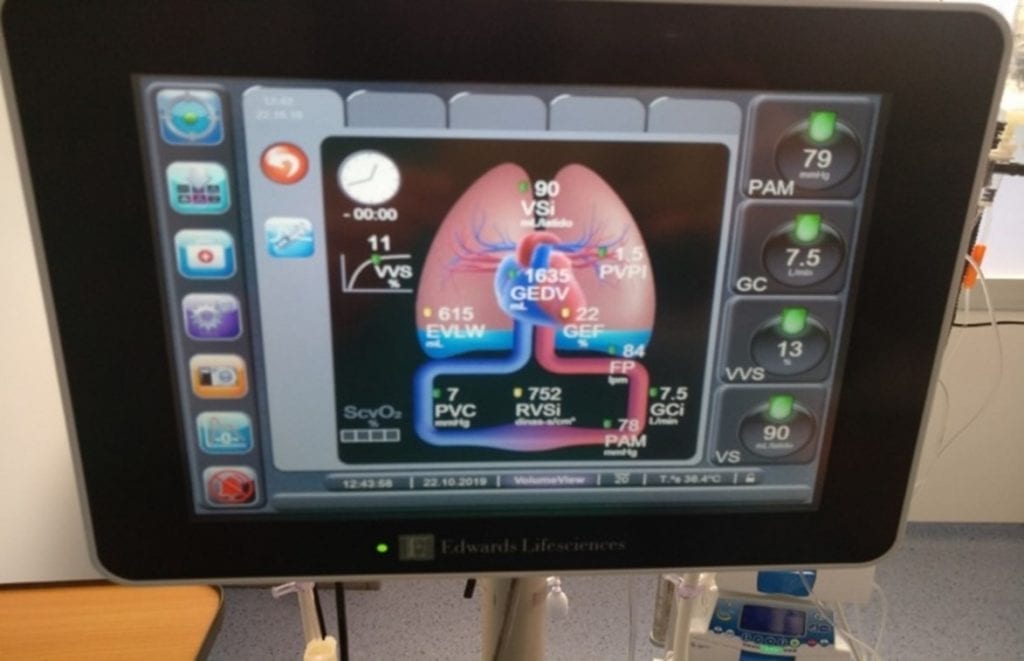
¿Qué es el EVLW y el IPV?
EVLW (extravascular lung water) es un predictor independiente de mortalidad, que puede estar elevado por un aumento de presiones hidrostáticas o por el aumento de la permeabilidad vascular. Es mucho más sensible que la radiografía y, cuando los valores se encuentran por encima de 7-10ml/kg/peso son patológicos. Se trata de una técnica operador-dependiente en la cual se deberá realizar, al menos, 3 emboladas de 15-20mlcon suero frío para poder obtener un promedio de datos fiables. EL EVLW puede aumentar por el incremento de la volemia o disfunción cardiaca, por lo que conviene también relacionarlo con la PVC.
Otro dato fundamental de la TD (termodilución) es el IPV (índice de permeabilidad vascular). Cuando los valores son superiores a 2-3, nos indican un aumento de la permeabilidad vascular (SDRA).
¿Administración de fluidos titulada en pacientes con volumen sistólico normal o aumentado?
Una idea interesante a valorar, en aquellos pacientes con volumen sistólico normal o aumentado, es que pudiesen beneficiarse de la administración de fluidos titulada (fluid challenge y/o minifluid challenge), siempre que no presenten un aumento de la permeabilidad vascular.
Es crucial realizar en nuestros pacientes una prueba de respuesta a volumen (elevación pasiva de extremidades que es la preferible o aporte de fluidos) y valorar si el gasto cardiaco aumenta un 15%. Ésta prueba debe repetirse durante la evolución clínica del paciente, ya que es dinámica. Por ejemplo, en aquellos con leak vascular (sepsis, quemados, anafilaxia…) pudieran no responder inicialmente hasta que se estabilizara el glicocálix endotelial (corticoides, nutrición, albúmina, TCDE…). La clave está en saber cuándo está indicada la reanimación.
- En primer lugar, debemos identificar uno o más trigger (hipoperfusión):
- SvO2 disminuida
- Aumento del tiempo de relleno capilar
- Aumento diferencia PCO2 v-a
- Gasto cardiaco
- Lactato
- …
- En segundo lugar, valorar cuidadosamente el riesgo-beneficio de la administración de fluidos. Continuar la reanimación en pacientes que han restaurado su perfusión está asociado con un mal pronóstico. El lactato lleva tiempo en corregirse y la misma depende de una serie de factores considerables, por lo cual se desaconseja adecuar la monitorización al estado clínico del paciente.
- Los balances extremadamente positivos pueden llevar a disfunción VD, congestión venosa, aumento de la presión intra-abdominal, hipoxemia severa… En multitud de estudio el balance positivo acompañado de fallo renal supone un aumento de morbimortalidad en pacientes críticos.
4. VPP, VVS (interacciones corazón-pulmón)
La idea general de que al aumentar la precarga aumenta el volumen sistólico, aunque es lo deseable, no siempre ocurre así (por ejemplo, la disfunción ventricular derecha). Para determinar la precarga se está llevando a cabo un cambio de tendencia empleando estas variables volumétricas frente a la PVC (22% vs 36%) en práctica clínica. Sin embargo, es probable que los clínicos continúen empleando más de lo debido dicho parámetro estático para guiar la respuesta a fluidos.
Durante la ventilación mecánica con presión positiva, aumentan las presiones intratorácicas e intrapulmonares , produciendo una disminución del retorno venoso y de la precarga lo que conlleva una disminución del VS del VD . Esta medida en sí favorece la eyección del Ventrículo izquierdo (Interacciones corazón-pulmón).
PEEP y Ventilación Invasiva
La PEEP por sí misma constituye una medida de apoyo al VI. Los pacientes con Disfunción cardiaca en Edema Agudo de pulmón y respiración espontánea presentan un aumento del Rv, con aumento de precarga de Vd, congestión y por la interdependencia ventricular, una disminución de la eyección ventricular izquierda. Por eso la Presión positiva con CPAP acompañado de la Monitorización oportuna alivia la sintomatología en este tipo de pacientes.
¿Qué hacer ante una VPP con falsos resultados?
VPP con falsos positivos : disfunción VD , respiración espontánea , arritmias … y falsos negativos : disminuida compliance pulmonar , aumento de la frecuencia respiratoria , disminuido Volumen Tidal . En estos casos podemos administrar un relajante muscular y aumentar puntualmente el VT por encima de 8ml/kgr para una correcta interpretación de los parámetros cruciales volumétricos de precarga (VPP,VVS).
Monitores de onda de presión de pulso y otras variables hemodinámicas
Existen diferentes monitores en el mercado de onda de presión de pulso, los más conocidos probablemente sean el Vigileo y Mostcare que utiliza Método PRAM.
El primero realiza una estimación promedio de 6 ciclos cardiacos y está basado en un normograma con características demográficas y físicas en una población de pacientes no críticos para determinar la impedancia arterial; mientras que el segundo analiza la onda de presión arterial a 1000 Hz por segundo; analizando cierre de la incisura dícrota (válvula aórtica).
Estos sistemas de monitorización proporcionan gran variedad de parámetros hemodinámicos que pueden aportarnos información en multitud de patologías e intervenciones. Entre los parámetros más relevantes encontramos el CCE, una variable exclusiva del Método P.R.A.M.
¿Qué es el CCE y qué información nos aporta?
El CCE (Ciclo de Eficiencia Cardiaca) está relacionado con la precarga , postcarga , contractilidad y en definitivas cuentas con el acoplamiento A-V. Este parámetro aporta información sobre la cantidad de energía que está gastando el sistema cardiovascular en eyectar la sangre en cada sístole, en otras palabras, nos indica si el sistema cardiovascular está trabajando de forma eficiente.
Conocida es la “GREY ZONE “definida por Canesson et al., en la cual los parámetros volumétricos de precarga (VPP) en el dintel 9-13%; no marcan una clara predicción de respuesta a fluido. La elastancia dinámica VPP/VVS con valores superiores a 0,9 (Monge et al.) discrimina aquellos pacientes que responderán a volumen. El Volumen sistólico se estima por la fórmula del Dr. Otto-Frank, siendo mejorado el cálculo de la impedancia vascular por Romano et al. (“Teoría de las perturbaciones “).
El CCE (Ciclo de eficiencia Cardiaca ) propio de Sistemas de Onda de presión de pulso no calibrados con Método PRAM nos informa acerca del acoplamiento Auriculo-Ventricular.
La Ea(Elastancia arterial ) es una medida de postcarga superior a las RVS ( Resistencias Vasculares sistémicas ) que constituyen un parámetro de medición indirecto ( RVS= Partm-PVC/CO) .
La monitorización hemodinámica nos permitirá conocer en todo momento el estado hemodinámico del paciente, así como, guiar el tratamiento y conocer la respuesta del paciente a este, siendo fundamental en pacientes críticos para evitar una sobrecarga de fluido y manejar adecuadamente el SDRA.

Bibliografía
Scolletta, S., Franchi, F., Taccone, F. S., Donadello, K., Biagioli, B., & Vincent, J. L. (2011). An uncalibrated pulse contour method to measure cardiac output during aortic counterpulsation. Anesthesia and analgesia, 113(6), 1389–1395. https://doi.org/10.1213/ANE.0b013e318230b2de
Mallat, J., Lemyze, M. & Thevenin, D. Ability of respiratory pulse pressure variation to predict fluid responsiveness in ARDS: still an unanswered question?. Crit Care 15, 432 (2011). https://doi.org/10.1186/cc10222
Romagnoli, S., Franchi, F., Ricci, Z., Scolletta, S., & Payen, D. (2017). The Pressure Recording Analytical Method (PRAM): Technical Concepts and Literature Review. Journal of cardiothoracic and vascular anesthesia, 31(4), 1460–1470. https://doi.org/10.1053/j.jvca.2016.09.004






1. Se deve realizar al paciente una prueba de de respuesta a volumen y valorar si el gasto cardiaco aumenta en un 15%, esta prueba debe repetirse durante la evolución clinica del paciente, por lo cual debemos identificar 1 o masc trigger, valorar riesgo beneficios de la administración de fluidos y verificar sus balances.
2. Se debe conocer los valores del gasto cardiaco, la saturación de oxigeno y los valores de la hemoglobina.
no hay autoevaluacion?
Buenas Almudena, está usted en el blog de Campus Vygon, no en la sección de cursos, donde hay formaciones y evaluaciones.