En la década de 1960 un residente de cirugía en la Universidad de Pensilvania cuestionaba su vocación como cirujano tras presenciar la muerte de tres pacientes que se habían sometido a operaciones técnicamente exitosas.
No obstante, en lugar de cambiar de especialidad o abandonar la carrera, decidió investigar la causa. Descubrió que estas tres personas habían perdido la vida porque una de sus necesidades básicas no estaba cubierta, no habían podido comer ni absorber suficientes nutrientes.
El nombre de este joven era Stanley John Dudrick, y a él le debemos la primera nutrición parenteral total.
¿Cuándo utilizar nutrición parenteral?
La nutrición parenteral (PN) es la administración por vía intravenosa de proteínas, carbohidratos, grasas, minerales, electrolitos, vitaminas y otros oligoelementos.
La administración por esta vía se realizará cuando el paciente no pueda recibir la nutrición ni por vía oral ni por sonda.
Algunos escenarios donde encontramos nutrición parenteral son:
- Imposibilidad de ingerir o absorber nutrientes en el aparato digestivo:
- Resección intestinal masiva.
- Enfermedades del intestino delgado.
- Enteritis actínica.
- Diarrea grave e incoercible.
- Vómitos intratables (imposibilidad de sondaje transpilórico).
- Desnutrición grave e intestino no funcional.
- Tratamiento con radioterapia/quimioterapia que presenta desnutrición e imposibilidad de alimentación oral o nutrición enteral.
- Pancreatitis necrohemorrágica con imposibilidad o intolerancia a la nutrición enteral.
- Catabolismo grave (shock séptico, traumatismo craneoencefálico, quemados) con o sin desnutrición, pero sin poder utilizar el aparato digestivo en 5-7 días.
- Tracto gastrointestinal paralizado y no funcional, como en el caso de la obstrucción del intestino delgado.
- Hemorragia digestiva prolongada.
- El paciente va a estar más de 7 días sin poder ingerir nada por vía oral, como en el caso de la enfermedad inflamatoria intestinal, pacientes con exacerbación aguda, pacientes críticos, etc.
- El intestino del bebé es demasiado inmaduro o tiene malformaciones congénitas.
- Anastomosis intestinales que desarrollan fugas anastomóticas en el postoperatorio temprano.
¿Qué acceso venoso utilizar?
La elección del acceso venoso se verá afectada por varios factores, como la técnica de punción venosa, el riesgo de complicaciones mecánicas relacionadas, la facilidad de acceso por parte de enfermería a la localización del catéter y el riesgo de complicaciones trombóticas e infecciosas.
Dependiendo de la vía de acceso seleccionada encontraremos diferentes tipos de nutrición parenteral:

Nutrición parenteral central o total (NPC o NPT).
Los nutrientes se infunden a través de una vía venosa central de gran calibre.
Las venas centrales permiten concentraciones más altas de macronutrientes en comparación con los vasos periféricos, sin el riesgo de tromboflebitis o daño a los vasos.
Esto hace posible la administración de todos los requerimientos energéticos y proteicos que precise el paciente.
Por tanto, la nutrición parenteral total estará indicada en los siguientes casos:
- Necesidad de nutrición parenteral prolongada.
- Administración de soluciones hipertónicas.
Acceso venoso para la nutrición parenteral total
En caso de soluciones cuya osmolaridad sea elevada, como es el caso de la nutrición parenteral total, siempre se optará por un acceso central.
Este tipo de terapia exigirá una infusión a través de un catéter cuyo extremo distal se localice en el tercio inferior de la vena cava superior, a nivel de la unión cavo auricular o en la porción superior de la aurícula derecha, como acceso de preferencia.
Nutrición parenteral periférica (NPP)
El acceso venoso periférico no permite la infusión de soluciones de elevada osmolaridad, por lo que no siempre es posible administrar todos los requerimientos calóricos y proteicos que necesita el paciente.
La concentración máxima que se administra por esta vía es de 900 mosm / L. Por lo que, en caso de optar por este acceso, se recomiendan concentraciones de calcio ≤ 5 mEq / L y potasio ≤ 40 mEq / L.
Por tanto, esta vía suele elegirse para la administración de emulsiones de grasa isotónica y soluciones de dextrosa hipocalóricas, es decir de < 10% de dextrosa.
La duración de nutrición parenteral periférica nunca debe superar los 8- 10 días, aconsejándose la vía central siempre que se considere que el paciente precisará de este tratamiento por más de 7 días.
Esta limitación se debe a la alta tasa de flebitis que se produce y en consecuencia al importante agotamiento de venas periféricas.
Esto significa que este acceso está limitado para adaptación o recuperación del apetito y para minimizar la pérdida de nitrógeno.
La nutrición parenteral periférica estará indicada en los siguientes casos:
- Aporte calórico-proteico o calórico-nitrogenado reducido. Por esta vía solo se administrarán soluciones de baja osmolaridad.
- Pacientes que precisen nutrición parenteral durante menos de 7 días:
- Preoperatorio inmediato.
- Postoperatorio.
- Complemento de la nutrición enteral.
- No se dispone de vía central adecuada.
- Se requieren administraciones de grandes volúmenes por vía IV.
Acceso venoso para nutrición parenteral periférica
Lo más utilizado son los catéteres cortos colocados en el antebrazo. Aunque el mini-midline o el midline también es una alternativa para terapias de >3-6 días.
Riesgo de infección
A pesar de aconsejarse la vena central para soluciones de gran concentración de nutrientes por su mayor resistencia a estas soluciones, la vía central también presenta riesgo de infección relacionada con el catéter.
En los pacientes que reciben infusiones a largo plazo, el catéter es la puerta de entrada más frecuente para las bacterias.
Cada cambio en los dispositivos o manipulación del catéter es una oportunidad de acceso de patógenos al torrente sanguíneo.
Para reducir este riesgo, existen diversas guías como el protocolo Bacteriemia Zero que proponen una serie de medidas que ayudan a reducir las probabilidades de que esto suceda.
Riesgo de incompatibilidad
Como hemos comentado, cada manipulación adicional del conjunto de administración o del catéter, aumenta drásticamente el riesgo de infección del torrente sanguíneo, además puede existir incompatibilidad entre algunos medicamentos o nutrientes.
Luz exclusiva
Con el fin de evitar el riesgo de colonización bacteriana y posibles incompatibilidades, siempre que se precise administrar nutrición parenteral, se reservará un lumen en exclusiva para este fin.
Esta luz nunca se utilizará para infundir otros medicamentos, pero tampoco para realizar un monitoreo hemodinámico, tomar muestras de sangre, infundir sangre ni otras soluciones.
Si es necesario administrar otras sustancias intravenosas de forma intermitente, se realizará a través de una luz separada.
Si el paciente tiene colocado un CVC de una sola luz, será preciso un catéter IV periférico para la infusión de otros fluidos. En caso de estar desaconsejada la colocación de catéteres periféricos en el enfermo, se optará por un catéter en la línea media o un central insertado periféricamente.
Si no es posible colocar un catéter adicional, es imprescindible consultar la compatibilidad del medicamento con la nutrición parenteral, esta infusión solamente se realizará como último recurso.
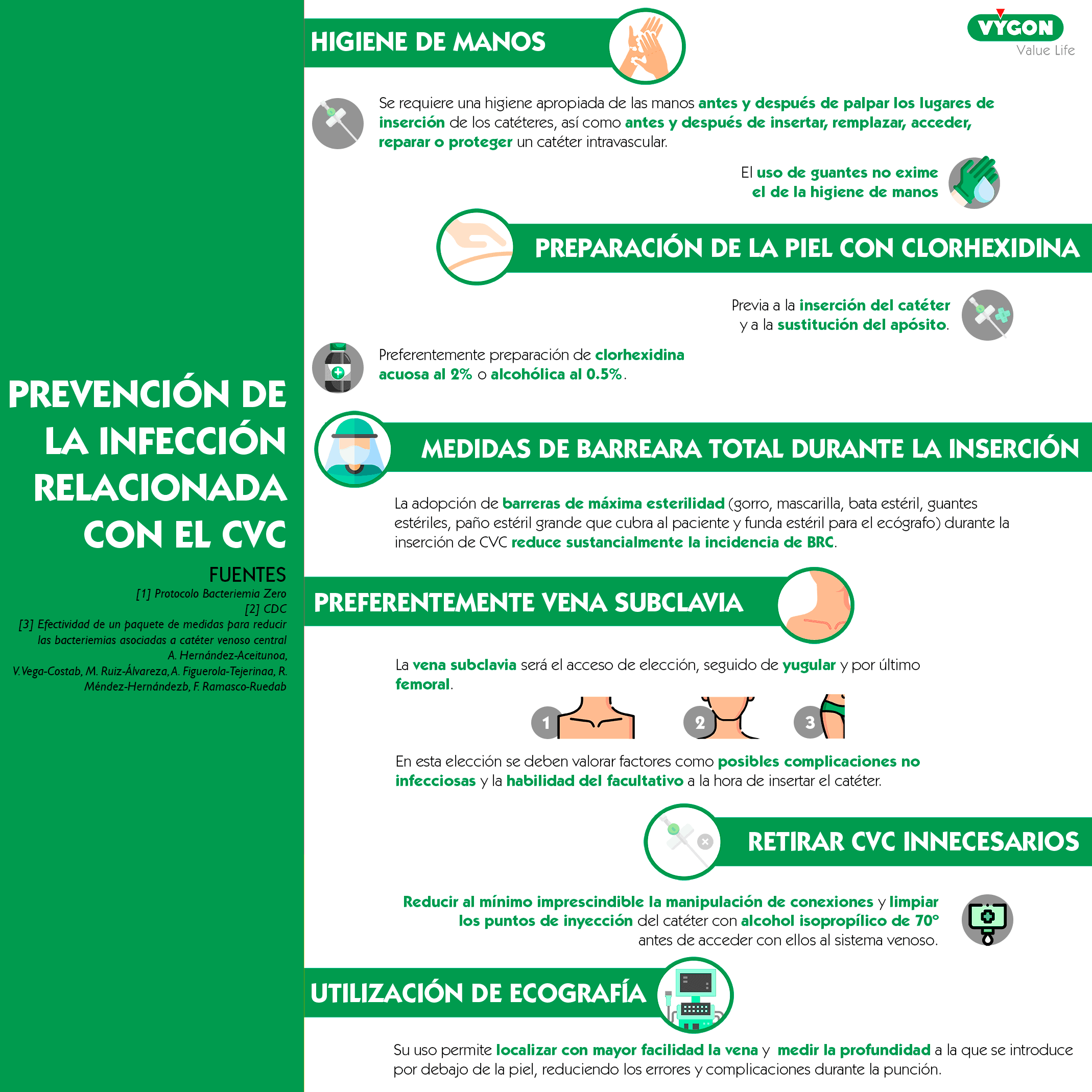
¿Qué luz utilizar?
Cuando disponemos de un catéter multilumen la primera pregunta que se plantea cualquier profesional es: ¿qué luz debo utilizar para cada tratamiento?.
No existe una única respuesta para esta cuestión, hay diversos factores que entran en juego:
- Número de luces. Podemos encontrar catéteres desde una luz hasta incluso de siete. Para tomar la decisión sobre qué lumen elegir para la nutrición parenteral hay que tener en cuenta tanto el caudal como la presión que soporta cada luz para conocer los flujos de los que se dispone.
- Situación clínica del paciente. El tratamiento puede variar mucho de un enfermo a otro, hay que analizar qué fluidos se precisarán en cada caso: nutrición parenteral total, drogas vasoactivas, monitorización PVC, varias perfusiones incompatibles entre sí, transfusiones intermitentes, etc.
¿Qué dicen las guías?
Una vez hayamos respondido los puntos anteriores, deberemos analizar la indicación de cada una de las líneas. Para ello es importe conocer las características técnicas del material utilizado y revisar las recomendaciones científicas.
Según la INS podemos llegar a las siguientes conclusiones acerca de la línea distal y proximal:
- Luz distal. Se recomienda destinar está línea para la monitorización de la Presión Venosa Central (PVC). Además, su calibre grueso hace que sea la más idónea para la fluidoterapia y la administración de medicación puntual, especialmente con altos flujos y líquidos espesos.
También será la que utilizaremos para transfusiones.
- Luz proximal. Se destina para extracción de muestras de sangre con el fin de evitar interrumpir otras perfusiones y la posible “contaminación” de las mismas. Asimismo, puede utilizarse para sedoanalgesia y/o aminas.
Por su parte, para la luz medial no existe consenso, por lo que muchas veces se destina para la administración de nutrición parenteral. No obstante, otros profesionales consideran que preferentemente la nutrición parenteral debería administrarse por la línea que presente menor riesgo de coagulación, es decir, el lumen distal.
Según esta teoría, el tratamiento en pacientes con necesidad de nutrición parenteral que tengan colocado un CVC de tres lúmenes, se distribuiría de la siguiente forma:
- Luz distal. Línea exclusiva para nutrición parenteral.
- Luz medial. Se utilizará para sueroterapia y drogas.
- Luz proximal. Destinada a medicación intermitente.
Podemos encontrar más posibilidades buscando en otras guías o en las recomendaciones de cada fabricante, pero la clave siempre estará en adecuar la disponibilidad de los flujos a los requisitos de las infusiones necesarias, teniendo en cuenta las posibles incompatibilidades.
[accordion title=’Bibliografía’]
[1] Alfonso Calañas-Continente. Catéteres venosos centrales en nutrición parenteral total: puesta al día. Unidad de Gestión de Endocrinología y Nutrición. Nutrición Clínica en Medicina. Vol. XI – Número 2 – 2017 pp. 74-95
[2] Catalina Cuervo Valencia, Milena Alcázar Paternina, Liliana Arias Álvarez, Marcela Montoya, Milagros Marti de CARMONA, Germán Alberto Castrillón. ¿Es segura la inyección de alto flujo a través de catéteres centrales para realizar estudios tomográficos?. Rev Colomb Radiol. 2014; 25(1): 3865-8
[3] Grupo de Trabajo de Catéteres Intravasculares/ Comisión de Infección Hospitalaria, profilaxis y política antibiótica. Cuidados de enfermería en el catéter venoso central. Hospital Universitario 12 de Octubre.
[4] CDC. Guidelines for the Prevention of Intravascular Catheter-Related Infections. 2011
[5] Dr. J.L. Pereira Cunill. Nutrición Parenteral: Indicaciones, Vías de Acceso, Formulación y Complicaciones.
[6] Oscar Segarra Cantón Susana Redecillas Ferreiro Susana Clemente Bautista. Guía de Nutrición Pediátrica Hospitalaria. Hospital Universitari Materno-Infantil Vall d’Hebron Barcelona. ERGON. 978-84-16270-96-5.
[7] J.F. Merino Torres. Manual de Nutrición Artificial Comisión de Nutrición Artificial, Dietética y Dietoterapia Hospital Universitari i Politècnic La Fe Coordinador: J.F. Merino Torres del Hospital La Fe. Comisión de Nutrición Artificial, Dietética y Dietoterapia Hospital Universitari i Politècnic La Fe.
[8] Daniel Cardona Pera, Mercedes Cervera Peris, Marta Fernández Arévalo, Pilar Gomis Muñoz, MªJesus Mártinez Tutor, Guadalupe Piñeiro Corrales, Isaura Rodríguez Penín, Amparo Vázquez Polo. Consenso español sobre preparación de mezclas nutrientes parenterales. 2008
[/accordion]




0 comentarios
Trackbacks/Pingbacks