La seguridad del paciente es un elemento clave para determinar la calidad de los hospitales de todo el mundo.
Un indicador importante de la seguridad del paciente es la incidencia de efectos adversos que se producen en los hospitales: efectos adversos relacionados con la medicación, infecciones nosocomiales, efectos adversos relacionados con problemas técnicos durante la realización de un procedimiento, flebitis…
Además, estos efectos adversos (EAs) ocasionan un mayor gasto sanitario, ya que son los responsables de ingresos hospitalarios adicionales, de un aumento de la estancia en el hospital y de la realización de pruebas y tratamientos.
Pero… ¿es posible evitar estos efectos adversos?
El Estudio Nacional sobre los Efectos Adversos ligados a la Hospitalización (ENEAS), llevado a cabo en 24 hospitales del Sistema Nacional de Salud español, concluye que el 42,8% de los EAs fue evitable.
- En un 63,3% del total de los EAs se precisó la realización de nuevos procedimientos, como pruebas de radiodiagnóstico
- En un 69,9% del total se precisó tratamientos adicionales, como medicación, rehabilitación o cirugía.
Por consiguiente, los EAs ocasionan un mayor gasto sanitario, debido a los ingresos hospitalarios directamente relacionados: más días de estancia, pruebas y tratamientos que se podrían haber evitado en casi la mitad de los casos.
Uno de los procedimientos más generalizados en la asistencia sanitaria hospitalaria es la vía venosa periférica.
En España se colocan más de 20 millones de catéteres periféricos al año, en torno al 66% de los pacientes ingresados en un centro sanitario son portadores de uno o más catéteres venosos periféricos (CVP).
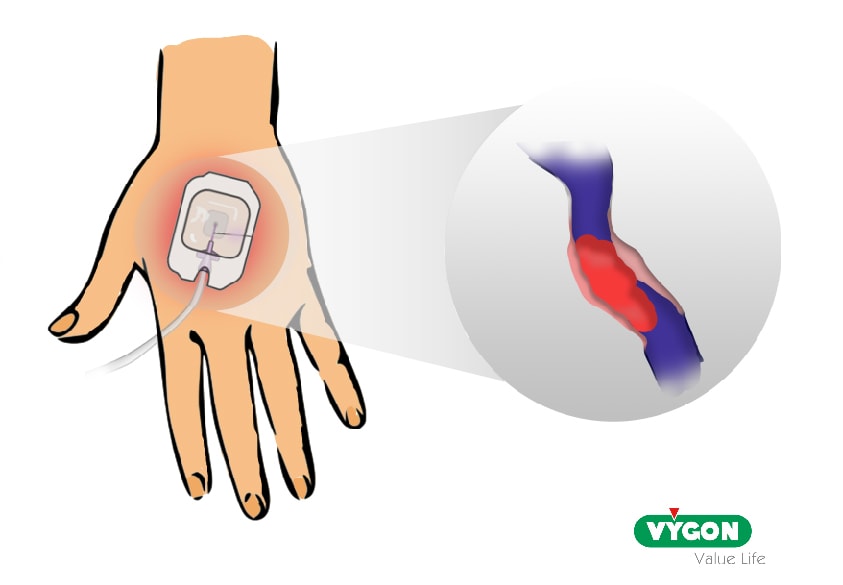
Entre las complicaciones más habituales ligadas a una estancia hospitalaria que podemos encontrar en pacientes portadores de una vía venosa periférica se encuentra la flebitis que supone un 12,9%.
¿Qué es la flebitis?
La flebitis es una inflamación de la pared de la vena debido a una alteración del endotelio. Causando traslado de plaquetas a la zona lesionada. Lo que produce liberación de histamina y aumento del flujo sanguíneo en la zona por vasodilatación.
Esto permite la extravasación de proteínas y líquidos en el medio intersticial, produciéndose también un acumulo de leucocitos en el lugar inflamado.
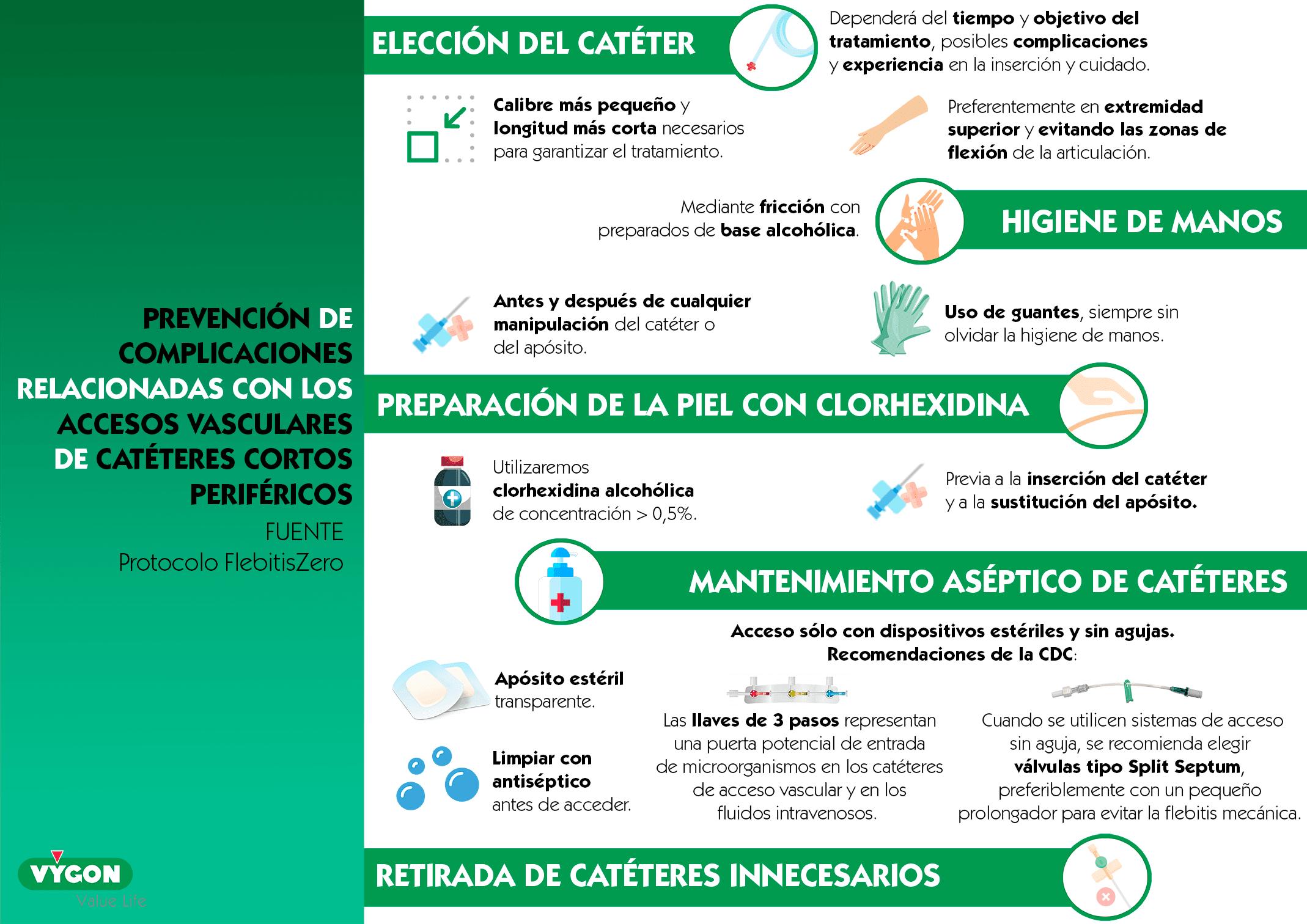
6 recomendaciones para evitar la aparición de la flebitis
1. Elección del catéter
Para evitar la flebitis mecánica es muy importante la elección adecuada del catéter en base al tipo de paciente y a las características del tratamiento. Teniendo en cuenta el tiempo de uso previsto.
El catéter seleccionado debe ser del calibre más pequeño y la longitud más corta posible para garantizar el tratamiento.
Se recomienda que la zona de inserción del catéter se realice en las extremidades superiores, evitando zonas de flexión de las articulaciones.
2. Adecuada higiene de manos
Se trata de la medida más sencilla y eficaz para reducir las infecciones debidas a cualquier procedimiento hospitalario. Debe realizarse antes y después de insertar, reemplazar, acceder, reparar o proteger el catéter.
Además de la higiene de manos también se recomienda el uso de guantes. Los cuales nunca excluyen el lavado de manos.
3. Antisepsia cutánea
Para desinfectar la piel del paciente, el Centro para el Control y la Prevención y el Instituto Nacional de Salud proporcionan una serie de recomendaciones:
Los centros para el control y la prevención recomiendan preparar la piel limpia con un antiséptico (alcohol al 70%, tintura de yodo o solución de gluconato de clorhexidina alcohólica) antes de la inserción del catéter venoso periférico.
Y con respecto a un catéter venoso central y para catéteres arteriales periféricos se preparará la piel limpia con una preparación de clorhexidina > 0,5% con alcohol antes de la inserción y durante los cambios de apósito.
Si existe una contraindicación para la clorhexidina, se puede usar como alternativa la tintura de yodo. Un yodóforo o un 70% de alcohol.
- Instituto Nacional de Salud (INS) para periféricas
Recomienda realizar una antisepsia cutánea utilizando un agente antiséptico de clorhexidina alcohólica >0, 5%.
Si existe una contraindicación para la solución alcohólica de clorhexidina, también se puede usar una tintura de yodo, un yodóforo (povidona yodada) o alcohol al 70%.
La clorhexidina debe utilizarse con precaución en bebés prematuros y bebés menores de 2 meses de edad debido a los riesgos de irritación de la piel y quemaduras químicas.
Antes de la inserción debe dejarse secar completamente el agente antiséptico.
4. Mantenimiento aséptico de los catéteres
Para reducir la posibilidad de flebitis mecánica es necesario estabilizar de forma adecuada el catéter, impidiendo el movimiento dentro de la vena.
El tipo de fijación ideal dependerá de las necesidades del paciente.
Mantener una técnica aséptica en el manejo de los dispositivos, una desinfección adecuada de los conectores y el uso de la técnica de no tocar son fundamentales para mantener los catéteres libres de complicaciones.
5. Retirada de CVP innecesarios
Retirar el catéter una vez finalizado el tratamiento o ante la presencia de signos de flebitis (calor, sensibilidad, eritema y cordón venoso palpable), infección o mal funcionamiento del catéter.
6. Equipos, llaves de tres vías y sistemas de acceso sin aguja
Las llaves de tres vías no siempre permanecen perfectamente cerradas y no permiten procedimientos de desinfección. Representando una puerta de entrada de microorganismos en los catéteres de acceso vascular y en los fluidos intravenosos. Además, si se manipulan directamente sobre el punto de punción hay mayor posibilidad de flebitis mecánica.
Por otro lado, por protocolo las llaves de tres vías se cambian cuando se cambian los sistemas y no antes de cada 72 horas, siempre y cuando no haya presencia de infección o complicaciones.
Guías de práctica clínica sobre las llaves de tres pasos.
- La anestesia con propofol puede aumentar el riesgo de infección postoperatoria. Debido al crecimiento de microorganismos en los espacios muertos de las llaves de paso. La contaminación bacteriana de la piel del paciente, las manos del proveedor y el medio ambiente contribuyen al riesgo de infección asociado con las llaves de paso.
- Use una llave de paso o colector con una conexión integrada sin agujas en lugar de una tapa sólida o reemplace la llave de paso con un conector sin agujas para reducir la contaminación de las llaves de paso.
Las llaves de paso utilizadas para la inyección de medicamentos, la administración de infusiones intravenosas y la recolección de muestras de sangre representan un portal de entrada de microorganismos en catéteres de acceso vascular y líquidos intravenosos.
No se ha demostrado si dicha contaminación es un punto de entrada sustancial de microorganismos que causan bacteriemia relacionada con catéter. No obstante, las llaves de paso deben estar tapadas cuando no se utilizan.
En general, los sistemas de acceso a catéter cerrado se asocian con menos infecciones que los sistemas abiertos y deben usarse preferentemente.
Alargaderas bifurcadas (o trifurcadas) con conector desinfectable
La alternativa a las llaves de tres vías son las alargaderas bifurcadas (o trifurcadas) con conector desinfectable, al encontrarse el punto de punción más alejado de la piel del paciente se reduce notablemente la flebitis mecánica. Asimismo, al considerarse un sistema cerrado disminuye el riesgo de infección.
Son recomendables para pacientes con tratamientos de larga duración. En los que se necesite sistemas de acceso de varias vías, ya que pueden mantenerse hasta siete días, con el consiguiente ahorro en costes.
Deberemos prestar atención a la compatibilidad de los fármacos administrados con el material de las alargaderas bifurcadas y conectores sin aguja desinfectables, especialmente relevante en los citostáticos usados en pacientes oncológicos.
Productos fabricados con Eastar y acero inoxidable se caracterizan por su lípido-resistencia y por su compatibilidad con sangre, hemoderivados y fármacos. Incluyendo, como hemos mencionado, los citostáticos.
Este tipo de dispositivos se pueden integrar con válvulas antirreflujo, que evitan el retroceso involuntario y el riesgo subsiguiente de administración inexacta de medicamentos cuando se realizan infusiones múltiples a diferentes velocidades. El sistema cerrado elimina, a su vez, el riesgo de derrame de sangre y el riesgo de embolia gaseosa.
Utilizando los dispositivos adecuados y poniendo las medidas necesarias para evitar la flebitis, no solo se consigue reducir las molestias del paciente si no una considerable reducción de gastos hospitalarios ligados directamente a la estancia hospitalaria.
Para conocer más sobre catéteres venosos centrales y su mantenimiento, matricúlate en el curso impartido por el Ángel Ruíz Aguilar, enfermero de la unidad de cuidados intensivos del hospital Universitario Virgen de la Victoria de Málaga. Para ello, solo tienes que hacer clic aquí o en el banner siguiente.

bibliografía
- Institucional Estudio de Efectos Adversos en la Atención Hospitalaria en el Principado de Asturias – EAPAS (2008)
- Jentashapir J Health Res. Survey of Complications of Peripheral Venous Catheterization at an Intensive Care Unit of (ICU) of Susa City (2016); 7(5):e33783.
- Josep A. Capdevila, María Guembe, José Barberán, Arístides de Alarcón, Emilio Bouza, M. Carmen Fariñas, Juan Gálvez, Miguel Ángel Goenaga, Francisco Gutiérrez, Martha Kestler, Pedro Llinares, José M. Miró, Miguel Montejo, Patricia Muñoz, Marta Rodriguez-Creixems, Dolores Sousa, José Cuenca, Carlos-A. Mestres, on behalf the SEICAV, SEMI, SEQ and SECTCV Societies Expert consensus document on prevention, diagnosis and treatment of short-term peripheral venous catheter-related infections in adults. Cir Cardiov. 2016;23(4):192–198
- FlebitisZero
- INS Infusion Nurses Society (Sociedad de Enfermería de Infusion). J Infus Nurs 2016;39( 1S): S1-159.
- CDC –O’Grady NP, Alexander M, Burns LA et al.: Guidelines for the prevention of intravascular catheter-related infections. Clin Infect Dis 2011;52( 9): e162-93.







Muy claro los conceptos