En un instante, el pulso o la presión arterial de una persona pueden desaparecer, el paciente pierde el conocimiento y llega al colapso, seguido de la muerte si el tratamiento no se proporciona rápidamente. 3
En España se calcula que se producen unas 30.000 muertes por paros cardiacos cada año. 1 Cuando se produce una bradicardia severa por bloqueo cardiaco, uno de los fármacos utilizados para este fin es el isoproterenol. 2
La administración y el seguimiento posterior del isoproterenol o isoprenalina es complejo y requiere un enfoque interprofesional para su uso. 2
El uso de isoproterenol se realiza a través de un equipo formado por enfermeras de la UCI, intensivistas, cardiólogos y cirujanos cardíacos. 2
Mecanismo de acción
El isoproterenol es un agonista adrenérgico β no selectivo con efectos inotrópicos y cronotrópicos positivos, lo que provoca:
- Aumento del gasto cardíaco. 11
- Aumento de la frecuencia cardíaca. 2,11
- Aumento de la contractilidad cardíaca. 2
- Vasodilatación periférica. 2
- Disminución de la presión arterial diastólica como resultado de la reducción de la resistencia vascular periférica. 11
- Relajación del músculo liso bronquial, gastrointestinal y uterino. 2
Indicaciones
Debido a la acción del isoproterenol sobre el organismo, las indicaciones más importantes son:
- Bloqueo cardíaco que no requiere estimulación. 2
- Bradicardia severa por bloqueo cardiaco cuando la terapia con marcapasos no está disponible. 2
Además, al isoproterenol también se le asocian usos off label entre los que se incluye:
- Bradicardia. 2
- Shock cardiogénico. 2
- Provocación de arritmias ventriculares en miocardiopatía arritmogénica del ventrículo derecho. Durante estudios electrofisiológicos se utiliza para inducir arritmias ventriculares en pacientes con antecedentes de miocardiopatía arritmogénica del ventrículo derecho. 2
- Provocación de síncope durante la prueba de la mesa basculante. 2
- Torsades de pointes. 2
- Sobredosis de betabloqueantes. 2
- Arritmias ventriculares secundarias a bloqueo auriculoventricular. 2
- Síndrome de QT corto. 2
- Tormenta eléctrica en pacientes con síndrome de Brugada. 2
- Bradicardia en un paciente con trasplante cardíaco. 2
Efectos adversos
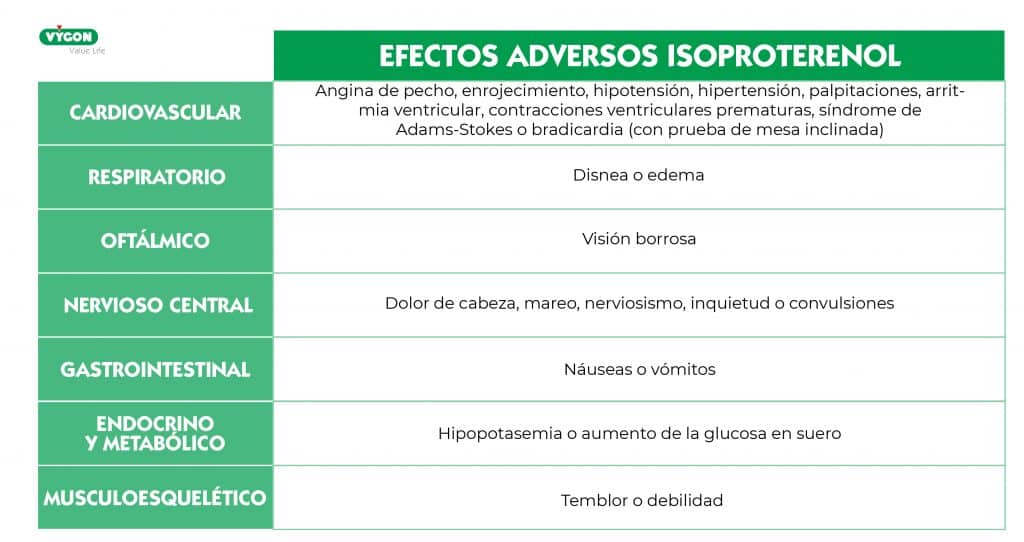
El isoproterenol puede afectar a distintos sistemas, y, aunque los efectos adversos más comunes son dolor de cabeza, mareo, dolor de estómago, enrojecimiento, fatiga o nerviosismo, también existen otros de mayor riesgo como los que encontramos en la siguiente tabla. 2
Contraindicaciones
Cada paciente es diferente y al seleccionar el tratamiento ideal para cada uno de ellos, hay que tener en cuenta sus peculiaridades para evitar ciertos riesgos. Como sucede con todos los fármacos, existen escenarios en los que su administración está contraindicada, en el caso de isoproterenol son los siguientes:
- Angina de pecho. 2
- Taquiarritmias. 2
- Arritmias ventriculares preexistentes. 2
- Intoxicación por digoxina. 2
- Alergia a la sulfamida: contiene sulfitos. 2
Además, de las anteriores contraindicaciones absolutas, también requiere precaución en los siguientes pacientes:
- Enfermedad cardiovascular: el isoproterenol provoca un aumento en la demanda de oxígeno del miocardio. 2
- Diabetes: puede provocar un aumento de los niveles de glucosa en sangre. 2
- Shock distributivo: el agonismo beta-2 disminuirá aún más la resistencia periférica total.2
- Hipertiroidismo: puede inducir una tormenta tiroidea. 2
- Ancianos. 2
- Embarazo: puede interferir con las contracciones uterinas debido a sus propiedades agonistas beta-2. 2
- Lactancia: aunque no hay suficientes estudios que desaconsejen su uso en mujeres lactante, sí se recomienda precaución. 2
Farmacocinética
Para un manejo correcto de los fármacos es muy importante conocer su farmacocinética. Con respecto al isoproterenol, tiene un inicio inmediato y una corta duración de acción, ya que se elimina rápidamente.

Práctica clínica
El isoproterenol se administra por vía intravenosa mediante una bomba de infusion. 2
La dosis variará dependiendo de la edad y la patología de cada paciente, siempre bajo monitorización de su respuesta, para poder prever posibles complicaciones.
Pacientes adultos

Pacientes pediátricos

Pacientes neonatales

Claves para un mayor control en la infusión isoproterenol
1. Sobredosis
Según estudios, las dosis excesivas de isoproterenol podrían provocar una caída notable de la presión arterial, y dosis elevadas repetidas un agrandamiento cardíaco y miocarditis focal.13
En caso de sobredosis accidental, los síntomas más evidentes serán taquicardia u otras arritmias, palpitaciones, angina, hipotensión o hipertensión. 13
¿Cómo evitar la sobredosis?
En caso de producirse la sobredosis, lo primero será reducir la velocidad de administración o suspender su administración hasta que la condición del paciente se estabilice. Sin dejar de monitorizar la presión arterial, el pulso, la respiración y el ECG. 13
Además, para evitar la sobredosis se pueden utilizar algunos dispositivos que permitan un mayor control sobre el flujo que recibe el paciente y el tiempo que tarda el fármaco en llegar al torrente sanguíneo como son las válvulas antirretorno, las cuales pueden equiparse en dispositivos de prolongación, reduciendo a su vez la incidencia de flebitis mecánica.
2. Interacción con otros fármacos
Al igual que sucede con cualquier fármaco, el isoproterenol presenta algunas incompatibilidades. A continuación, veremos cuáles son ordenadas según sus requerimientos: necesidad de monitorización exhaustiva, evaluar riesgo-beneficio antes de proceder a su infusión o descartar su administración.
Monitorizar la terapia
- Atomoxetina: propensión a aumentar la frecuencia cardíaca. 2
- Productos que contienen cannabinoides: propensión a aumentar la frecuencia cardíaca.2
- Inhibidores de COMT: El isoproterenol es degradado por la catecol O-metiltransferasa (COMT) y puede elevarse a niveles peligrosos en presencia de un inhibidor de COMT. 2
- Doxofilina: mayor riesgo de toxicidad por doxofilina. 2
- Tedizolid: mayor riesgo de un episodio hipertensivo. 2
Considerar modificar la terapia
- Cocaína tópica: mayor riesgo de hipertensión, taquicardia y mayor demanda de oxígeno.2
- Linezolid: mayor riesgo de hipertensión debido a la acción de linezolid similar a un inhibidor de la COMT. 2
- Mifepristona: prolongación del intervalo QT. 2
- Agentes que prolongan el intervalo QT. 2
Descartar su administración
- Anestésicos inhalados: mayor riesgo de arritmia. 2
¿Cómo evitar la interacción con otros fármacos?
Lo primero será evitar la infusión de soluciones incompatibles entre sí, para ello se recomienda repasar el prospecto del fármaco antes de proceder a su administración.
No obstante, existen dispositivos que pueden aportarnos una mayor seguridad en nuestra infusión:
- Reservar un lumen en exclusiva cuando las infusiones puedan presentar alguna interacción.
- En caso de precisar dispositivos que permitan la infusión de diferentes soluciones al mismo tiempo, optar por prolongadores bifurcados o trifurcados, ya que las rampas o llaves de tres pasos presentan un alto volumen muerto y espacio común entre líneas, aumentando la probabilidad de contacto entre las diferentes soluciones administradas.
3. Monitorización
En apartados anteriores hemos podido ver los efectos que tiene el isoproterenol en el organismo. Debido a su incidencia sobre el gasto cardíaco, será necesario monitorizar este parámetro.
Además, por su efecto en la contractilidad, también se deberá monitorizar el dP/dTmax, este parámetro sirve de indicador de la contractilidad del miocardio independiente de la precarga, es decir, cómo se contrae el ventrículo izquierdo en la fase isovolumétrica, antes de que se abra la válvula aórtica.
Como hemos visto, resultado de la reducción de la resistencia vascular periférica, producida por la infusión del isoproterenol, también se producen alteraciones en la presión arterial. Para anticiparnos a estos cambios y conocer la respuesta del paciente, se debe contar también con la presión arterial sistólica, diastólica y media, así como con la frecuencia del pulso.
Por último, para poder anticiparnos a posibles riesgos, se requerirá de una monitorización continua del ECG, la gasometría arterial, los niveles de glucosa en sangre y los niveles séricos de potasio y magnesio. 2
Para conocer más sobre monitorización hemodinámica, matricúlate en el curso impartido por el Dr. José Miguel Alonso Iñigo, médico especialista en Anestesiología-Reanimación y Tratamiento del dolor. Para ello, solo tienes que hacer clic aquí o en el siguiente banner.

Delegado de ventas – Córdoba, Málaga y Melilla en Vygon España
- EXPERIENCIA
Llevo 32 años en la venta hospitalaria donde he desempeñado varios puestos, responsable de zona de Andalucía, Extremadura y Canarias, responsable de formación y selección de personal. Hace 10 años que soy delegado de ventas de Vygon
- PUEDO AYUDARTE EN…
Mi trabajo se basa en asesoramiento de nuestros productos y técnicas de procedimientos, no dudes en contactar conmigo.
Soy Business Unit Manager de Cuidados Intensivos y Gestión del Dolor y la Vía Aérea.
- EXPERIENCIA
Llevo más de 20 años trabajando en Vygon, en los que he desempeñado diversas funciones, siempre relacionadas con las ventas y el marketing.
- PUEDO AYUDARTE EN…
Siempre me ha apasionado el campo de la anestesia y los cuidados críticos, con lo que si necesitas información sobre nuestros productos para este área, estaré encantado de ayudarte.








0 comentarios