La oxigenoterapia se configura como terapia fundamental en la prevención y tratamiento de insuficiencias respiratorias, tanto agudas como crónicas y especialmente útil en casos de hipoxemia. Gracias al aporte de aire enriquecido con oxígeno que ofrece mediante vía inhalatoria (a concentraciones superiores que aire ambiente, 21%), aumenta la FiO2 (fracción inspirada de oxígeno) y con ella, el contenido arterial de oxígeno.
Un tratamiento que debe ser preciso y que requiere de criterios clínicos para su evaluación, dado que un manejo incorrecto o tiempos de dosificación inadecuados puedes significar el desarrollo de numerosos efectos adversos, tales como la toxicidad en el organismo (sobredosis de oxígeno) o lesiones patológicas en los tejidos. Sin embargo, esta necesaria precisión entra en conflicto ante la falta de consenso científico acerca de la concentración de oxígeno que debe suministrarse y el tiempo necesario para que dichos efectos se lleven a cabo.
Por estos motivos, es necesario que todo el equipo sanitario comprenda y adapte lo máximo posible el tratamiento a cada paciente. La cuestión es, ante la falta de consenso mencionada… ¿Cómo emplear la oxigenoterapia para optimizar el tratamiento de nuestros pacientes?
3 puntos clave: oxigenoterapia, tipos de hipoxia y posibles complicaciones
¿Qué es la oxigenoterapia?
Una vez establecida la oxigenoterapia como la técnica de referencia para administrar oxígeno a los pacientes, debemos reconocerla como una herramienta clave en el tratamiento de las distintas insuficiencias respiratorias, en especial para la hipoxemia.
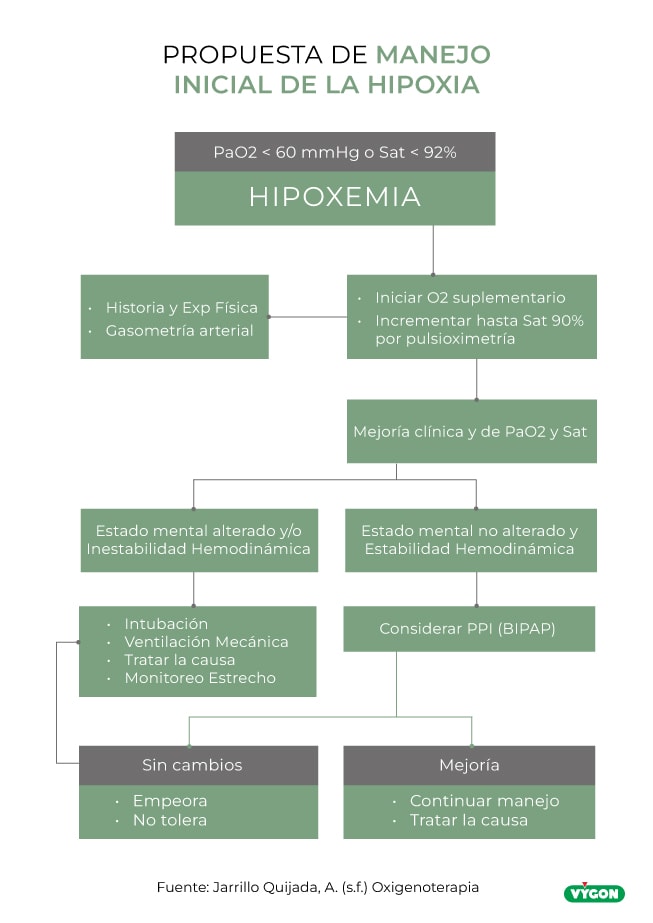
El objetivo principal es la oxigenación tisular, que se consigue cuando la presión parcial de O2 (p O2) en la sangre arterial supera los 60mmHg, lo que se corresponde, aproximadamente, con una saturación de hemoglobina del 90 %.
En aquellos casos en los que se detecte dificultad respiratoria con signos de hipoxia, es inmediato la indicación de oxigenoterapia. Por ejemplo, algunos de los síntomas más comunes son la cianosis, el incremento del trabajo cardiorrespiratorio y la depresión SNC. El valor de PaO2<60 mmHg, correspondiente a Sat O2<90%, revelan la necesidad de instauración de oxigenoterapia.

¿Qué tipos de hipoxia existen?
Una vez se produce el ingreso hospitalario del paciente, podemos reconocer cuatro tipos fundamentales de hipoxia:
- Hipoxia hipoxémica: la cual es consecuencia de una oxigenación de la sangre arterial deficiente. Existen varias causas para ella, entre las cuales se encuentra la disminución de la concentración de oxígeno en el aire inspirado (comúnmente denominado “mal de altura”) olas alteraciones del cociente ventilación/perfusión.
- Hipoxia anémica: se trata de la alteración del transporte de oxígeno, debido a una alteración o reducción cualitativa de la hemoglobina. Ello puede deberse, por ejemplo, a una anemia severa o a hemoglobinopatías.
- Hipoxia circulatoria: una insuficiente perfusión tisular. Puede constituir una consecuencia de la disminución del gasto cardíaco o un aumento excesivo de las demandas de oxígeno.
- Hipoxia histotóxica: es la alteración de la liberación de oxígeno a los tejidos por tóxicos específicos.
Por tanto, detectar la hipoxia a tiempo y comprender la relación entre los valores mencionados será el primer punto de partida para conseguir un ajuste óptimo de oxígeno. Con todo, la situación en la que se encuentre el paciente derivará en diferentes indicaciones clínicas, adaptándolo a las necesidades del mismo.
Una propuesta del manejo inicial de la hipoxia sería la siguiente:
¿Cuáles son las complicaciones derivadas de un uso incorrecto?
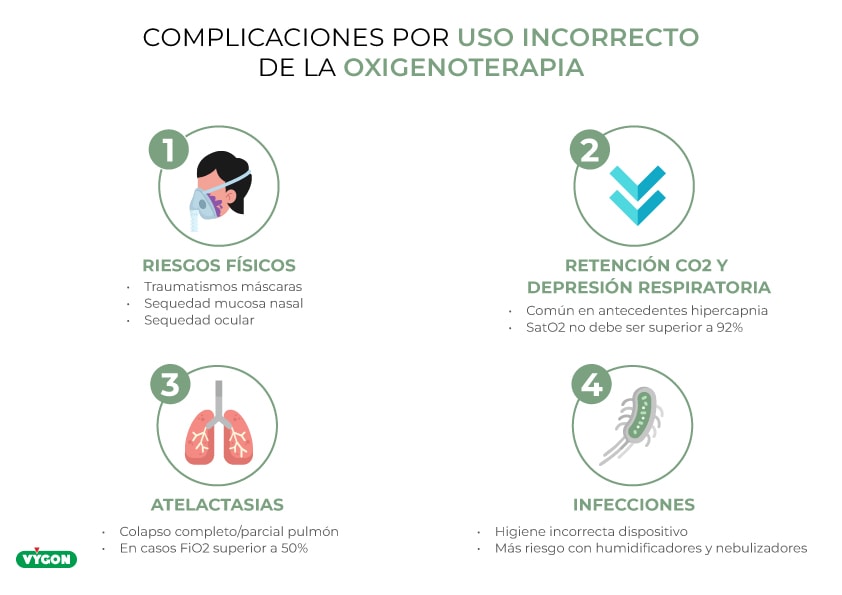
Además de efectuar dicho reconocimiento, es menester tener en cuenta el cuadro clínico, constantes vitales o historial clínico del paciente; así como a otros signos de hipoxemia (aleteo nasal, alteraciones de las constantes vitales…) que nos permitan saber en qué situación se encuentra el paciente. De no hacerlo y realizar un mal empleo de la oxigenoterapia, pueden surgir distintas complicaciones:
- Riesgos físicos: como traumatismos en las máscaras o sequedad de la mucosa nasal y ocular
- Retención de CO2 y depresión respiratoria: más común en aquellos pacientes con antecedentes de hipercapnia. Tal y como recogen Chiner Vives, E. y Giner Donaire, J (2014), en dichos casos deben mantenerse niveles de SatO2 no superiores al 92%
- Atelactasias: colpaso completo o parcial del pulmón o de un lóbulo; generalmente ocurre con niveles de FiO2 superiores al 50%
- Infecciones: una higiene incorrecta de los dispositivos (riesgo aumentado con uso de nebulizadores o humidificadores) puede resultar en infecciones
Beneficios de la oxigenoterapia
Adecuar el tratamiento a cada tipo de hipoxia
Hipoxia aguda
En aquellos casos con pacientes agudos donde no hay antecedentes de enfermedades respiratorias previas, debe localizarse la existencia de una posible causa subyacente (hipoxia sin hipoxemia) antes de proceder al propio tratamiento.
Otras causas en este tipo de pacientes es la “hipoxemia tisular”, la cual es ocasionada por diferentes mecanismos fisiopatológicos, tales como las neumonías o las depresiones respiratorias por fármacos.
Hipoxia crónica
Entendiendo la hipoxia crónica donde los niveles persistentemente bajos de oxígeno se mantienen en un período prolongado, existen diferentes situaciones que indicaran un tratamiento diferente de oxigenoterapia. Por ello, en el artículo “Recomendaciones sobre el uso de oxigenoterapia en situaciones especiales”, los autores recogen los siguientes casos e indicaciones:
- Pacientes con EPOC (enfermedad obstructiva crónica), ante un episodio de agudización, debe realizarse un inicio del nivel de la FiO2 progresivo, desde concentraciones bajas a altas hasta alcanzar SatO2 aproximadas al 90%.
- Pacientes con insuficiencia respiratoria hipercápnica o con riesgo de hipercapnia: en este caso, los niveles de SatO2 deberán situarse entre 88-92%, siempre controlando los niveles de CO2, con el fin de evitar los riesgos asociados de la hipercapnia en este tipo de paciente.
- Pacientes con hipoxemia crónica severa: definida como aquella con presencia de una PaO2 inferior a 60 mmHg, respirando aire ambiente y a nivel del mar, medida durante la fase estable de la enfermedad causal. Dicho hallazgo debe confirmarse con al menos dos muestras de sangre arterial consecutivas, con un intervalo de 3 semanas. Así, la oxigenoterapia constituye una de las medidas terapéuticas que han demostrado aumentar la supervivencia de los pacientes con EPOC e insuficiencia respiratoria crónica.
Además, los mismos autores recogen los criterios fisiológicos para indicar oxigenoterapia crónica en este tipo de pacientes (requiriéndose que los candidato tengan estabilidad clínica y tratamiento médico óptimo):
- PaO2 igual o inferior a 55 mmHg en reposo, respirando aire y a nivel del mar. Una oximetría de pulso (SaO2) igual o inferior a 90% es orientadora, pero no válida para la prescripción.
- PaO2, superior a 55 mmHg, pero igual o inferior a 60 mmHg con una o más de: poliglobulia (hematocrito igual o superior a 55%); corpulmonale o hipertensión pulmonar.
Casos y situaciones especiales
- Insuficiencia cardíaca izquierda: existen diversos factores que contribuyen a la hipoxemia nocturna en pacientes con insuficiencia cardíaca (hipoventilación durante el sueño, trastornos respiratorios del sueño…). Varios estudios han analizado el impacto de la oxigenoterapia nocturna en la insuficiencia cardíaca izquierda (IC), apoyándose en los efectos sobre la respiración periódica de Cheyne-Stokes (RCS) y otros parámetros como la desaturación nocturna de Hb12. Así, algunas de las conclusiones obtenidas son las siguientes:
- Primero, la supresión de la hipoxemia nocturna con oxigenoterapia permite mejorar la respiración de Cheyne-Stokes, reducir la actividad simpática y aumentar la tolerancia al ejercicio.
- Segundo, la oxigenoterapia mejoraba significativamente la respiración periódica, y eliminaba la desaturación de Hb nocturna que los pacientes registraban antes de la terapia, aunque resta evaluar los efectos a largo plazo.
Por tanto, en estas situaciones, se recomienda el tratamiento convencional con la oxigenoterapia nocturna para este tipo de pacientes que sufren desaturación nocturna frecuente, somnolencia diurna excesiva y sueño fragmentado o no reparador.
- Hipertensión pulmonar: el empleo de OCD en pacientes con hipertensión pulmonar primaria o secundaria puede mejorar la oxigenación tisular y prevenir las complicaciones asociadas a la hipoxemia más que beneficios en la sobrevida de los pacientes, aunque, al igual que en la situación anterior, no existen datos consistentes de los efectos en el largo plazo ni suficientes estudios controlados. No obstante, los estudios realizados describen una mejoría en los niveles de presión arterial pulmonar con oxígeno a bajo flujo. En pacientes con evidencia de hipertensión pulmonar primaria o secundaria, se debe indicar oxigenoterapia domiciliaria si la PaO2, superior a 55 mmHg, pero igual o inferior a 60 mmHg.
Recomendaciones
La tabla de recomendaciones a partir de las aportaciones del artículo “Recomendaciones sobre el uso de oxigenoterapia en situaciones especiales”, es la siguiente:
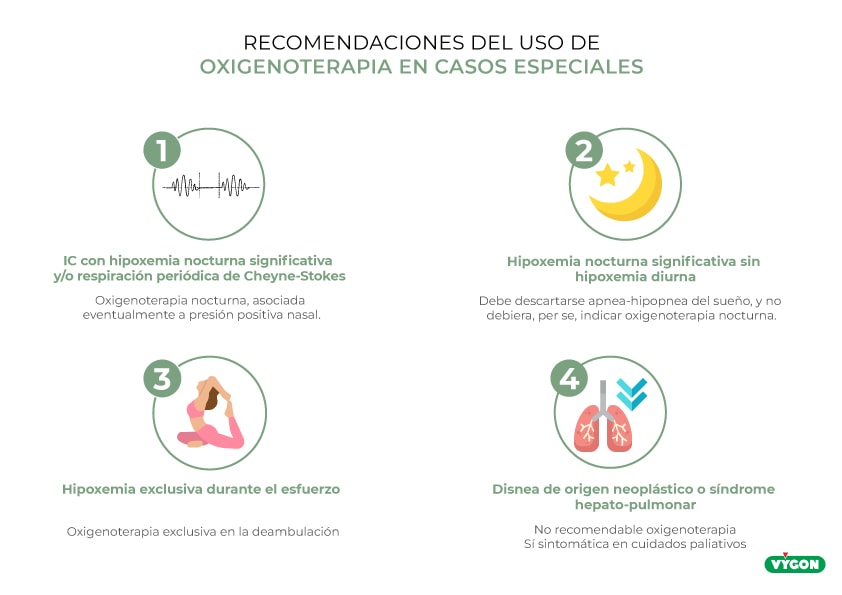
- Pacientes con insuficiencia cardíaca izquierda con hipoxemia nocturna significativa y/o respiración periódica de Cheyne-Stokes: oxigenoterapia nocturna, asociada eventualmente a presión positiva nasal.
- Pacientes con hipoxemia nocturna significativa sin hipoxemia diurna: debe descartarse apnea-hipopnea del sueño, y no debiera, per se, indicar oxigenoterapia nocturna.
- Pacientes con evidencia de hipoxemia exclusivamente durante el esfuerzo: oxigenoterapia exclusiva en la deambulación, a fin de optimizar la capacidad de esfuerzo, previa confirmación de eficacia mediante test específico, usando oxígeno a las dosis a prescribir, y no muestren limitaciones físicas al esfuerzo a realizar.
- Pacientes con disnea de origen neoplástico: no recomendable el uso de oxigenoterapia, aunque puede ser empleado en forma sintomática en cuidados paliativos
- Pacientes con síndrome hepato-pulmonar: no recomendable el uso de oxigenoterapia
Un reto para el profesional sanitario
La hipoxemia representa un desafío vigente para los profesionales sanitarios, no únicamente en la hipoxemia crónica, sino en múltiples situaciones como las descritas, las cuales necesitan particular atención.
Por ello, el uso de la oxigenoterapia debe ser lo más preciso posible, teniendo en cuenta no sólo la clasificación de la insuficiencia respiratoria per se, sino también el dispositivo adecuado para cada individuo (mascarillas con reservorio, con sistema Venturi, cánulas…). Solo mediante la práctica y la formación continua es posible conseguir la mayor tasa de éxito en el tratamiento.
Te puede interesar…
- Los beneficios de la oxigenoterapia automatizada
- Peligros de una mala oxigenación
- Monitorización: la clave para una oxigenoterapia segura
- La evolución de la oxigenoterapia
Bibliografía:
- Andreas, S. Et al. (2013). Nasal oxygen and muscle sympathetic nerve activity in heart failure. Chest, 123, 366-371.
- Arraiza Gulina, N. (2015). Guía rápida y póster de dispositivos de oxigenoterapia para enfermería. [Trabajo de Fin de Grado, Universidad Pública de Navarra]. https://academica-e.unavarra.es/xmlui/handle/2454/18478
- Botella Dorta, C. (2005). Oxigenoterapia: administración en situaciones de hipoxia aguda. Fisterra
- Bugarín González, R. y Martínez Rodríguez, J.B. (2015). La oxigenoterapia en situaciones graves. Elsevier, 36(5), 159-165.
- Chiner Vives, E. y Giner Donaire, J. (2014). Manual Separ de Procedimientos. Sistemas de oxigenoterapia.
- Codinardo, C. et al. (2016). Recomendaciones sobre el uso de oxigenoterapia en situaciones especiales. Revista americana de medicina respiratoria, 16(2), 150-162. http://www.scielo.org.ar/scielo.php?script=sci_arttext&pid=S1852-236X2016000200006&lng=es&tlng=es.
- Farreros Muñoz, E. (2011). Principios básicos de oxigenoterapia en situación aguda y crónica para médicos de atención primaria. FM, 18(4), 230-236
- Fletcher, E.C. et al. (1992). A double-blind trial of nocturnal supplemental oxygen for sleep desaturation in patients with chronic obstructive pulmonary disease and a daytime PaO2 above 60 mmHg. Am Rev Respir Dis, 145, 1070-1076
- Fletcher, E.C. et al. (1989). Pulmonary vascular hemodynamics in chronic lung disease patients with and without oxyhemoglobin desaturation during sleep. Chest, 95, 757-764
- Gene, R. et al. (2003). Nuevo Consenso Argentino de la Enfermedad Pulmonar Obstructiva Crónica. Medicina (Buenos Aires), 63, 419-446
- González Sanz, A. et al. (2018). Evidencias de los cuidados para NIC 3320 oxigenoterapia. Revista Cubana de Enfermería, 34(3). https://revenfermeria.sld.cu/index.php/enf/article/view/2961/386
- Jarillo Quijada, A. (s.f.) Oxigenoterapia. Universidad Autónoma de Mexico. http://himfg.com.mx/descargas/documentos/planeacion/guiasclinicasHIM/oxigenotrepia.pdf
- Luna Paredes, M.C. et al. (2009). Oxygen therapy in acute and chronic conditions: indications, oxygen systems, assessement and follow-up. An. Pediatr., 71(2), 161-174
- Momomura, S. (2012). Treatment of Cheyne-Stokes respirationcentral sleep apnea in patients with heart failure. J Cardiol, 59, 110-116
- Porrit, K. (2013). Oxigenoterapia: Información para los clínicos. Kylie Porritt PhD.2013, Resumen de evidencia JBI1782
- Rhodius, E. et al. (1998). Consenso Argentino de Oxigenoterapia Crónica Domiciliaria. Medicina (Buenos Aires), 58, 85-94
- Toyama, T. et al. (2009). Effectiveness of nocturnal home oxygen therapy to improve exercise capacity, cardiac function and cardiac sympathetic nerve activity in patients with chronic heart failure and central sleep apnea. Circ J, 73, 299-304






0 comentarios
Trackbacks/Pingbacks