El uso de múltiples infusiones intravenosas en el cuidado de pacientes críticos es a menudo inevitable, y la complejidad de los procesos involucrados plantea grandes desafíos. [1,2]
La seguridad del paciente viene determinada por las decisiones que se tomen antes, durante y después de la colocación del catéter. Una correcta elección tanto del catéter como de los dispositivos de prolongación, en caso de ser necesarios; así como el cuidado tras su inserción, nos ayudará a reducir posibles riesgos como flebitis, trombosis, infecciones u oclusión. [3]
A pesar de haber tomado las decisiones correctas, los tratamientos pueden complicarse o alargarse, llegando a precisar un acceso extra. Las opciones son dos: uso de sistemas de prolongación o la colocación de un nuevo catéter.
Llaves de tres pasos o prolongadores de varias vías
La colocación de llaves de tres pasos, rampas o alargaderas es la decisión más fácil y que, aparentemente, menos complicaciones presenta; no obstante, esto no siempre es posible.
En los casos en los que el diámetro de la vía y los fármacos que precise el paciente sean compatibles con el acceso venoso, previamente colocado, tendremos que decidir qué dispositivo de prolongación seleccionar.
Las llaves de tres pasos, las rampas y los prolongadores bifurcados o trifurcados cumplen una misma función: facilitar un nuevo acceso desde el que infundir soluciones IV. A pesar de ello, difieren en aspectos tan importantes como la facilidad de desinfección o el volumen muerto.
¿Qué dicen las guías?
Tanto la CDC como en el programa Flebitis Zero, recomiendan el uso de sistemas cerrados sin agujas para el acceso a los catéteres intravasculares.
En las recomendaciones para la práctica clínica de la CDC del 2011 se refieren a las llaves de tres pasos como:
Las llaves de 3 pasos utilizadas para la inyección de medicamentos, la administración de infusiones intravenosas y la recogida de muestras de sangre representan una puerta potencial de entrada de microorganismos en los catéteres de acceso vascular y en los fluidos intravenosos.
Como hemos comentado, en su lugar, proponen sistemas cerrados sin aguja, esto se debe a que se tratan de dispositivos de una sola pieza equipados con luer desinfectable que mantiene cerrado el catéter permitiendo la conexión de jeringas y de luers en los catéteres vasculares.
¿Cuáles son las ventajas de los prolongadores vs rampas y llaves de tres pasos?
- Dispositivo desinfectable. El diseño de las rampas y llaves de tres pasos no permite una correcta desinfección.
- Mínimo volumen muerto. Los prolongadores bifurcados o trifurcados presentan una reducción del volumen muerto con respecto a las llaves, lo cual permite conocer de forma más exacta el tiempo y volumen de llegada del fluido al torrente sanguíneo.
- Espacio común entre líneas. Al presentar menor espacio común entre líneas, en caso de infundir fármacos que presenten incompatibilidad, el riesgo de interacción entre estos será mínimo.
- Punto de punción más alejado de la piel del paciente. Al permitir una punción más alejada de la piel del paciente, conseguimos reducir notablemente la flebitis mecánica.
- Si, además, estos dispositivos están equipados con válvulas antirretorno, evitaremos el reflujo de medicamentos en la línea principal haciendo posible conocer el flujo específico que recibe el paciente.
- Tiempo de enfermería. Las rampas y llaves precisan de diversas manipulaciones, como la gestión de los tampones, lo cual consume un mayor tiempo de enfermería y aumenta las posibilidades de desconexiones accidentales que pueden dejar el sistema abierto.
Como hemos comentado, se trata de la solución más fácil y recomendable. No obstante, no siempre es posible colocar un sistema de prolongación, en estos casos, debemos optar por la colocación de un nuevo catéter.
¿Cuándo colocar un nuevo catéter?
Son diferentes los motivos por los que el profesional puede tomar la decisión de realizar una nueva punción, entre los que se incluye:
- El AAVV existente, debido a su material o diámetro, no proporciona el flujo o soporta la presión necesaria para la infusión.
- Fármacos incompatibles con el acceso venoso en el que el paciente tiene colocado el catéter. Como veremos a continuación, hay soluciones incompatibles con la vía periférica, por lo que en estos casos es necesario contar con una vía central para su infusión.
- Fármacos incompatibles entre sí que requieren infusión simultánea.
- Necesidad de NPT, la nutrición parenteral total requiere una vía en exclusividad.
- Otras necesidades como monitorización o terapias extracorporeas. El catéter con el que cuenta el paciente no es óptimo para los procedimientos que precisa.
Tipos de accesos venosos
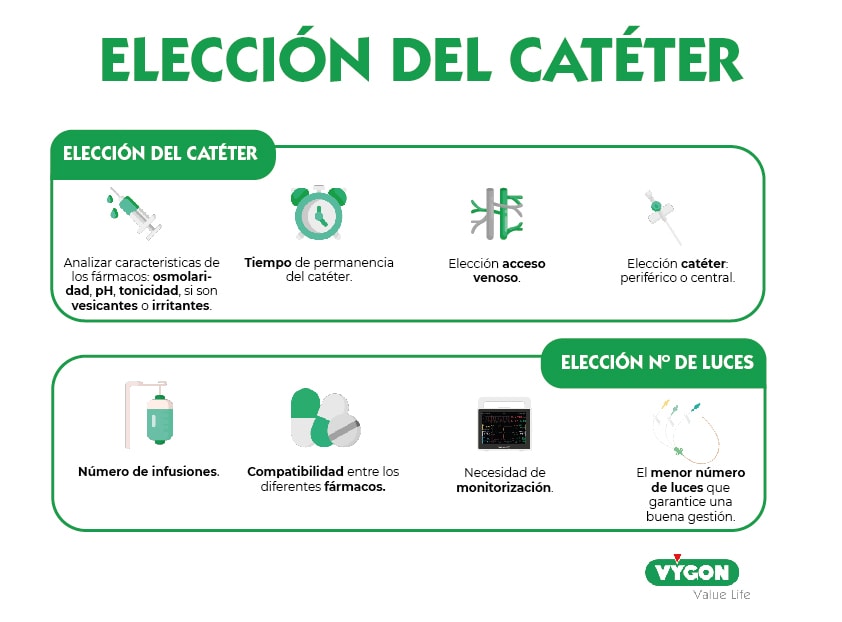
Para la elección del dispositivo vascular adecuado, debe tenerse en cuenta una serie de puntos [3]:
- Características del dispositivo.
- Estado de la piel.
- Zona de punción.
- Vasculatura del paciente.
- Tipo y propiedades del fármaco a suministrar (pH, concentración, viscosidad, potencial de daño vascular).
- Duración de la terapia a infundir.
Respondiendo a los puntos anteriores, nos decantaremos por un acceso vascular periférico o central. A parte de la localización de la punta del catéter, estos accesos cuentan con otra serie de diferencias que los convierte en aptos, o no, para ciertos tratamientos.
Los catéteres periféricos son aquellos en los que tanto la inserción como la ubicación de la punta del dispositivo se ubican en venas periféricas. [3]
Entre las limitaciones que presenta este acceso, se encuentra su incompatibilidad con algunos fármacos, siendo aconsejable utilizar la vía central para perfusiones con osmolaridad >600 mOsm/L; pH menor de 5 o mayor de 9; o el empleo de medicación irritante. [11]
Listado de fármacos compatibles con la perfusión periférica
En esta categoría podemos diferenciar entre catéteres periféricos cortos o de línea media. [3]
Catéter venoso periférico corto
Los catéteres periféricos cortos son los más utilizados en la administración endovenosa de fluidos, aunque, también, son los que más limitaciones presentan. [3,5]
Se utilizan principalmente en situaciones de urgencia o para suministro rutinario de terapias intravenosas.
Entre los usos del catéter periférico corto se incluye: [3]
- Suministro de hidratación venosa.
- Administración de medicamentos endovenosos por vía periférica
- Transfusión de hemoderivados.
Como hemos comentado, uno de los puntos más importantes que debemos tener en cuenta es la duración del tratamiento. En el caso del catéter periférico corto, el cambio se debe realizar cada 72 horas. No obstante, en caso de observar disfunción o alguna complicación asociada al dispositivo, se deberá realizar el cambio de inmediato. [3]
Acceso venoso periférico de línea media (midline)
Se trata de un catéter diseñado para ser insertado en la fosa antecubital, situándose la punta del catéter en el lecho vascular que se encuentra debajo de la axila. [5]
Frente a las limitaciones del catéter corto periférico, la línea media permite un acceso vascular periférico, el cual facilita el acceso a un calibre de vena suficientemente grande, como para evitar las complicaciones relacionadas con una localización muy periférica de la punta del catéter (flebitis, extravasación).
Está indicado para fármacos poco irritantes y terapias de duración superior a los 7 días, siendo habitual su permanencia entre 2 y 4 semanas. [5]
En esta categoría podemos diferenciar entre midline y mini midline. La principal diferencia entre ambos catéteres es la longitud, la cual determinará dónde se colocará la punta del catéter.
En el caso del mini midline, la punta quedará ubicada en la vena axilar del brazo.
Catéter central de inserción periférica (PICC)
El PICC se inserta en una vena periférica, pero su punta se ubica en una vía central. Por lo que se considera como un catéter central y los cuidados para el mantenimiento son similares a los realizados con un catéter venoso central convencional. [3]
Tienen una longitud estándar 55cm-60cm por lo que deben ajustarse al paciente cortando la punta gracias a la medición hecha previamente.
Podemos encontrar PICCs de 3, 4, 5 y 5,5 Fr. Además, también podemos encontrarlo de alta presión, lo que permite ser utilizados, siguiendo las recomendaciones del fabricante, con infusores de medios de contraste para la obtención de imágenes diagnosticas. [3]
Utilizaremos un catéter central de inserción periférica cuando se cumplan los siguientes ítems: [3]
- Acceso vascular limitado.
- Osmolaridad > 600 mOsm.
- Terapia con medicamentos vesicantes o irritantes.
- PH del medicamento entre <5 o >9.
- Complicaciones asociadas a terapia infundida por catéter periférico corto (flebitis recurrente).
- Terapia por 5 o más días.
- Pacientes con contraindicaciones para la inserción de un CVC (coagulopatías).
Catéter venoso central (CICC)
Los catéteres venosos centrales son aquellos que se insertan a través de una vía central como son la yugular interna, subclavia o femoral y, cuya punta, también, se encuentra ubicada en una vía central. [3] En caso de canalización en venas profundas de la región inguinal (femoral), se recomienda utilizar el término FICC. [6]
Es posible encontrar estos dispositivos en gran variedad de calibres y número vías. [3] Con respecto a los French, podemos encontrarlos desde 3 Fr, ideados principalmente para el pequeño tamaño de las venas de los neonatos, hasta catéteres de 13 Fr para hemodiálisis; así como, desde un solo lumen hasta 7.
No obstante, no hay que olvidar que, a mayor calibre y número de luces, también se incrementa el riesgo de infección. [3]
Los catéteres venosos centrales son uso intermedio, es decir, no se deben superar los 15 o 20 días desde su inserción. Generalmente, cuando el paciente requiere terapias intravenosas más prolongadas se opta por un PICC.
Utilizaremos un catéter central cuando se cumplan los siguientes ítems: [3]
- Osmolaridad >600 mOsm.
- Terapia con medicamentos vesicantes o irritantes.
- PH del medicamento entre <5 o >9.
- Accesos vasculares limitados.
- Urgencia o extrema urgencia.
- Sin contraindicaciones para el dispositivo.
Las ventajas más destacadas de estos dispositivos es su uso en situaciones de urgencia y la posibilidad de administrar altos flujos. [3]
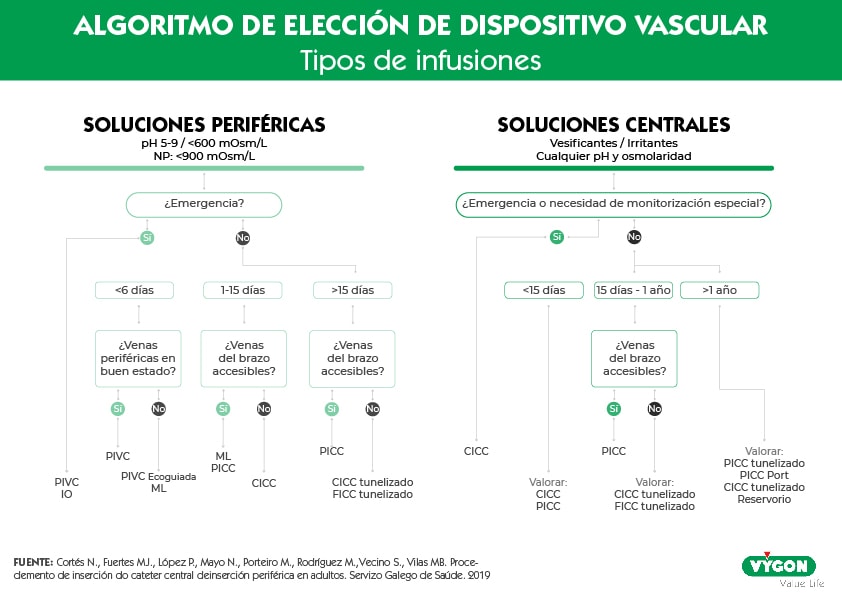 Descarga aquí el algoritmo de elección de dispositivo vascular
Descarga aquí el algoritmo de elección de dispositivo vascular
Duración de la terapia
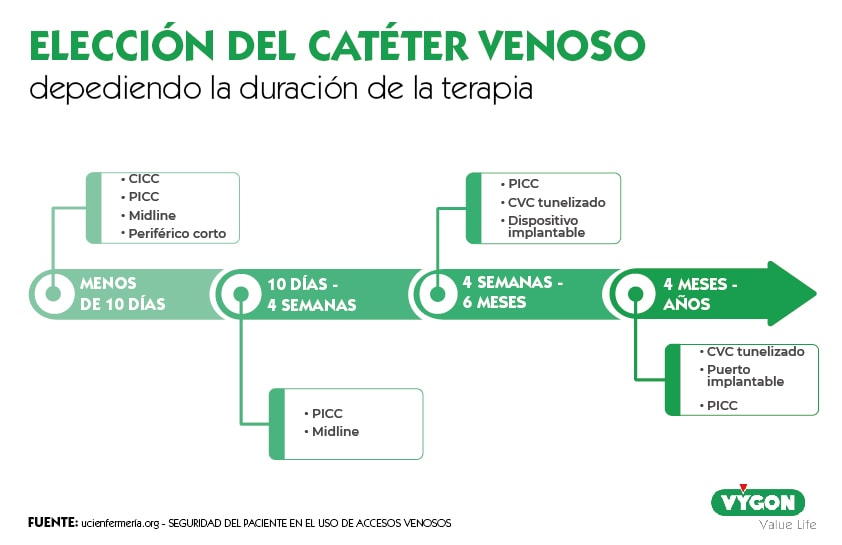
A modo resumen, vamos a dividir estos dispositivos en cuatro grupos dependiendo de la duración de la terapia, uno de los puntos más importantes a valorar en la colocación de un catéter venoso [3]:
- Menos de 10 días: Catéter venoso central convencional, PICC o catéter de línea media.
- Entre 10 días y 4 semanas: Catéter PICC o catéter de línea media.
- De 4 semanas a 6 meses: Catéter PICC, CVC tunelizado o dispositivo implantable.
- De 4 meses a años: CVC tunelizado, o puerto implantable.
¿Qué hay que evitar?
Conocer los diferentes dispositivos de acceso venoso, nos permite tomar la decisión adecuada sobre qué catéter venoso insertar. No debemos olvidar, que la primera opción debe ser la colocación de un dispositivo de prolongación, como son las alargaderas bifurcadas y trifurcadas.
Cuando esto no sea posible, el profesional optara por la colocación de un nuevo acceso venoso, teniendo en cuenta todas las peculiaridades de cada dispositivo.
Con el fin de realizar la decisión correcta y evitar posibles complicaciones que pongan en peligro la seguridad del paciente, hay que evitar:
- Multipunción. Siempre que sea posible, se evitará realizar una nueva punción, con el fin de preservar el capital venoso y reducir molestias al paciente.
- Utilizar los DAV fuera de su indicación.
- Uso de rampas y llaves de 3 pasos. La dificultad para desinfectar estos dispositivos, unido al alto volumen muerto que presentan, aumenta las complicaciones relacionadas con la infección o bolos incontrolados. En su lugar se recomienda el uso de prolongadores bifurcados o trifurcados.
- Luces innecesarias. El riesgo de infección aumenta a mayor calibre y número de luces.
Encontrarnos ante un paciente que precise un nuevo acceso venoso, es una situación habitual, a la que los profesionales se enfrentan a diario. Conocer todas las peculiaridades de los dispositivos de prolongación y acceso vascular (DAV) nos permitirá tomar la mejor decisión y evitar riesgos como la infección o la invasibilidad.
[infobox title=’Te puede interesar:’]
- 4 RIESGOS EN EL USO DE RAMPAS
- CATÉTERES MULTILUMEN: ¿QUÉ LUZ UTILIZAR?
- ELECCIÓN DEL ACCESO VASCULAR EN PACIENTES COVID-19 EN UNIDAD DE CUIDADOS CRÍTICOS
- ¿ES POSIBLE EVITAR LA BACTERIEMIA DURANTE LA PANDEMIA POR COVID-19?
- 6 CLAVES PARA PREVENIR LA APARICIÓN DE FLEBITIS
[/infobox]
[accordion title=’Bibliografía’]
[1] Pinkney, S., Fan, M., Chan, K., Koczmara, C., Colvin, C., Sasangohar, F., Masino, C., Easty, A., & Trbovich, P. (2014). Multiple Intravenous Infusions Phase 2b: Laboratory Study. Ontario health technology assessment series, 14(5), 1–163.
[2] Gravel, Linda. Petersen, Colleen. Stumpo, Carmine. Thornley, Michelle. (2014). Ontario Critical Incident Learning. Improving quality in patient safety. Institute for Safe Medication Practices Canada.
[3] UCI enfermería. Seguridad del paciente en el uso de accesos venosos.
[4] Carballo, Montse. (2004). Elección de un catéter de acceso periférico. Revista ROL de enfermería, ISSN 0210-5020, Vol. 27, Nº. 6, págs. 23-30
[5] Revista Electrónica de Portales Medicos.com (2017). Accesos venosos en el paciente crítico. Ventajas e inconvenientes
[6] Pittiruti, Mauro. Scoppettuolo, Giancarlo (2017). Manual GAVeCeLT sobre catéteres PICC y MIDLINE: Indicaciones, inserción, mantenimiento y gestión. Edra.
[7] Hilton E, Haslett TM, Borenstein MT, Tucci V, Isenberg HD, Singer C. (1988) Central catheter infections: Single- versus triple-lumen catheters. Influence of guide wires on infection rates when used for replacement of catheters. Am J Med.
[8] Yeung C, May J, Hughes R. (1988) Infection rate for single lumen v triple lumen subclavian catheters. Infect Control Hosp Epidemiol.
[9] Watson CM, Al-Hasan MN. (2014) Bloodstream infections and central line-associated bloodstream infections. Surg Clin North Am.
[11] Garate Echenique, Lucía. García Domínguez, María Victoria. Valdivia Chacón, Inmaculada. Camino del Rio Pisabarro, María. Cidoncha Moreno, María Angeles. (2015) Recomendaciones basadas en la evidencia para el cuidado del acceso vascular. Osakidetza
[/accordion]






Realmente a nivel de pediatria es difícil decidir, estoy intentando trabajar con pediatría para implementar el grupo de terapia intravenosa pero soy del área de adultos y me encuentro que a los niños los tienen multicanalizados porque tienen muchos medicamentos tanto infusiones continúas cómo un intermitentes o en bolo me hablan de las interacciones entre los medicamentos pero en adultos los pasamos en Y no hay problema pero a nivel de los niños no puedo orientar no tengo experiencia sobretodo en UCI mi pregunta a pesar de tener un paciente con un CICC lo deben canalizar con línea media y catéter corto, me piden trabajos sobre este tema me pueden colaborar