El shock séptico se define como la respuesta inflamatoria sistémica ante la infección. Este escenario lo encontramos diario en todos los centros sanitarios con una tasa de 10 de cada 1.000 pacientes hospitalizados.
Esta afección es de gran importancia ya que la mortalidad se observa en el 20% de los casos de sepsis y en el 60-80% de los pacientes con shock séptico. Por ello, un diagnóstico temprano y una actuación rápida son vitales [1].
La mejor forma de analizar esta afección y su tratamiento es mediante el análisis de casos clínicos, por ello hemos contado con el Dr. Sergi Tormo Ferrándiz del servicio de Medicina Intensiva del Hospital Universitari i Politècnic la Fe de València, que ha compartido el caso de un paciente en shock séptico desde el momento que entra por la puerta de urgencias hasta que es dado de alta en UCI.
Urgencias
En esta ocasión, el Dr. Tormo expone el caso de un paciente con el siguiente perfil:
- 40 años
- Hábito enólico crónico de más de 150 g etanol al día
- Obesidad
- Sin otros antecedentes médicos o quirúrgicos de interés
Este paciente acude a urgencias debido a un dolor abdominal en cinturón irradiado a espalda acompañado de vómitos de varias horas de evolución tras transgresión alcohólica.
Lo primero que llama la atención al personal de urgencias es el mal aspecto general del paciente, que presenta una taquicardia con 120 latidos/minuto, taquipnea elevada y una tensión arterial de 110/60 mmHg.
No obstante, presenta una buena saturación de oxígeno, a expensas de un dispositivo de ventilación de mecánica no invasiva.
Una vez se encuentra afebril, consciente y orientado, se continua con la exploración física, donde llama la atención un abdomen intensamente doloroso a la palpación de manera difusa con signos de irritación peritoneal.

Por su parte, la analítica presenta una hiperglucemia de 173 mg/dL junto con reactantes de fase aguda con una Proteína C Reactiva muy elevada acompañada de una leucocitosis.
También presenta otras alteraciones bioquímicas como amilasa y lipasa elevadas, lo que representa un signo de pancreatitis aguda.
Con respecto a la gasometría arterial, presenta valores normales donde se podría destacar un láctico ligeramente elevado en 2.1 mmol/l.
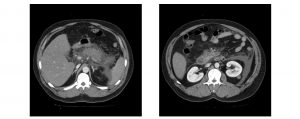
Ante estos signos de irritación peritoneal se decide realizar un TAC abdominal donde se observa pancreatitis aguda necrótica, visible incluso sin infundirse contraste. También es visible un defecto de repleción en la vena mesentérica superior y esplénica compatible con trombosis, pero sin identificarse colecciones intraabdominales.
Durante la estancia en urgencias, el paciente evoluciona desfavorablemente, cae la saturación a pesar de la utilización de un sistema de CPAP no mecánico al 50%, se encuentra intensamente taquipneico y con una frialdad acra y libido reticular importante.
Además, el paciente se encuentra oligurico tras el sondaje urinario, por lo que se decide administrar 2 litros de cristoloides, pero no se observa mejoría.
Todo ello unido a un intenso dolor abdominal a pesar de analgesia, así una hipotensión, motivo por el que se decide ingresar al paciente en la UCI.
UCI
Situación al ingreso en UCI
Al no observar mejoría tras el tratamiento administrado en urgencias, se decide trasladar al paciente a la UCI.
Una vez aquí, los profesionales analizan el estado del paciente, el cual se encuentra en shock séptico franco.
En este momento las contantes del paciente son las siguientes:
- Tensión arterial: 70/45 mmHg
- SatO2: 91% con dispositivo CPAP no mecánico al 50%.
- Frecuencia cardiaca: 140 latidos/min
- Temperatura: 38,5ºC
- Oliguria: 35 ml en las 3 horas siguientes.
Se realiza una nueva analítica al paciente donde se piden la procalcitonina (PCT) y proteína C reactiva (PCR). Los resultados muestran aumento en ambos parámetros, pero no son los únicos que han aumentado, los leucocitos con neutrofilia y el lactato también muestran valores superiores.
Asimismo, se observa una acidosis metabólica con bicarbonato de 15 mmol/l y un pH de 7,20.
Primeras 6 h.
Ante un escenario de shock séptico, la campaña “sobrevivir a la sepsis” recomienda la extracción de cultivos y la administración de volumen durante la primera hora para la administración de antibióticos, y así se procedió.
Además, durante estas seis primeras horas, debe monitorizarse parámetros como la presión arterial media, la saturación o la diuresis, de esta forma en caso de presentar un foco séptico es posible actuar y tratar de controlarlo.
Si a pesar de la administración de volumen durante la primera hora, el paciente continuara hipotenso, se continuará administrando este, ya que el volumen es el único parámetro que está indicado durante estas primeras 6 horas de resucitación.
Se recomienda no hacerlo a ciegas. Hacerlo guiado por unos objetivos de respuesta a esta administración de volumen.
Volviendo al caso de nuestro paciente, nos encontramos ante un paciente con shock séptico abdominal, que además presenta una insuficiencia respiratoria importante y que está comenzando con una insuficiencia renal.
Ante cualquier paciente, el Dr. Tormo plantea las siguientes preguntas para dirigir su tratamiento:
- ¿Va a responder mi paciente a la administración de líquidos?
- ¿Qué líquidos vamos a administrar?
- ¿Qué cantidad?
- ¿En cuánto tiempo?
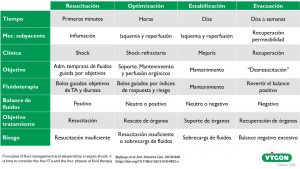
Es muy importante analizar estas cuestiones y administrar el volumen exacto en cada fase de la reanimación (Concepto ROSE: Resucitación, Optimización, Estabilización y Evacuación), ya que una sobrecarga de líquidos podría actuar negativamente sobre diferentes órganos, generando distintos problemas dependiendo del sistema afectado.
¿En qué fase nos encontramos con nuestro paciente?
Para determinar la fase en la que nos encontramos debemos analizar el tratamiento previo en urgencias.
Al paciente se la ha administrado 1500 ml de suero fisiológico a ciegas y el paciente se encuentra en un shock refractario a volumen que precisa la administración de vasopresores.
Además, presenta signos de isquemia e hipoperfusión orgánicas. Por tanto, nos encontramos ante una situación donde hay un riesgo alto de fluidoterapia insuficiente o sobrecarga dada la presencia de insuficiencia respiratoria.
Por tanto, nos encontramos en la fase de optimización, donde es necesario guiar la fluidoterapia por unos índices de respuesta.
Fase de optimización
Durante estas primeras horas en UCI, correspondientes a la fase de optimización se administró noradrenalina se canalizó vía intraarterial radial y vía venosa central subclavia y se procedió a realizar la monitorización hemodinámica con el método P.R.A.M.
Estos fueron los parámetros recogidos:
- TA: 70/40 mmHg
- IC: 3,8 lit/min/m2
- VPP: 22%
- VVS: 25%
- Dp/dt max: 1,8
- PVC: 5 mmHg
- IRVS: 947 din-seg-m2/cm5
- SatVc: 82%
El análisis de estos resultados les llevó a continuar con la administración de volumen de forma guiada.
¿Qué parámetros utilizar para medir la respuesta a fluido?
Para una terapia guiada por objetivos el doctor nos presenta diferentes parámetros que nos pueden ayudar a optimizar el tratamiento.
-
VPP/VVS
En este paciente no se pudo utilizar la variación de la presión del pulso ni la variación del volumen sistólico debido a que el paciente se encontraba en respiración espontánea.
-
Ecografía
Se trato de realizar una ecografía en la que se observó mucho líquido libre abdominal con abdomen agudo, que dificultaba la visión de las venas cavas.
-
Test de elevación pasiva de piernas
El paciente se encontraba intensamente taquipneico y con dificultad para tolerar el decúbito, por lo que hubo que suspender el test de elevación pasiva de piernas.
-
Mini fluid challenge y fluid challenge
Al no poder analizar el estado y respuesta del paciente al fluido mediante los anteriores parámetros, se procedió a hacerlo mediante el mini fluid challenge.
Mini fluid challenge y fluid challenge
El test del mini fluid challenge consiste en, bajo una monitorización continua del gasto cardiaco, administrar un bolo 100 ml de suero fisiológico en un minuto y se valora si el gasto cardiaco aumenta por encima del 6%.
Al realizar esta prueba, se observó que el paciente respondía favorablemente y se le administro inmediatamente un bolo de 500ml. Se realizó este procedimiento hasta que el paciente dejó de responder.
A las 24h. del ingreso en UCI
En total se administraron 1.500ml en volumen de suero fisiológico más 300ml correspondientes al mini fluid challenge.
De esta manera el paciente recibió 1.800ml de plasmalyte en las siguientes 2 horas con mejoría parcial de la tensión arterial tras el inicio de la noradrenalina.
Ante la sospecha de shock séptico, se inició el tratamiento antibiótico con meropenem administrando 2 gramos cada 8 horas, pero el paciente en las siguientes 24 horas empeoró.
A pesar de que en un principio se había conseguido normalizar el lactato, posteriormente volvió a presentar valores más altos, acompañado de una febrícula que no bajaba de los 37’8ºC y una intensa leucocitosis neutrófila.
Con el fin de conocer de forma más exacta qué sucedía en el organismo del paciente, se procedió a monitorizar también la presión intrabdominal que mostró valores elevados a 24 mmHg con deterioro de la función renal y un aumento de la creatinina.
Dada la situación hemodinámica y respiratoria, se decidió intubar y conectar al paciente a ventilación mecánica.
Evolución a las 72 h.
La evolución en los siguientes tres días fue de shock séptico refractario con necesidad de noradrenalina en dosis crecientes, picos febriles y anemización progresiva.
Los tratamientos que se plantearon fueron:
- Nutrición parenteral total
- Iniciación de sedorrelajación
- El paciente permaneció en anuria durante las primeras horas, por lo que se comenzó con técnicas de depuración extrarenal con una hemofiltración venovenosa continua.
- Mantenimiento de la monitorización hemodinámica con ecocardiografía
Al tercer día se añadió al tratamiento antibiótico con meropenem iniciado, amikacina y fluconazcol. Tras estas 72 horas se consigue una estabilización con volumen, noradrenalina, corticoides y sedo-relajación.
Se repite el TAC abdominal en el que se observa pancreatitis aguda con colecciones necróticas peripancreáticas agudas, con necrosis glandular, y una trombosis venosa previa sin cambios con respecto a la primera prueba.
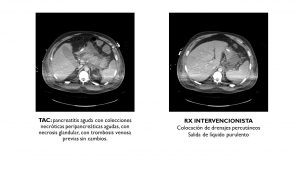
Tras estas pruebas y debido a los resultados, radiología intervencionista procedió a la colocación de drenajes percutáneos con salida de líquido purulento.
Día 4 de ingreso
Cuando el paciente vuelve al cuarto día de cirugía intervencionista se encuentra de nuevo en una situación de shock acompañado de:
- Caída importante de la tensión arterial a 85/55
- Bacteriemia
- Pico febril de 39ºC
- Taquicardia de 125 latidos/minuto
- Presión intraabdominal controlada en 12 mmHg
Además, al monitorizar utilizando el método P.R.A.M. se observa lo siguiente:
- Índice cardiaco elevado: 3,2 lit/min/m2
- Índice de resistencias vasculares disminuido: 900
- Variación del volumen sistólico: 22%
- Variación presión del pulso: 25%
- SatVc: 78%
Tras analizar estos datos y, en especial el VVS y VPP, se procede a expansión de volumen plasmático, administrando un total de 1.500ml de plasmalyte, en bolos de 500ml.
VVS y VPP
Durante las siguientes horas se continúa monitorizando al paciente con especial atención a la Variación del Volumen Sistólico (VVS) y a la Variación del Presión del Pulso (VPP), ya que son el reflejo de los cambios que se producen en la presión de pacientes sometidos a ventilación mecánica que no presentan arritmias cardíacas.
Se optó por estos parámetros, por la estrecha relación que tienen con la respuesta al volumen, así como una importante correlación con el índice cardiaco.
El valor objetivo para estos parámetros se encontraría cerca de 10% para VPP y 13% para el VVS.
Días 8-14 en UCI
Tras la administración de volumen, el aumento de la noradrenalina y el ajuste de los antibióticos se observó una mejoría en el estado del paciente y una normalización del lactato.
Para conseguir la mejoría del paciente se realizaron las siguientes acciones:
- Colocación de una sonda nasoyeyunale inicio de nutrición enteral.
- Separación klebsiella pneumoniae sensible al tratamiento pautado en el líquido abdominal.
- Cultivos de vigilancia en los que se aisló una pseudomona aeruginosa resistente a meropenem.
- Al observar nuevos picos febriles se cambió el tratamiento de meropenem por ceftolozano – tazobactam.
En los siguientes días al inicio de este tratamiento, el paciente se encuentra estable y no muestra nuevos picos febriles.
Día 15 en UCI
A pesar de los grandes avances durante la pasada semana, el día 15 el paciente muestra un empeoramiento que viene acompañado de nuevos picos febriles, shock e insuficiencia respiratoria.
- Nuevos síntomas que el paciente no había mostrado con anterioridad como fibrilación auricular, que se intenta cardiovertir sin éxito, por lo que se deja una perfusión de amiodarona y se controla la frecuencia cardiaca.
- La presión intraabdominal se mantiene estable en torno a 12 mmHg con abdomen blando.
- En las radiologías de tórax se observan condensaciones bilaterales. Ante la sospecha de neumonía nosocomial se cambia el tratamiento antibiótico y para descartar complicación intrabdominal se realiza un TAC.
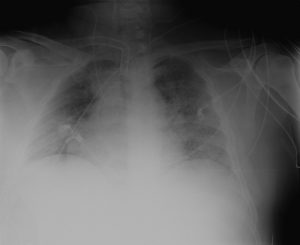 Este TAC muestra pancreatitis con necrosis pancreática y peripancreática pero sin nuevas complicaciones. Lo que sí se observa es el infarto esplénico, que ya se visualizó tras la trombosis de la vena esplénica.
Este TAC muestra pancreatitis con necrosis pancreática y peripancreática pero sin nuevas complicaciones. Lo que sí se observa es el infarto esplénico, que ya se visualizó tras la trombosis de la vena esplénica.
El diagnostico concluye con una neumonía nosocomial y sepsis de origen respiratorio, se realiza de nuevo una gasometría arterial vislumbrándose de nuevo una acidosis.
Nuevamente se presenta hipotenso con las siguientes constantes:
- TA: 90/55 mmHg
- FC: 120 lat/min (Fibrilación auricular)
- SatO2: 92% (FiO2 de 0,5)
- IC: 3,3 lit/min/m2
- VPP: 35%
- VVS: 27%
En esta ocasión de los parámetros disponibles para medir la respuesta a fluidos, y de los que hemos hablado anteriormente, se opta por el test de elevación pasiva de piernas, ya que los demás presentaban diferentes riesgos.
Test de elevación de piernas

Esta prueba consiste en la transfusión de 300 ml de sangre desde las piernas al corazón cambiando al paciente desde una postura semirreclinada a una elevación de las piernas a 45° grados.
Se considera que habría una buena respuesta a fluidos si se muestra un aumento de más de un 10% del índice de volumen sistólico en el siguiente minuto.
El resultado en nuestro paciente fue positivo, por lo que se procedió a expansión de volumen y el paciente toleró un máximo de 1.000 ml de cristaloides, momento en el que dejó de responder y se tuvo que aumentar la noradrenalina
También se cambió el antibiótico a ceftazidima-avibactam, puesto que apareció un brote de una klebsiella multirresistente que posteriormente se aisló.
Última etapa de ingreso
Tras este tratamiento se observa una mejoría y el día 53 de estancia en UCI fue posible desconectar al paciente de ventilación mecánica, trasladándosele el 62 a planta tras haberlo decanulado.
En este momento el paciente se encuentra orientado, consciente, con muy buen aspecto general y tolerando nutrición enteral.
Conclusiones
De este caso real, podemos extraer las siguientes conclusiones:
- En casos de shock séptico es necesaria la reanimación inicial con fluidos.
- Durante la primera hora se administrará el antibiótico y un bolo inicial de cristaloides.
- En caso de perdurar el shock a pesar del volumen administrado, se canalizará una vía intraarterial y se iniciará la terapia con vasopresores.
- La expansión de volumen posterior debería de ser monitorizada (gasto cardíaco).
- Los parámetros de precarga VPP y VVS poseen una alta sensibilidad y especificidad para guiar la reanimación con fluidos.
- En respiración espontánea o arritmias, el test de elevación de las piernas y el fluid challenge o mini fluid challenge serían los métodos de elección.
- Para conocer de forma más certera el estado del paciente y orientar la terapia, se recomienda una monitorización multiparamétrica con la determinación del GCC, la ecocardiografía y parámetros que evalúen el consumo de O2.
En este caso clínico el Dr. Sergi Tormo Ferrándiz analiza y expone los tratamientos y parámetros que mejor permiten orientar una terapia dirigida por objetivos y conseguir mejores resultados en el estado hemodinámico de los pacientes.
[accordion title=’Bibliografía’]
[1] Bone RC, Grodzin CJ, Balk RA. Sepsis: a new hypothesis for pathogenesis of the disease process. Chest. 1997;112:235–43.
[/accordion]





0 comentarios
Trackbacks/Pingbacks