La reanimación con líquidos intravenosos es clave en el tratamiento de pacientes hemodinámicamente inestables.
El objetivo de la administración de fluidos es aportar al paciente una carga hídrica que produzca un aumento en el volumen sistólico, y por tanto del gasto cardíaco.
Sin embargo, su administración debe ser precisa e individualizada, ya que un balance hídrico positivo innecesario se asocia con aumento de la morbilidad y mortalidad.
La predicción de la respuesta al volumen permitirá al profesional realizar una reanimación guiada evitando complicaciones relacionadas con la sobrecarga de líquidos.
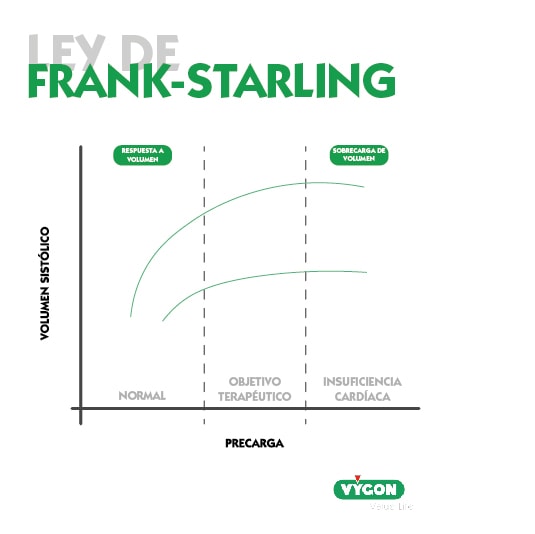
Ley de Frank-Starling
El volumen sistólico es la cantidad de sangre expulsada por el corazón con cada latido y depende de la precarga, la contractilidad y la poscarga.
De acuerdo con el principio de Frank-Starling el volumen ventricular sistólico se incrementa al tiempo que se produce un aumento en la precarga, sin embargo, esta relación no es lineal, sino curvilínea.
Es decir, una vez alcanzado un valor concreto de precarga, incrementos posteriores no guardan una correlación significativa con el volumen sistólico.
La representación gráfica de este comportamiento se denomina curva de Frank-Starling o curva de función ventricular.
En ella se pueden identificar dos zonas:
- Zona de precarga-dependiente. La pendiente de la curva indica que cambios mínimos en la precarga originan un incremento evidente del volumen sistólico.
- Zona de precarga-independiente. Se trata de la parte de la curva que no presenta inclinación. Esto significa que el volumen de eyección apenas varía con alteraciones en la precarga.
En condiciones normales, ambos ventrículos operan en la parte ascendente de la curva de Frank-Starling, lo que proporciona una reserva funcional al corazón en situaciones de estrés. Una vez nos encontramos en la parte de meseta, cualquier medida terapéutica dirigida a incrementar la precarga, como la administración de fluidos, ocasionará tan sólo un aumento de las presiones intracardiacas, sin beneficio hemodinámico significativo, y corriendo riesgo de sobrecarga hídrica.
Existen diferentes marcadores hemodinámicos que nos permiten determinar en qué porción de la curva se encuentra el paciente. De esta forma el profesional realiza una diferenciación entre aquellos que se verán beneficiados del tratamiento y aquellos para los que el este tratamiento está contraindicado.
¿Cómo medir la respuesta a fluido?
Como hemos comentado una sobrecarga de fluidos tiene terribles consecuencias para los pacientes, por ello es tan importante medir la respuesta a un aporte hídrico antes de comenzar con el tratamiento.
Entre las variables más utilizadas encontramos la Variación del Volumen Sistólico (VVS) y a la Variación del Presión del Pulso (PPV), el test de elevación pasiva de piernas, la ecocardiografía, test de oclusión al final de la espiración y el mini fluid challenge y fluid challenge.
PPV/VVS
La Variación del Volumen Sistólico (VVS) y la Variación del Presión del Pulso (PPV) son variables derivadas del análisis de la onda de presión arterial durante la ventilación mecánica y están considerados un predictor fiable para medir la respuesta al fluido.
Su alta sensibilidad para identificar el requerimiento hídrico y su gran relación con el índice cardiaco, convierten estas variables en la primera opción para evaluar la respuesta del paciente a la reanimación con fluidos.
No obstante, ambos tienen limitaciones comunes:
- En pacientes con arritmias el volumen sistólico y la presión arterial cambian latido a latido, siendo imposible una evaluación óptima.
- Ventilación espontánea. Si el paciente se encuentra bajo ventilación espontánea o realiza esfuerzo inspiratorio, las fases de presión negativa intratorácica interrumpen la oscilación ventilatoria cíclica alterando la predicción de la respuesta a la administración de fluidos.
A parte de los anteriores escenarios donde nunca utilizaremos el VVS y PPV como indicadores de la respuesta a fluidos, también existen otros factores que pueden alterar los resultados como una presión intraabdominal elevada o altas dosis de vasopresores.
La diferencia fundamental entre ambos parámetros es que mientras la PPV es medida, la VSS es un valor estimado, lo que significa que el resultado dependerá de la calidad de la onda de presión arterial.
Test de elevación de las piernas

El test de elevación de las piernas también es uno de los métodos más utilizados para predecir la respuesta a fluidos.
Esta prueba consiste en la transfusión de 300 ml de sangre desde las piernas hasta el corazón, cambiando al paciente desde una postura semirreclinada a una elevación de las piernas a 45° grados.
Se considera que habría una buena respuesta a fluidos si se muestra un aumento de >10% del índice de volumen sistólico en el siguiente minuto.
Es un parámetro de fácil medición e interpretación, no obstante, requiere una monitorización continua del gasto cardiaco y puede que algunos pacientes no toleren el decúbito.
Mini fluid challenge y fluid challenge
El test del mini fluid challenge consiste en, bajo una monitorización continua del gasto cardiaco, administrar un bolo 100 ml de suero fisiológico en un minuto.
Si el gasto cardiaco presenta un aumento por encima del 6% se considera que el paciente responderá a la administración de fluidos.
En este caso, se vuelve a administrar un bolo mayor y se evalúa nuevamente la respuesta. Este procedimiento se puede repetir hasta que deje de observarse una respuesta óptica al tratamiento.
Este mismo procedimiento es el que se aplica en el fluid challenge, con la diferencia de que los bolos que se administran son superiores: 250ml en 10 minutos o 500ml en 20 minutos.
Al administrar repetidos bolos, un riesgo evidente del mini fluid challenge y fluid challenge es justamente lo que intentamos evitar evaluando la respuesta del paciente: una sobrecarga de fluidos.
No obstante, hay ocasiones donde las demás técnicas están desaconsejadas y el profesional deba optar por este procedimiento.
Test de oclusión de al final de la espiración (TOFE)
Consiste en detener la ventilación mecánica al final de la espiración durante 15 o 30 segundos y medir los cambios resultantes en el gasto cardíaco.
A medida que se detiene la ventilación al expirar, el impedimento cíclico en el retorno venoso se interrumpe y la precarga cardíaca aumenta.
Se considera que un incremento en el gasto cardíaco por encima del umbral del 5% indicará precarga, y, por tanto, capacidad de respuesta de fluidos.
Se trata de un test sencillo aplicable a muchos pacientes en ventilación mecánica, incluso con arritmias cardiacas. No obstante, para esta prueba es necesario que el paciente esté intubado y no presente respiración espontánea.
Ecocardiografía
La ecografía puede aportar al profesional mucha información. Para medir la respuesta a fluidos lo más habitual es realizarla en la vena cava inferior con el fin de observar la variación de los diámetros de la misma, aunque también se puede realizar en la superior.
La vena cava inferior (VCI) es una estructura dinámica cuyo diámetro varía con cambios de presión intravascular e intratorácica. Es decir, durante la inspiración la vena cava inferior colapsa debido a la presión negativa creada por la expansión del tórax.
En personas sanas con respiración espontánea esta presión negativa provoca una disminución del diámetro de la vena cava inferior de aproximadamente un 50%.
Si se presenta este colapso es muy probable que el paciente responda correctamente al tratamiento. Por el contrario, si se observa una vena cava dilatada, con cambios de diámetro inferiores al 12% se considera que el paciente no responderá correctamente a la terapia de fluidos.
Las limitaciones de esta técnica están relacionadas con la experiencia del profesional con la misma.
PMS
El análisis de la Presión Media Sistémica (PMS) como índice de respuesta a fluidos es bastante reciente.
Para entender el papel que tiene este parámetro en la reanimación primero es necesario analizar qué preguntas están relacionadas con nuestro objetivo, una cuestión básica sería:
¿En qué medida aumentará el volumen sistólico (SV) durante la terapia?
Este parámetro se basa exactamente en el estudio de la precarga con el fin de aumentar el volumen sistólico. Para comprender la relación entre uno y otro es necesario analizar el comportamiento hemodinámico.
En el sistema venoso podemos diferenciar la presión hidrostática total en dos: volumen estresado y no estresado.
El volumen no estresado solo mantiene los vasos en su posición mínimamente abierta, es decir, sin provocar presión.
Por su parte el volumen estresado ejerce presión contra las paredes del vaso, teniendo un papel importante en la circulación, ya que se corresponde con el 25-30% de la volemia.
Para aumentar la presión hidrostática y, por tanto, aumentar el volumen estresado, se puede agregar bolo de fluido, o aumentar la presión vascular mediante vasopresores. Esto aumentará el volumen estresado, el cual se recibirá del volumen no estresado que actúa como reserva.
La presión ejercida en el lecho vascular por el volumen de sangre que circula por el mismo es la presión media sistémica de llenado o PMS.
Por tanto, la diferencia entre la PMS y la presión en la aurícula derecha (Pa) determina la presión de retorno de la sangre, y por consiguiente el volumen de sangre que retorna al corazón.
¿Cómo se puede medir la Presión Media Sistémica de llenado a la cabecera del paciente? 1
Existen varios métodos:
- Método para determinar la PMS propuesto por Aderson et al.
Algunos autores recomiendan medir la PMS en el brazo, entendiendo que la circulación del brazo se comporta de manera similar a la circulación sistémica.Con un manguito se realiza una presión en la parte superior del brazo, monitorizando a su vez la presión arterial invasiva con un catéter en la arteria radial.Al hinchar el manguito con una presión superior en 50 mmHg sobre la presión arterial sistólica y con una pausa de 35 segundos, obtenemos la media de la presión arterial radial.La utilidad de este parámetro radica al entender que la PMS es igual a la presión de equilibrio en el brazo, o la presión ejercida por la volemia contenida en el lecho circulatorio cuando no existe flujo. - Modelo matemático propuesto por Parkin y Learning.
PAM= p. media arterial, PVC=presión venosa central y Gc= Gasto cardiaco
[infobox title=’PMS= a x PVC + b x PAM + c x GC’]PAM= p. media arterial, PVC=presión venosa central y Gc= Gasto cardiaco a=0.96, b= 0.04 y c= 0.6-1.2 (su valor está en relación a la antropometría del paciente)[/infobox] - Modelo propuesto por Mass.
Mass estableció curvas de retorno venoso durante el postoperaatorio de pacientes intervenidos en cirugía cardiaca.En este modelo se miden el presión venosa central y gasto cardiaco para calcular la PMS.En pacientes con ventilación mecánica realizan una pausa inspiratoria de 12 segundos con presiones meseta de 5, 15, 25 y 35 cmH2O. Posteriormente, se extrapolan los resultados para un GC de 0 y se toma la medida de PVC como la PMS.

A pesar de existir otros parámetros para medir la respuesta a fluidos, estas son las 7 técnicas más habituales. Todas ellas pueden aportar información valiosa sobre la necesidad de volumen, no obstante, como hemos visto presentan limitaciones, por ello para tomar la decisión correcta es imprescindible una evaluación individualizada de cada paciente.
Te puede interesar
RESPUESTA AL VOLUMEN EN EL SHOCK SÉPTICO. CASO PRÁCTICO EXPUESTO POR EL DR. SERGI TORMO FERRÁNDIZ
TERAPIA GUIADA POR OBJETIVOS. ¿CÓMO SABER QUÉ CANTIDAD DE LÍQUIDOS ADMINISTRAR?
5 PARÁMETROS FUNDAMENTALES PARA CONOCER LA RESPUESTA HEMODINÁMICA DEL PACIENTE SÉPTICO
FLUIDOTERAPIA: RETOS EN EL PACIENTE SÉPTICO
CRISTALOIDES Y COLOIDES EN LA REANIMACIÓN DEL PACIENTE QUEMADO
CRISTALOIDES Y COLOIDES EN LA REANIMACIÓN DEL PACIENTE CRÍTICO
BIBLIOGRAFÍA
- Herrero Llagunes, José. 2019. Monitorización hemodinámica, de la fisiología a la práctica clínica. Parte I. Plataforma web ANESTESIAR.
- Tormo Ferrándiz, Sergi. 2019. Respuesta al volumen en el shock séptico. Caso práctico expuesto por el Dr. Sergi Tormo Ferrándiz. Blog Vygon.
- Nava-López, Jorge Arturo. Bello-Melchor, Mauricio. 2013. Reanimación hídrica, parámetros hemodinámicos en anestesia. Revista Mexicana de Anestesiología. Vol. 36. Supl. pp S304-S306






0 comentarios
Trackbacks/Pingbacks