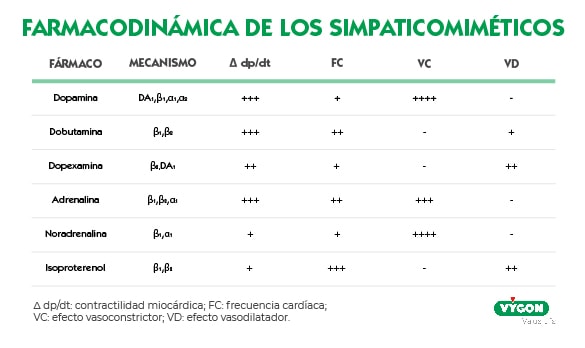
La dopamina es comúnmente conocida como la ‘hormona de la felicidad’, ya que cuando se genera de forma natural aumenta los niveles de motivación, la productividad y la concentración. [4,5] Está considerada el precursor inmediato natural de la norepinefrina. [3]
Se trata de un neurotransmisor que está presente en diversas áreas del cerebro y que es especialmente importante para la función motora del organismo. [5] Esta catecolamina, utilizada en su forma sintética, tiene efecto inotrópico sobre el músculo cardíaco y su administración intravenosa está indicada para tratar la presión arterial baja, el gasto cardíaco bajo y para mejorar el flujo sanguíneo a los riñones. [3,6]
No obstante, se trata de un fármaco que requiere un control estricto, ya que tanto un exceso o un descenso de la dopamina en el organismo puede derivar en graves complicaciones.
Tales son los riesgos en la infusión de dopamina, que en las guías clínicas de países como Francia o Alemania ha dejado de estar indexada como una opción terapéutica, y en las guías que aparece no se presenta como la primera opción.
Otros fármacos con los que podemos conseguir los objetivos terapéuticos que buscaríamos al administrar dopamina serian la dobutamina, dopexamina o noradrenalina.
No obstante, en caso de optar por la dobutamina, hay una serie de recomendaciones que pueden ayudarnos a tener un mayor control sobre esta catecolamina.
Indicaciones
La dopamina es un vasoestimulante periférico utilizado para mejorar los estados hemodinámicos causados por [1,2]:
- Infarto de miocardio. [1,2]
- Sepsis. [1,2]
- Cirugía a corazón abierto. [1,2]
- Insuficiencia renal. [1,2]
- Descompensación cardíaca crónica. [1,2]
Para entender la importancia que tiene una administración exacta de esta catecolamina, debemos conocer las posibles complicaciones que pueden originarse debido a una infusión descontrolada.
Efectos adversos
Como cualquier fármaco, requiere un cuido estricto para evitar posibles efectos adversos. Entre los riesgos derivados de la infusión de la dopamina encontramos:
- Alteración de la función renal normal provocando un aumento del flujo urinario.[2]
- Latidos cardíacos irregulares. [2]
- Accidentes cerebrovasculares debido a la presión arterial elevada en el cerebro. [2]
Para evitar estos efectos adversos y conseguir los objetivos terapéuticos, es necesario adecuar la dosis y la velocidad de administración en base a cada paciente.
Práctica clínica
La dopamina se envasa en viales de 200, 400 y 800 mg / 5 ml y debe diluirse antes de ser administrada. [6]
Para preparar la dosis se diluye el contenido de una o más ampollas o viales mediante una técnica aséptica a 250 ml o 500 ml con una de las siguientes soluciones intravenosas estériles [3]:
- Cloruro de sodio, USP. [3]
- Dextrosa (5%), USP. [3]
- Cloruro de sodio (0,9%), Dextrosa (5%) y USP. [3]
- Dextrosa al 5% en solución inyectable de cloruro de sodio al 0,45%, USP. [3]
- Solución de dextrosa (5%) y lactato de Ringer ™. [3]
- Lactato de sodio, USP (1/6 molar). [3]
- Lactato Ringer’s, USP. [3]
Al inicio de la terapia, la dopamina es administrada como un goteo intravenoso a una velocidad de 5 microgramos por kg por minuto (5 mcg / kg / min). Posteriormente, se puede aumentar la dosis de 5 a 10 mcg dependiendo de la patología del paciente y el objetivo terapéutico. [6]
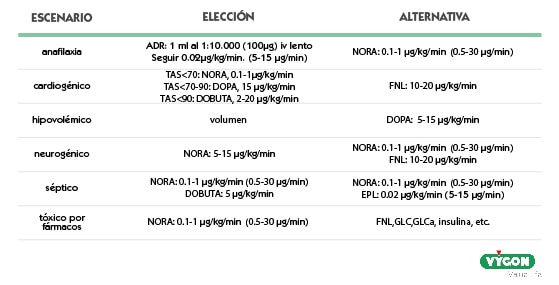
La velocidad de administración es un aspecto muy importante al administrar esta catecolamina, de ello dependerá, en parte su efecto:
- Las velocidades de infusión bajas (0,5 a 2 microgramos / kg por minuto) actúan sobre la vasculatura visceral para producir vasodilatación, incluidos los riñones, lo que resulta en un aumento del flujo urinario. [2]
- Las velocidades de infusión intermedias (de 2 a 10 microgramos / kg / min) estimulan la contractilidad del miocardio y aumentan la conductividad eléctrica en el corazón, lo que lleva a un aumento del gasto cardíaco. [2]
- Las dosis más altas causan vasoconstricción y aumento de la presión arterial a través de los receptores adrenérgicos β1-β2 y α, lo que puede conducir a una mala circulación periférica. [2,8]
En caso de precisar velocidades altas, hay que tener en cuenta que las superiores a 50 mcg / kg / min, pueden producir problemas de gasto renal. En ocasiones, incluso se pueden producir algunos efectos renales a partir de 20 mcg / kg / min. [6]
¿Qué precauciones debemos tener al administrar dopamina?
1. Monitorización.
Al igual que con cualquier agente adrenérgico es importante realizar un monitoreo estricto. En el caso de la dopamina, se recomienda realizar un seguimiento cardiovascular, renal y respiratorio.
- Cardiovascular: presión arterial, estado cardíaco, perfusión periférica y gasto cardíaco. [3,7]
- Renal: flujo de orina y pruebas de función renal. [3,7]
- Respiratorio: siempre que sea posible, también se realizará un monitoreo de la presión de enclavamiento pulmonar. [3,7]
2. Corrección de la hipovolemia antes de comenzar con el tratamiento.
La hipovolemia debe corregirse por completo antes de comenzar con la terapia con dopamina. La monitorización de la presión venosa central de la presión de llenado del ventrículo izquierdo puede ser útil para detectar y tratar la hipovolemia. [3]
3. Identificar y corregir la hipoxia, hipercapnia o acidosis antes o durante el tratamiento.
La hipoxia, hipercapnia y acidosis pueden reducir la eficacia y / o aumentar la incidencia de efectos adversos de la dopamina, por lo que deben corregirse lo antes posible. [3]
4. Utilización de válvulas antirretorno para evitar el reflujo.
Como hemos comentado, para evitar posibles complicaciones es importante tener un control exacto sobre la dosis y la velocidad de infusión de la dopamina, para ello, se recomienda el uso de válvulas antirretorno que eviten el retroceso de fluido por la línea.
5. Reservar un lumen en exclusiva para evitar interacción con otros fármacos.
Algunos de los pacientes que precisan dopamina, deben recibir otros fármacos durante su tratamiento. En este caso nos aseguraremos de reservar un lumen en exclusiva destinado a esta infusión, con el fin de reducir los posibles riesgos de interacción entre las diferentes soluciones.
6. Evitar rampas o llaves de tres vías.
Como hemos comentado, la dopamina presenta incompatibilidad con algunos fármacos, por ello, en caso de precisar un prolongador, es recomendable optar por alargaderas bifurcadas o trifurcadas, ya que las rampas o llaves de tres vías presentan un mayor espacio común aumentando el riesgo de interacción.
7. Disminuir velocidad de infusión en caso de observar un aumento excesivo de la presión diastólica y una marcada disminución en la presión del pulso.
Debemos disminuir la velocidad de infusión en caso de observar un aumento desproporcionado de la presión diastólica o una marcada disminución de la presión del pulso, siempre que este no sea objetivo. [3]
Una vez disminuida la velocidad de infusión, se realizará un análisis del estado del paciente para detectar evidencias de actividad vasoconstrictora predominante. [3]
8. Si es posible, reducir la dosis al observarse arritmias ventriculares. [3]
9. Aumentar velocidad de infusión en caso de observar hipotensión.
En caso de observar hipotensión durante la administración de dopamina a velocidades bajas, se debe aumentar rápidamente la velocidad de infusión hasta obtener una presión arterial apropiada. [3]
Si la hipotensión persiste, se debe suspender la infusión de dopamina y administrar un agente vasoconstrictor más potente, como la noradrenalina. [3]
10. Utilizar una vena grande para la infusión de dopamina.
Siempre que sea posible se debe optar por una vena grande para evitar la posibilidad de extravasación en el tejido adyacente al sitio de infusión. [3]
La extravasación puede causar:
- Necrosis [3]
- Desprendimiento del tejido circundante. [3]
Para evitarlo se utilizarán venas grandes y, preferiblemente, las de la fosa antecubital a las venas del dorso de la mano o el tobillo. [3]
11. Monitorización estricta en pacientes con antecedentes de enfermedad vascular oclusiva.
En pacientes con antecedentes de enfermedad vascular oclusiva como aterosclerosis, embolia arterial, enfermedad de Raynaud, lesión por frío, endarteritis diabética y enfermedad de Buerger deben ser monitorización de forma estricta para detectar cualquier cambio en el color o la temperatura de la piel de las extremidades. [3]
En caso de producirse un cambio en el color o la temperatura de la piel y producida por una circulación comprometida en las extremidades, se deben analizar los beneficios de la infusión continua de dopamina frente al riesgo de una posible necrosis. [3]
12. Disminución gradual de la dosis.
Cuando se vaya a suspender el tratamiento, se recomienda una disminución gradual, mientras se expande el volumen sanguíneo con líquidos intravenosos, ya que el cese repentino puede resultar en una marcada hipotensión. [3]

La dopamina sigue siendo el inotrópico más utilizado en el ámbito de cuidados intensivos pediátricos, especialmente para el manejo de la hipotensión. [9] Si ya es todo un reto la administración de esta catecolamina en adultos, el control sobre la infusión debe ser mucho más estricto en pediatría, ya que estos pacientes son más sensibles a cualquier desajuste en la dosis.
Estas 12 recomendaciones y utilizar dispositivos que nos permitan reducir el espacio muerto y el reflujo, como alargaderas bifurcadas o trifurcadas y válvulas antirretorno, nos permitirá conocer de forma más precisa el flujo que recibe el paciente.
Te puede interesar:
- 4 CLAVES PARA UN MAYOR CONTROL EN LA INFUSIÓN DE NORADRENALINA
- 6 CLAVES PARA LA INFUSIÓN DE INSULINA INTRAVENOSA
- 4 CLAVES PARA LA INFUSIÓN DE DOBUTAMINA
- CRISTALOIDES Y COLOIDES EN LA REANIMACIÓN DEL PACIENTE CRÍTICO
- CRISTALOIDES Y COLOIDES EN LA REANIMACIÓN DEL PACIENTE QUEMADO
- CATECOLAMINAS DISPONIBLES PARA EL PACIENTE CRÍTICO
- SISTEMAS CERRADOS. LA ALTERNATIVA A LAS LLAVES DE TRES PASOS.
Han colaborado
Soy Business Unit Manager de Cuidados Intensivos y Gestión del Dolor y la Vía Aérea.
- EXPERIENCIA
Llevo más de 20 años trabajando en Vygon, en los que he desempeñado diversas funciones, siempre relacionadas con las ventas y el marketing.
- PUEDO AYUDARTE EN…
Siempre me ha apasionado el campo de la anestesia y los cuidados críticos, con lo que si necesitas información sobre nuestros productos para este área, estaré encantado de ayudarte.
Delegado de ventas – Córdoba, Málaga y Melilla en Vygon España
- EXPERIENCIA
Llevo 32 años en la venta hospitalaria donde he desempeñado varios puestos, responsable de zona de Andalucía, Extremadura y Canarias, responsable de formación y selección de personal. Hace 10 años que soy delegado de ventas de Vygon
- PUEDO AYUDARTE EN…
Mi trabajo se basa en asesoramiento de nuestros productos y técnicas de procedimientos, no dudes en contactar conmigo.
Bibliografía
[1] Dugger B. Peripheral dopamine infusions: are they worth the risk of infiltration? J Intraven Nurs. 1997 Mar-Apr;20(2):95-9. PMID: 9104204.
[2] Sonne J, Goyal A, Bansal P, et al. Dopamine. [Updated 2020 Jul 4]. In: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing; 2020 Jan-. Available from: https://www.ncbi.nlm.nih.gov/books/NBK535451/
[3] Rxlist. (última revisión 2020). Dopamina.
[4] Alban, Deane. How to increase dopamine naturally (comprehensive review). Patrick Alban, DC
[6] Rxlist. (última revisión 2020). Dopamine.
[7] https://www.drugs.com/dosage/dopamine.html
[9] Muñoz Bonet, Juan Ignacio. Roselló Millet, Patricia. Protocolo fármacos vasoactivos: dosis, indicaciones y efectos adversos. (2013). Sociedad y Fundación Española de Cuidados Intensivos Pediátricos (SECIP)







0 comentarios