Environ 94 millions de nourrissons naissent chaque année dans le monde. Tous ces enfants sont vulnérables au froid et donc à l’hypothermie, quel que soit leur âge gestationnel ou leur poids. Il est important de leur fournir un environnement adéquat et stable en raison de leur faible capacité à réguler leur température corporelle (1).
Au début du 20ème siècle, en 1907, Pierre Budin, à la Maternité de Paris, a été le premier néonatologue à mettre en évidence l’importance de l’environnement thermique néonatal. Budin a rapporté une diminution de la mortalité de 66 à 38 % chez les nouveau-nés pesant moins de ≤ 2 000 g après l’introduction de mesures de contrôle thermique (4,5).
Depuis lors, la pertinence des stratégies de prévention de la perte de chaleur dans la stabilisation initiale des nouveau-nés a été soutenue par plusieurs institutions et incluse dans les directives officielles. Cependant, certaines études soulignent que la surveillance de la température pendant la réanimation en salle d’accouchement n’a été effectuée que, jusqu’à présent, « jamais ou occasionnellement » dans 81 % des cas.

Pourquoi le nouveau-né perd-il de la chaleur après la naissance ?
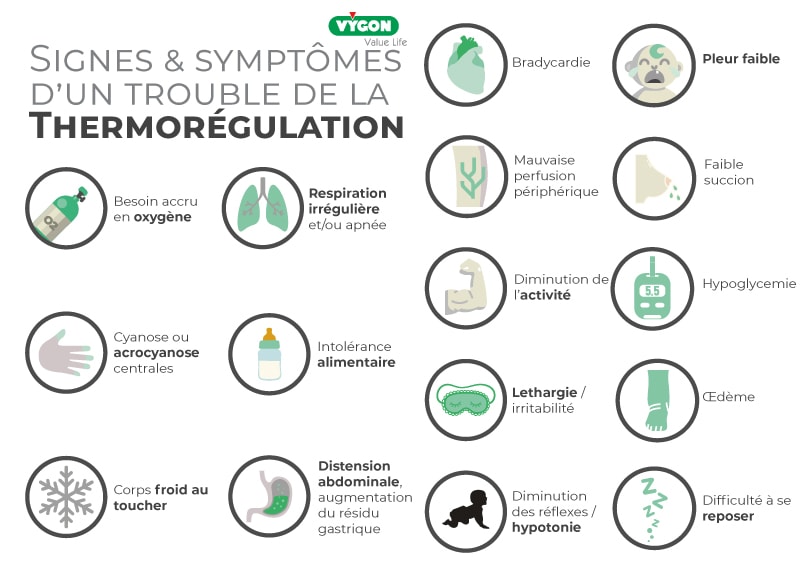
L’hypothermie néonatale est un problème récurrent chez les nouveau-nés. L’Organisation mondiale de la santé (OMS) affirme qu’il s’agit d’une complication courante qui contribue à un taux élevé de mortalité périnatale et à des résultats médiocres dans le développement normal du patient (2,3). Il est essentiel que les professionnels de santé impliqués dans les soins néonatals comprennent l’importance de la transition et de l’adaptation physiologiques que ces nourrissons doivent effectuer après la naissance (4).
Les données recueillies dans les pays et environnements à faibles ressources suggèrent que l’hypothermie survient chez 85 % des nouveau-nés admis dans des établissements médicaux et chez 92 % des naissances à domicile (2).
Bien que le système de régulation thermique hypothalamique soit fonctionnel dès la naissance, il peut être altéré par le développement d’une maladie, l’asphyxie périnatale ou l’administration de certains médicaments à la mère, qui rendent le nouveau-né particulièrement sensible aux variations de température extérieure (1,6,7). Lorsque le nourrisson est exposé à des conditions de stress froid, il perd la capacité de maintenir sa température corporelle normale et tombe en hypothermie (6).
L’hypothermie néonatale est définie comme une température inférieure à 36,5°C. Les nouveau-nés sont vulnérables à l’hypothermie, surtout entre 12 et 72 heures après la naissance (2). Cependant, la baisse de température la plus importante chez les nourrissons se produit dans les premières minutes de vie. Sans protection thermique adéquate, dans les 20 premières minutes, la température du nourrisson peut chuter de 2°C à 4°C (3) ; et pour chaque baisse de température de 1°C, le risque de mortalité augmente de 28% (1).
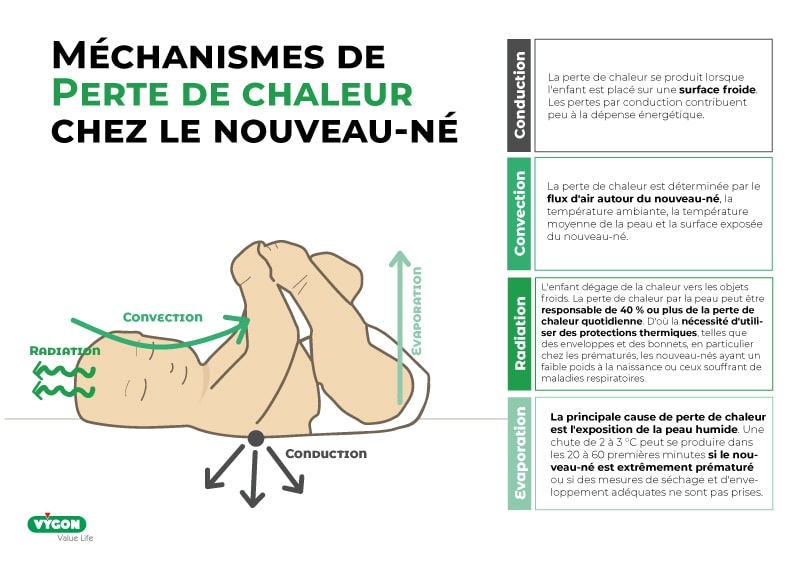
Comme le nouveau-né ne peut pas réduire sa perte de chaleur ou réguler sa température en frissonnant ou en augmentant l’activité de ses muscles volontaires, les principales réponses néonatales au stress froid sont la vasoconstriction périphérique et la thermogenèse chimique. Ce mécanisme entraîne l’oxydation des acides, en particulier du tissu adipeux brun. La libération des réserves cytoplasmiques de triglycérides et d’acides gras augmente le métabolisme conduisant à la consommation de glucose et d’oxygène et à la production de chaleur.
Cette augmentation de la consommation d’oxygène et des dépenses métaboliques contribue à accroître la morbidité et la mortalité, en particulier chez les nourrissons dont le poids à la naissance est extrêmement faible. L’exposition prolongée au froid met le nouveau-né en danger, car elle a été associée au développement de l’hypoxie, de l’hypoglycémie, de l’acidose métabolique ou de l’entérocolite nécrosante (1,7).
Pourquoi le risque d’hypothermie est-il plus élevé chez un nouveau-né prématuré que chez un nouveau-né à terme ?

Les complications susmentionnées s’ajoutent à de nombreuses autres telles que l’hypotension, la septicémie tardive, l’hémorragie intraventriculaire et même la mort, dont la probabilité est multipliée par trois au cours des deux premiers mois de la vie en cas d’hypothermie (2,5).
Ces problèmes sont aggravés chez les nouveau-nés de très faible poids ou prématurés, car l’âge gestationnel, l’hypertension maternelle, les anomalies congénitales impliquant une ouverture cutanée, les lésions du système nerveux central ou la sédation sont des facteurs de risque qui contribuent à l’apparition de l’hypothermie (8,9).
Le nouveau-né né avant 28 semaines de gestation représente un défi majeur dans la prévention de la perte de chaleur et est particulièrement difficile à prévenir chez les enfants nés à moins de 25 semaines de gestation (1). Les prématurés et les nourrissons de faible poids à la naissance présentent également un certain nombre de caractéristiques qui rendent nécessaire un soutien supplémentaire à la thermorégulation (2,4) :
- Production de chaleur insuffisante : La capacité d’augmenter le taux métabolique en réponse à un stress froid commence vers 28-30 semaines de gestation. Les prématurés plus âgés peuvent augmenter leur production de chaleur, mais leur réaction est faible en raison d’un manque de graisse brune, de leur incapacité à déclencher des mécanismes tels que les frissons, d’un système cardiovasculaire et pulmonaire qui n’est pas encore développé et de l’immaturité de leur peau qui accroît l’évaporation
- Isolation limitée : Faible développement musculaire et maigre couche de graisse
- Réponse vasomotrice insuffisante, due à une réponse musculaire involontaire incomplète (frissons)
- Réponse sudomotrice insuffisante : Il y a production de sueur dès 29 semaines de grossesse, mais la réponse est plus lente et moins efficace que chez les enfants nés à terme
- Diminution du tonus moteur et de l’activité pour adopter une position avec flexion des membres et réduire la surface corporelle pour éviter la perte de chaleur
La quantité de chaleur qui peut être perdue par le mécanisme d’évaporation est particulièrement importante. Cela se produit sous la forme de pertes d’eau insensibles et est connu sous le nom de perte d’eau transépidermique (TransEpidermal Water Loss, TEWL). La TEWL a été considérée comme le principal facteur contribuant à la perte de poids et à l’hypothermie chez le prématuré. La relation inverse entre l’augmentation de la TEWL et l’âge gestationnel inférieur a été démontrée depuis 1979 avec des mesures de la TEWL chez les nouveau-nés prématurés et à terme. Une perte de poids maximale de 10 à 15 % a été signalée chez les prématurés au cours des premiers jours de vie en relation avec la TEWL.
La prévention de l’hypothermie après la naissance
Dans le but de minimiser le risque d’hypothermie et d’éviter le développement de complications qui peuvent entraver la croissance des nouveau-nés, en particulier ceux dont l’âge gestationnel et le poids sont inférieurs, plusieurs études cliniques ont été menées afin de déterminer quelles stratégies thérapeutiques peuvent réduire la perte de chaleur et l’hypothermie dans la salle d’accouchement et les salles d’opération (4).
Certaines stratégies traditionnellement utilisées, telles que le contact peau à peau, l’utilisation de chaleur rayonnante, un séchage minutieux et rapide, et le maintien d’une température ambiante entre 24°C et 28°C, sont valides et permettent de réguler la température des nouveau-nés (1,4,6). Cependant, les caractéristiques particulières des nourrissons prématurés ont nécessité des mesures supplémentaires pour leur fournir une protection supplémentaire (6).
Des études récentes ont démontré les avantages de l’utilisation de sacs en polyéthylène et de capuches en polyéthylène recouvrant le corps du patient chez les nouveau-nés prématurés. La couverture en plastique transparent et flexible donne de meilleurs résultats que le séchage traditionnel pour réduire la baisse de la température corporelle, au moins de 1° C, chez les nourrissons de faible poids de naissance (1,4,5).
En fait, il y a plus de 40 ans, Besch et al. ont montré la supériorité de l’utilisation combinée de sacs en plastique et d’espaces chauffés par rayonnement pour la prévention de l’hypothermie en raison de la réduction de la perte de chaleur par le processus d’évaporation (4,6). Il convient de noter que l’utilisation de couvertures en plastique est compatible avec les besoins de réanimation des prématurés. Plusieurs institutions, dont l’OMS, soulignent l’importance de maintenir le nouveau-né au chaud lors de la réanimation, car un nouveau-né asphyxié ne peut pas produire de chaleur de manière efficace et risque davantage de se refroidir. Il est donc conseillé d’allonger le nouveau-né sur une surface chaude et de l’envelopper dans un sac en plastique où seul le visage est exposé (3,4,6).

Cette pratique facile à mettre en œuvre et peu coûteuse peut constituer un outil précieux pour les soins apportés à tous les nouveau-nés, en particulier dans les pays disposant de peu de ressources. Pour améliorer son efficacité, elle doit être accompagnée d’un ensemble de stratégies telles que le contact peau à peau, l’initiation précoce à l’allaitement et la surveillance fréquente de la température du bébé (3,5).
Bibliographie
- Gleason, C. et Juul, S. (2020). Maladies du nouveau-né. 10e éd. Barcelone : ELSEVIER, pp. 361-367. Tiré de https://books.google.es/books?id=Ew-DDwAAQBAJ&pg=PA365&lpg=PA365&dq=por+chaque+ca%C3%ADda+en+1%C2%B0C+de+température,+augmente+le+risque+de+mortalité+de+28%25.&source=bl&ots=vTPTBRGEu3&sig=ACfU3U0bsOP0sZQTcHF3YajhoZ_24TWUfw&hl=fr&sa=X&ved=2ahUKEwijxc21p6HpAhWlA2MBHbA1AwgQ6AEwAHoECAsQAQ#v=onepage&q&f=true
- Une protection thermique sûre et efficace pour les soins aux nouveau-nés hospitalisés. Document technique Do No Harm, pp. 1-3. Extrait de https://www.everypreemie.org/wp-content/uploads/sites/10/2019/09/ThermalProtection_spanish_10.22.18Revised.pdf
- Organisation mondiale de la santé. (1997). Santé maternelle et néonatale/maternité sans risque. Protection thermique du nouveau-né : guide pratique. Genève : Organisation mondiale de la santé. Extrait de https://apps.who.int/iris/handle/10665/63987
- Zamorano-Jiménez, C. A., Cordero-González, G., Flores-Ortega, J., Baptista-González, H. A., & Fernández-Carrocera, L. A. (2012). Gestion thermique chez le nouveau-né prématuré. Périnatologie et reproduction humaine, 26(1), 43-50. Consulté le 11 mai 2020, à l’adresse suivante : http://www.scielo.org.mx/scielo.php?script=sci_arttext&pid=S0187-53372012000100007&lng=es&tlng=es
- Julca, H., Perez Franco, B. et Jesus, S. (2016). Efficacité de l’utilisation de la pochette de polyligne pour la prévention de l’hypotermie chez les nouveau-nés prématurés et de faible poids à l’accouchement. Lima, pp. 11-17. Extrait de http://repositorio.uwiener.edu.pe/bitstream/handle/123456789/472/T061_10032432_S.pdf?sequence=1&isAllowed=y
- Rodrigo, F., Rivero Rodríguez, S. et Quesada, C. (2014). Facteurs de risque d’hypotermie à l’embauche chez les enfants de poids très faible et de morbidité associée. Las Palmas de Gran Canaria : Vol. 80 n° 3, pp. 144-150. Extrait de https://www.analesdepediatria.org/es-factores-riesgo-hipotermia-al-ingreso-articulo-S1695403313003482
- Quiroga, A., Chattas, G., Gil, A., Ramírez, M., Montes, M., Iglesias, A., Plasencia, J., López, I. et Carrera, B. (2010). Guide de pratique clinique sur la thermorégulation chez le nouveau-né. pp. 1-6. Extrait de http://www.sld.cu/galerias/pdf/sitios/williamsoler/consenso_termoreg.pdf
- Réanimation Du Nouveau-Né En Salle De Naissance. p. 13. Disponible à l’adresse suivante : http://campus.cerimes.fr/maieutique/UE-puericulture/reanimation_nne/site/html/cours.pdf
- Stavis, R. (2017). Nouveau-né petit pour l’âge gestationnel. Manuels Merck. Disponible à l’adresse suivante : https://www.merckmanuals.com/es-pr/professional/pediatría/problemas-perinatales/recién-nacido-pequeño-para-la-edad-gestacional-peg