La adrenalina es uno de los agentes más utilizados en gran variedad de servicios hospitalarios, ya que, además de su función como fármaco, también se puede administra como hormona. Para los casos de emergencia médica, en los que se precisa una respuesta inmediata de órganos vitales como el corazón, la adrenalina es una de las primeras opciones, principalmente en casos de anafilaxia, crisis de asma graves o paradas cardiorrespiratorias.
La adrenalina, denominada, también, epinefrina en su forma sintética, es una hormona neurotransmisora que pertenece al grupo de las catecolaminas, junto con la dopamina y la noradrenalina.
Esta catecolamina es segregada por las glándulas suprarrenales ante situaciones de peligro o estrés, para preparar al organismo ante una lucha o huida. Es por ello, que en ocasiones se le denomina “la hormona de la acción”. [1]
Indicaciones
La adrenalina aumenta, a través de su acción en hígado y músculos, la concentración de glucosa en la sangre. Esto se debe a que moviliza las reservas de glucógeno hepático y musculares.
Debido a su acción, la adrenalina está aprobada por la FDA para diferentes escenarios, entre los que se incluye [2]:
- Tratamiento de emergencia de reacciones de hipersensibilidad tipo 1 que incluyen anafilaxia.
- Inducción y mantenimiento de midriasis durante cirugías intraoculares.
- Hipotensión debido a shock séptico.
No obstante, también existen usos off label entre los que se incluye: fibrilación ventricular, taquicardia ventricular sin pulso, asistolia, actividad eléctrica sin pulso (PEA), crup y exacerbaciones graves del asma que no responden al tratamiento estándar. [2]
Además, también tiene su aplicación en el quirófano, donde se utiliza como coadyuvante de los anestésicos locales en bloqueos locales y en menor medida en bloqueos locorregionales y epidurales. [2]
Mecanismo de acción
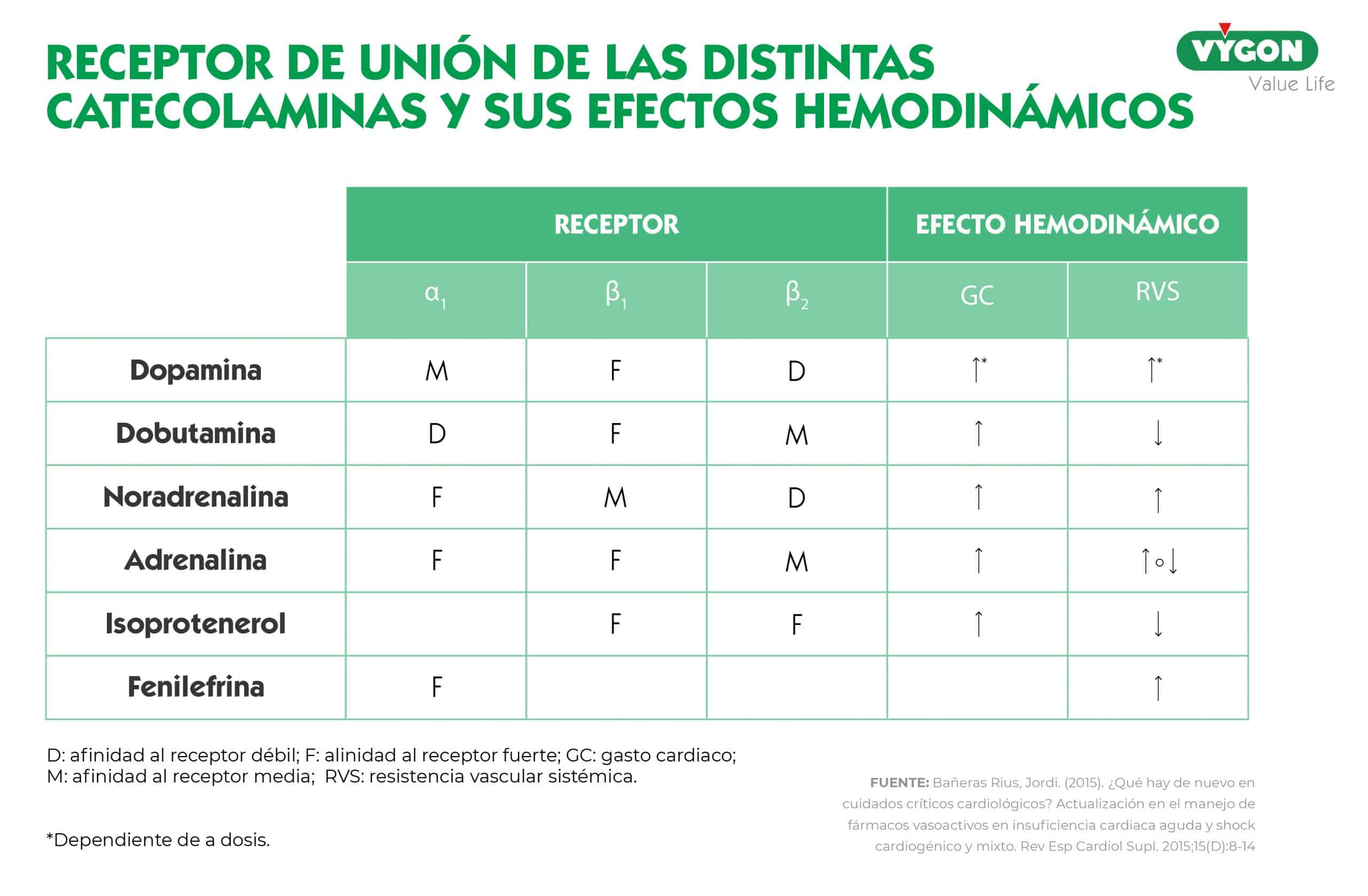
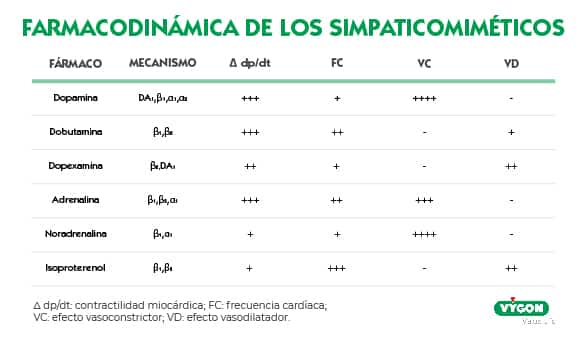
La adrenalina es una catecolamina simpaticomimética cuyos efectos farmacológicos se producen en los receptores alfa y beta adrenérgicos mediante un sistema de segundo mensajero ligado a la proteína G.
- Receptores α1: aumentan las resistencias periféricas a través de la vasoconstricción, induciendo un aumento de la contracción del músculo liso vascular, la contracción del músculo dilatador pupilar y la contracción del músculo del esfínter intestinal. [2]
- Receptores β1: aumento del gasto cardíaco y la frecuencia cardíaca, contractilidad del miocardio y liberación de renina. [2]
- Receptores β2: broncodilatación, que puede ser útil como tratamiento complementario de las exacerbaciones del asma, así como de vasodilatación, tocólisis y aumento de la producción de humor acuoso. [2]
Como hemos comentado, la adrenalina puede reducir la circulación periférica, con ello se consigue aumentar las presiones de perfusión coronarias y cerebrales y, por lo tanto, aumentar el intercambio de oxígeno en la célula. De esta forma, la adrenalina, aumenta la presión de la circulación aórtica, cerebral y carotídea, disminuyendo el flujo sanguíneo de la carótida y los niveles de CO2 o ETCO2 de la fase final.
Conociendo como actúa la adrenalina sobre los receptores α y β podemos resumir su acción en el organismo:
- Aumenta la tensión arterial: esto se produce en las arteriolas, en las que tiene lugar una vasoconstricción que provoca un aumento de la presión.
- Incremento del ritmo cardíaco.
- Aumenta la frecuencia respiratoria.
- Incrementa el oxígeno y glucosa en los músculos y en el cerebro, provocando un incremento temporal de las capacidades físicas y mentales del individuo.
- Dilata la pupila para tener una mejor visión.
Efectos adversos
A continuación, se muestran las complicaciones más importantes relacionadas con la infusión de adrenalina según el sistema que se ve afectado:
- Nervioso central (SNC): ansiedad, mareos, nerviosismo, agitación, dolor de cabeza, exacerbación de la enfermedad de Parkinson [2]
- Cardiovascular: arritmias, dolor torácico, hipertensión, palpitaciones, taquicardia, accidentes cerebrovasculares, ectopia ventricular, vasoespasmo, isquemia tisular. [2]
- Dermatológico: gangrena en el lugar de la inyección (especialmente en las nalgas), necrosis cutánea con extravasación. [2]
- Endocrino: hiperglucemia, hipopotasemia, acidosis láctica. [2]
- Gastrointestinal: náuseas, vómitos, aumento de AST y ALT. [2]
- Neuromuscular: temblores, debilidad. [2]
- Renal: disminución de la perfusión renal. [2]
- Respiratorio: disnea, edema pulmonar. [2]
Los efectos secundarios más comunes incluyen taquicardia, hipertensión, dolor de cabeza, ansiedad, aprensión, palpitaciones, diaforesis, náuseas, vómitos, debilidad y temblores. [2]
A pesar de que no existen contraindicaciones absolutas con respecto al uso de adrenalina, si es necesario analizar algunos casos concretos como hipersensibilidad a los fármacos simpaticomiméticos, glaucoma de ángulo cerrado o anestesia con halotano. [2]
Debido a su efecto, también habrá que tener en cuenta situaciones de taquicardia ventricular polimórfica catecolaminérgica. [2]
Práctica clínica
La administración de adrenalina dependerá del diagnóstico. Por ejemplo, para el tratamiento de la anafilaxia, la adrenalina se inyecta preferiblemente por vía intramuscular en la cara anterolateral del muslo debido a la rápida absorción o también por vía subcutánea. Para el soporte vital cardiovascular avanzado (ACLS), se suele administrar por vía intravenosa o intraósea. Otra vía de administración es a través de un tubo endotraqueal que se utiliza a menudo en la reanimación neonatal. [2]
A rasgos generales, en la infusión intravenosa de la adrenalina, podemos diferenciar entre los efectos que suele producir en el organismo a dosis altas y bajas.
Dosis bajas (0,01-0,1mcg/kg/min por vía intravenosa)
En estos rangos se ve afectado el receptor β2 provocando vasodilatación de las arteriolas del área muscular, de las coronarias y de otros territorios. Como consecuencia, aumenta el flujo sanguíneo y se reduce la presión diastólica que, por mecanismo reflejo, origina taquicardia.
Dosis altas (superiores a 0 ,1 mcg/kg/min por vía intravenosa)
A dosis altas se activan los receptores α1 y α2, las arteriolas de la piel, las mucosas y el área esplácnica, incluida la circulación renal. Lo cual se traduce en un aumento de la presión arterial, principalmente la diastólica.
También provoca constricción en los vasos venosos, la cual facilita el retomo venoso y la repleción ventricular durante la diástole.
Además, podemos encontrar aumento de la resistencia periférica total con elevación de la presión arterial sistólica en mayor grado que la diastólica, un aumento de la presión diferencial y taquicardia.
Claves para un mayor control en la infusión de adrenalina
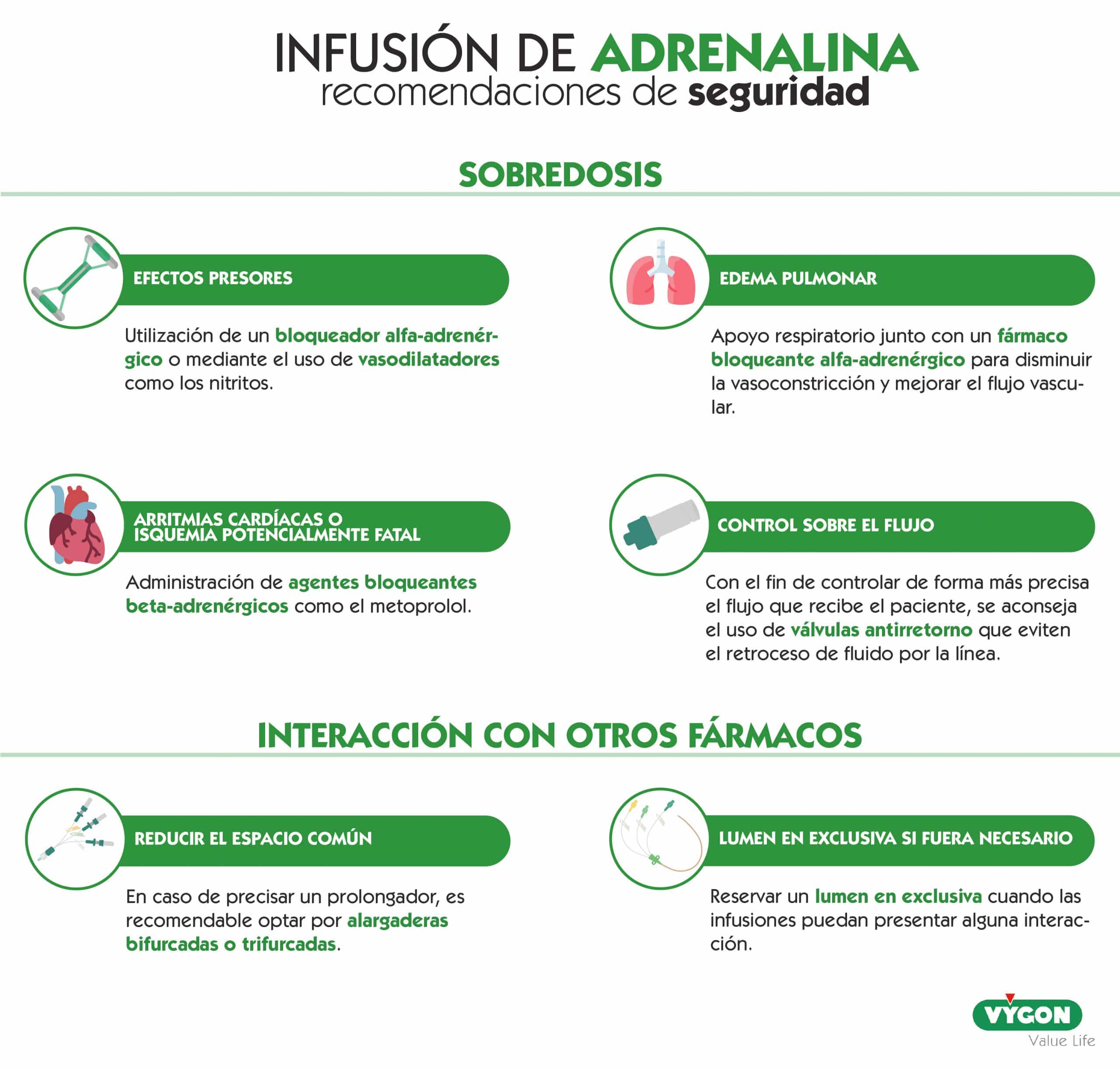
Sobredosis
A la hora de infundir cualquier fármaco, hay que ser muy exacto en la dosis administrada. En el caso de la adrenalina, un exceso de infusión conduce a niveles supraterapéuticos que pueden causar efectos adversos en los que puede estar justificado un tratamiento de apoyo. [2]
Efectos adversos debidos a una sobredosis
- Presiones arteriales elevadas que conducen a accidentes cerebrovasculares. [2]
- Edema pulmonar debido al mecanismo subyacente de la vasoconstricción periférica junto con la estimulación del miocardio. [2]
- Arritmias cardíacas o isquemia potencialmente fatales debido a los fuertes efectos adrenérgicos beta-1 sobre el tejido cardíaco. [2]
¿Cómo evitar estos efectos adversos?
- Efectos presores: se pueden minimizar mediante el uso de un bloqueador alfa-adrenérgico o mediante el uso de vasodilatadores como los nitritos. [2]
- Edema pulmonar: apoyo respiratorio junto con un fármaco bloqueante alfa-adrenérgico para disminuir la vasoconstricción y mejorar el flujo vascular.[2]
- Arritmias cardíacas o isquemia potencialmente fatales: administración de agentes bloqueantes beta-adrenérgicos como el metoprolol. [2]
¿Cómo evitar la sobredosis?
Para un mayor control sobre el flujo que recibe el paciente y el tiempo que tarda el fármaco en llegar al torrente sanguíneo y, de esta forma evitar una sobredosis, se recomienda utilizar válvulas antirretorno, las cuales pueden equiparse en dispositivos de prolongación, reduciendo a su vez la incidencia de flebitis mecánica.
Interacción con otros fármacos
El tratamiento de pacientes que precisan de infusión de adrenalina habitualmente se complementa con otra serie de fármacos o soluciones, por lo que es importante conocer las incompatibilidades que presenta tanto esta catecolamina como el resto de las infusiones.
La adrenalina tiene interacciones farmacológicas, con soluciones como:
- Antidepresivos tricíclicos. [3]
- Inhibidores de la monoaminooxidasa. [3]
- Antagonistas de los receptores adrenérgicos β no selectivos. [3]
- Anestésicos generales. [3]
- Antipsicóticos como la clorpromazina. [3]
De estos fármacos, algunos antipsicóticos se enumeran como contraindicados en el prospecto de la adrenalina, y en países como Japón se prohíbe el uso de la adrenalina en pacientes que toman fenotiazina (p. Ej., Clorpromazina) o antipsicóticos de butirofenona porque pueden inducir hipotensión grave. [3]
¿Cómo evitar la interacción con otros fármacos?
Lo primero será evitar la infusión de soluciones incompatibles entre sí, para ello se recomienda repasar el prospecto del fármaco antes de proceder a su administración.
No obstante, existen dispositivos que pueden aportarnos una mayor seguridad en nuestra infusión:
- Reservar un lumen en exclusiva cuando las infusiones puedan presentar alguna interacción.
- En caso de precisar dispositivos que permitan la infusión de diferentes soluciones al mismo tiempo, optar por prolongadores bifurcados o trifurcados, ya que las rampas o llaves de tres pasos presentan un alto volumen muerto y espacio común entre líneas, aumentando la probabilidad de contacto entre las diferentes soluciones administradas.
Monitorización
Como hemos visto, la adrenalina aumenta el Índice Cardíaco (IC) y el tono vascular periférico; así como, la oferta y consumo de O2 o el lactato y disminuye el flujo regional esplácnico.
Por ello, la infusión de adrenalina, en algunos casos, puede ocasionar un deterioro de la perfusión sistémica a pesar de una mejora en los objetivos hemodinámicos.
Esta situación queda evidenciada por una alteración en los marcadores de perfusión tisular. En caso de que esto suceda, se deberá disminuir
progresivamente la dosis con ajustes adicionales de NA, siempre sin dejar de monitorizar la respuesta del paciente al tratamiento.
Por todo ello, los parámetros más importantes durante la infusión de adrenalina será la Presión Arterial Media (PAM), el Índice Cardíaco (IC) y el Aporte de Oxígeno (DO₂).
Un conocimiento amplio del fármaco conjuntamente a una monitorización precisa nos permitirá individualizar el tratamiento y, de esta forma, minimizar los efectos adversos y maximizar los beneficios para nuestros pacientes.
Para conocer más sobre monitorización hemodinámica, matricúlate en el curso impartido por el Dr. José Miguel Alonso Iñigo, médico especialista en Anestesiología-Reanimación y Tratamiento del dolor. Para ello, solo tienes que hacer clic aquí o en el siguiente banner.
Te puede interesar:
· Levosimendán, introducción para una práctica segura y beneficiosa en nuestros pacientes
· 4 claves para un mayor control en la infusión de noradrenalina
· 6 claves para la infusión de insulina intravenosa
· 4 claves para la infusión de dobutamina
· Cristaloides y coloides en la reanimación del paciente crítico
· Cristaloides y coloides en la reanimación del paciente quemado
· Catecolaminas disponibles para el paciente crítico
· Sistemas cerrados. La alternativa a las llaves de tres pasos.
Han colaborado
Soy Business Unit Manager de Cuidados Intensivos y Gestión del Dolor y la Vía Aérea.
- EXPERIENCIA
Llevo más de 20 años trabajando en Vygon, en los que he desempeñado diversas funciones, siempre relacionadas con las ventas y el marketing.
- PUEDO AYUDARTE EN…
Siempre me ha apasionado el campo de la anestesia y los cuidados críticos, con lo que si necesitas información sobre nuestros productos para este área, estaré encantado de ayudarte.
Delegado de ventas – Córdoba, Málaga y Melilla en Vygon España
- EXPERIENCIA
Llevo 32 años en la venta hospitalaria donde he desempeñado varios puestos, responsable de zona de Andalucía, Extremadura y Canarias, responsable de formación y selección de personal. Hace 10 años que soy delegado de ventas de Vygon
- PUEDO AYUDARTE EN…
Mi trabajo se basa en asesoramiento de nuestros productos y técnicas de procedimientos, no dudes en contactar conmigo.
Bibliografía
[1] Blog de viajes. ¿Conoces los beneficios de la adrenalina para tu salud? Carrefour viajes.
[2] Dalal R, Grujic D. Epinephrine. [Updated 2021 Feb 14]. In: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing; 2021 Jan-. Available from: https://www.ncbi.nlm.nih.gov/books/NBK482160/
[3] Higuchi, H., Yabuki, A., Ishii-Maruhama, M., Tomoyasu, Y., Maeda, S., & Miyawaki, T. (2014). Hemodynamic changes by drug interaction of adrenaline with chlorpromazine. Anesthesia progress, 61(4), 150–154. https://doi.org/10.2344/0003-3006-61.4.150









La adrenalina va en equipo fotosensible???? En caso de q no exista el equipo cada cuánto tiempo se cambia????