(Artículo extraído a partir de la formación del Dr. Carlos Salazar)
Un sólido conocimiento anatómico se configura como factor imprescindible para dominar los bloqueos de plexos y realizar la técnica de forma segura y eficaz. Únicamente mediante una comprensión clara del cuerpo humano es posible realizar un abordaje correcto. El bloqueo del plexo braquial es uno de los métodos anestésicos más utilizados para la cirugía del miembro torácico.
Con todo, existen diversas complicaciones, generalmente debidas a una falta de habilidad o experiencia del profesional. Estas pueden llegar a ser fatales para el paciente y pueden ser de diferente índole:
- Complicaciones pulmonares, siendo el neumotórax la más temida de ellas.
- Complicaciones cardiovasculares, incluyendo en ellas hematomas que ocasionen toxicidad del sistema nervioso central.
- Complicaciones neurológicas, como la neurotmesis, la cual acarrea una cicatrización fibrosa de la zona dañada que produce lesiones irreversibles.
Por ello, conocer en profundidad el plexo braquial constituye un primer paso indispensables para evitarlas.
Primera aproximación al plexo braquial
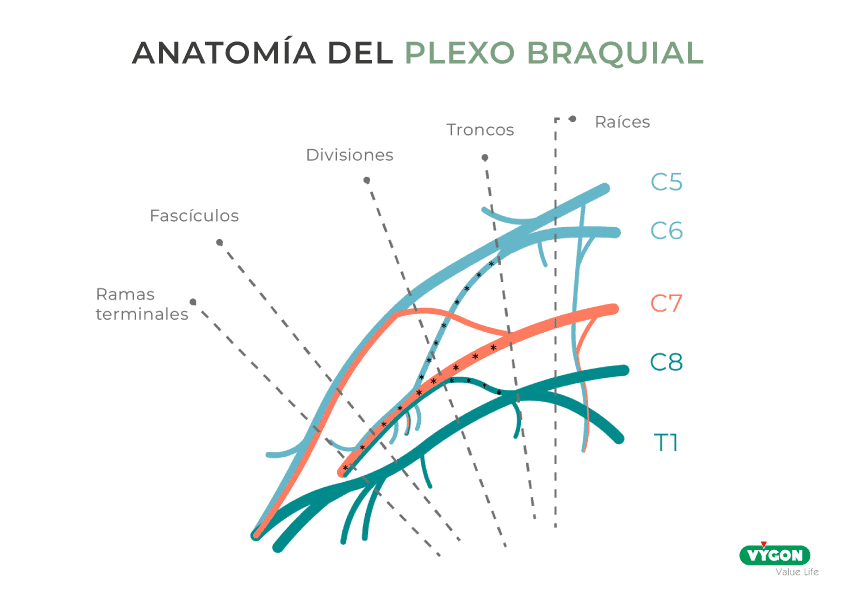
El plexo braquial se constituye por las raíces C5, C6, C7, C8 y T1. Inerva todo aquello que comúnmente denominamos como todo lo «motor, sensitivo y autonómico» del miembro superior. No obstante, ello constituye un esquema anatómico, el cual no se corresponde con nuestra visión en la intervención.
Al emplear el ecógrafo, podemos ver C5, C6 y C7 en el cuello, en la mitad inferior del mismo; mientras que C8 y T1 solo llegarán al plexo en la base del cuello, a la altura de la clavícula. No antes, dado que están saliendo más abajo.
Regional Anesthesia : Techniques and Clinical Applications (3.a ed.). John Adriani
Anatómicamente, la distribución es la siguiente:
- La vértebra C5 se encuentra a la altura del cartílago tiroides
- La vértebra C6 se encuentra a la altura del hueso hioides
- La vértebra C7 está a la altura de inicio de la depresión, por encima del esternón.
Además, debemos recordar lo siguiente:
- La raíz de C5 sale por el borde superior de la vértebra C5
- La raíz de C6 sale por el borde superior de la vértebra C6
- La raíz de C7 sale por el borde superior de la vértebra C7
- La raíz de C8, a diferencia de las anteriores, sale por el borde inferior de la vértebra C7. Esto explica porqué C8 y T1 se localizan en la base del cuello.
La primera imagen topográfica que debemos tener del plexo braquial, es pensar en lo que veremos al emplear el ecógrafo. Recordamos una vez más: C5, C6 y C7 se encuentran en la mitad inferior del cuello, y C8 y T1 en horizontal, llegando el plexo en ese momento.
¿Cómo se constituyen las estructuras?
Las divisiones posteriores forman el fascículo posterior, es decir, «todo lo extensor». Más precisamente, podemos explicar la constitución de las estructuras de la siguiente forma:
- Las divisiones anteriores del tronco superior y medio forman el fascículo lateral
- La división anterior del tronco inferior forma el fascículo medial
- Esos dos fascículos, el lateral y el medial, inervarán todo lo que es flexor de la
extremidad. - Esos fascículos, que tendrán un recorrido debajo del pectoral mayor, luego pectoral
menor, formando, a su vez, los nervios definitivos del plexos en el borde lateral del
pectoral menor, en la tercera, cuarta y quinta costilla.
- Esos dos fascículos, el lateral y el medial, inervarán todo lo que es flexor de la
Por consiguiente a lo mencionado, el recorrido infraclavicular del plexo consta de 2 componentes. Asimismo, es menester saber que, en el borde lateral del pectoral menor ya no está el plexo, sino las divisiones que originan los nervios definitivos que van a la extremidad (axilar y radial del fascículo posterior). Además, del fascículo lateral y medial saldrán el mediano, musculocutáneo, cubital, cutáneo braquial interno del brazo y antebrazo.
T1: una raíz fundamental
La raíz más interesante de todas las que forman el plexo es T1, dado que se forma saliendo debajo de la vértebra, subiendo por la cúpula pleural y llega a la costilla, introduciéndose por su borde medial/interno para ponerse en su superficie, entrando en contacto con la arteria subclavia y conociéndose con C8, formando el tronco inferior.
Por esta razón, al llevar a cabo un bloqueo interescalénico, C8 y T1 no se duermen, porque están cubiertos y defendidos por la arteria subclavia.
Por este motivo, cuando realizamos un bloqueo supraclavicular debemos realizar dos movimientos de aguja:
- El primer movimiento para el «corner pocket» (sitio donde se encuentran ocultos C8 y T1 por la arteria subclavia)
- El segundo movimiento para coger tronco inferior y tronco medio, localizados en la cara externa de la arteria
En un abordaje supraclavicular, si los dos movimientos no son realizados, la mitad del bloqueo resultará inefectivo.
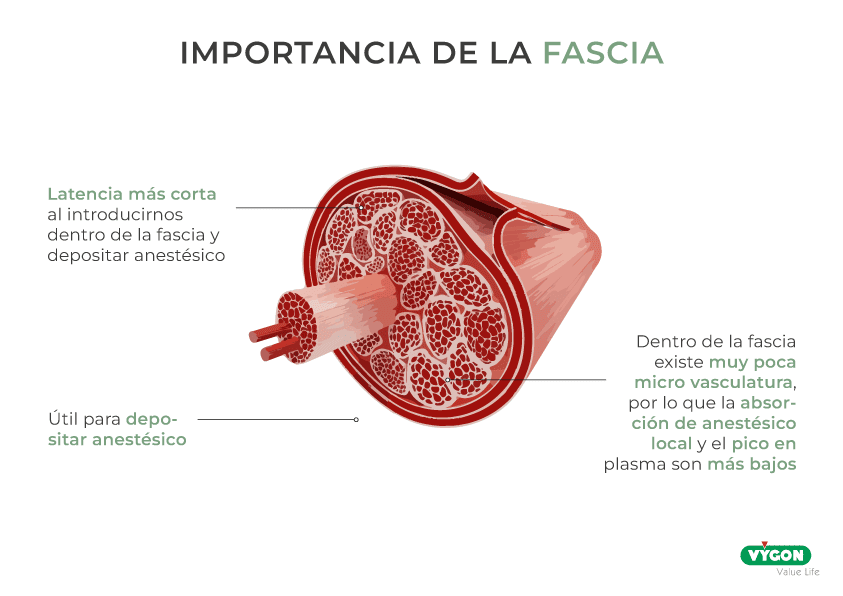
La importancia de la fascia
El plexo contiene un «paquete fascial», derivado de la fascia prevertebral, que deriva de las fascias que envuelven el escaleno anterior y escaleno medio. Estas también se desdoblan, además, para envolver el plexo.
Así, al introducirnos dentro de la fascia y depositar anestésico, tendremos una latencia más corta que si nos colocamos fuera de la misma, dado que el anestésico tendría que atravesar la fascia, además del epineuro de los nervios para dormirlos. Por consiguiente, hay una fascia útil para depositar anestésico.
Asimismo, dentro de la fascia existe muy poca microvasculatura, por lo que la absorción de anestésico local y el pico en plasma son más bajos que en otras localizaciones como la paravertebral, llena de capilares.
¿Quieres aprender más del plexo braquial?
Esta primera revisión del plexo braquial es un punto de partida crucial para dominar la técnica. La ejecución del bloqueo del plexo braquial, aunque frecuentemente realizado, no se encuentra exento de posibles complicaciones clínicas. Un buen conocimiento anatómico y manejo del ecógrafo son cruciales para conseguir el éxito en la intervención.
Si quieres seguir aprendiendo sobre el plexo braquial, uno de los bloqueos clave para cualquier anestesista, no te pierdas esta formación:

También te puede interesar…
- Claves para realizar un buen bloqueo del plexo braquial a nivel axilar
- Claves para realizar un buen bloqueo interescalénico del plexo braquial
- Historia y evolución de los bloqueos de plexos
- 3 avances en el bloqueo de plexos
Bibliografía
- Barton, J., Wilson, S.H. (2015). Regional Anesthesia for Elbow and Hand Surgery. In:
Scuderi, G., Tria, A. (eds) Minimally Invasive Surgery in Orthopedics. Springer, Cham.
htps://doi.org/10.1007/978-3-319-15206-6_8-1 - Drake, R. et al. (2020). Gray’s Atlas of Anatomy (3.a ed.). Churchill Livingstone
- Labat, G. (1967). Labat’s Regional Anesthesia : Techniques and Clinical Applications (3.a
ed.). John Adriani - Serratos-Vázquez, M. C y Ortega-Torres, A. F. (2007). Complicaciones en la anestesia del plexo braquial. Revista Mexicana de Anestesiología 30(1), S301-S305. https://www.medigraphic.com/pdfs/rma/cma-2007/cmas071ba.pdf


0 comentarios