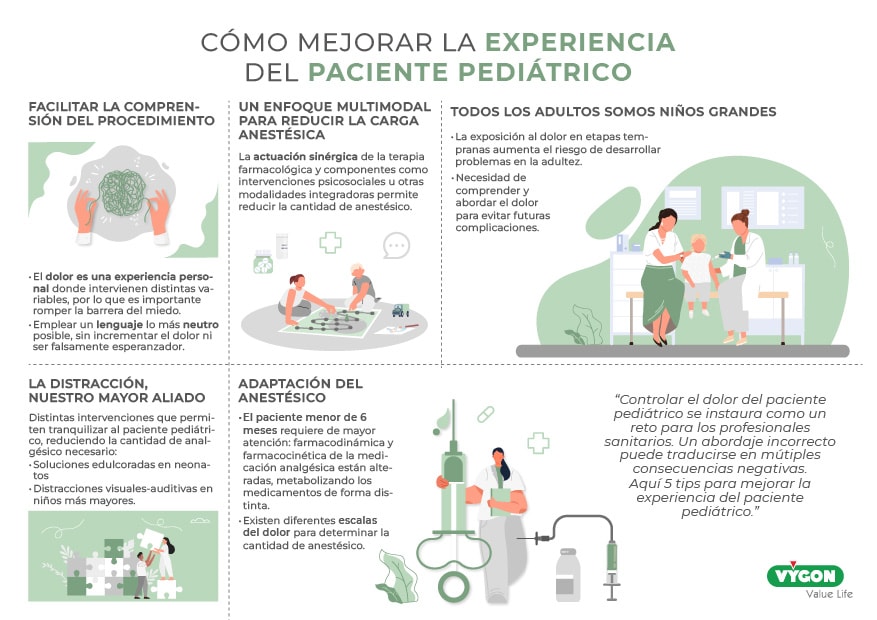
El manejo y comprensión del dolor de los pacientes es un concepto complejo, en el que incluyen una gran diversidad de factores: percepciones individuales, códigos sociológicos, nerviosismo, estrés, vergüenza… En especial, controlar el dolor del paciente pediátrico se instaura como un reto para los profesionales sanitarios. Desde enfermeros y enfermeras, pasando por los anestesistas y llegando a la propia familia. Un abordaje incorrecto debido a una mala comunicación o interpretación, puede traducirse en consecuencias negativas en su experiencia: cantidad excesiva de anestésico, rechazo al entorno sanitario, malestar familiar…
Apoyarnos en un enfoque multimodal, más humanista, se constituye como un punto de referencia fundamental a la hora de tratar a este tipo de paciente. Por ello, recogemos 5 consejos que buscan mejorar la experiencia del paciente pediátrico ante una cirugía.
Tip 1: facilitar la comprensión del procedimiento
En primer lugar, asegurar una comunicación efectiva profesional-paciente implica saber que, este último, tiene diferentes mecanismos y formas de expresar sus sensaciones, miedos y pensamientos.
Por ello, para asegurar que el paciente pediátrico entiende lo que está sucediendo, es clave llevar a cabo un paso previo y hacer una labor de comprensión que nos permita adaptarnos a lo que está sintiendo en ese preciso instante.
Existen diferentes formas de manifestar el dolor
Comprender que no todo el mundo expresa el dolor de la misma manera y que la percepción y entendimiento del mismo es un conocimiento adquirido con los años y experiencias, es el primer punto que debemos abordar. El profesional sanitario debe comenzar por comprender una aproximación distinta al concepto del «dolor», teniendo en cuenta de que se trata de una percepción que se e acentuada o influenciada por el estrés, ansiedad o miedo que el paciente pediátrico pueda sentir.
Así, en una situación compleja del dolor, los tratamientos farmacológicos solos pueden resultar insuficientes. Es aquí donde se encuentra el cambio en la percepción: el tratamiento no se corresponde simplemente a la escala o puntuación del dolor.
“Una cifra de dolor más alta no equivale necesariamente a una mayor administración de morfina”.
Friedrichsdor (2017)
El autor, defensor férreo de una aproximación distinta al dolor, nos recuerda que el dolor del niño depende del cuadro clínico en su conjunto. El grado de dolor que percibimos (por ejemplo, en una escala del 0 al 10) depende en gran medida de lo que nuestro cerebro entienda por peligro, y en ello influye el miedo de lo que no entendemos.
Tal y como recoge el estudio “Pain in Children: Assessment and Nonpharmacological Management”, es importante tener en cuenta que “los niños expresan diversas manifestaciones del dolor, dependiendo de su edad y etapa de desarrollo”. Es decir, los llantos, quejidos o incluso gritos del paciente, deben relativizarse y adaptarse al contexto en el que se encuentra, no siendo un indicador completamente fiable de su dolor.
No obstante, sí influyen en gran medida en cómo los padres o cuidadores perciben la severidad y grado del dolor. Si bien es cierto que, para ellos, la verbalización del dolor les permite entender al niño, la frecuencia o grado con el cual se realiza puede llegar a agobiarlos, confundirlos e incluso dudar de los especialistas.
3 conceptos sobre el dolor
La investigación “The revised International Association for the Study of Pain definition of pain: concepts, challenges, and compromises”, describe 3 conceptos clave para la comprensión de esta idea:
- El dolor es siempre una experiencia personal, influenciada en diferentes grados por factores biológicos, psicológicos y sociales.
- A lo largo de las experiencias vitales, los individuos comprenden el concepto del dolor.
- La descripción verbal es sólo uno de los diversos comportamientos para expresar el dolor, ya que la incapacidad de comunicarlo no niega la posibilidad de que una persona lo experimente.
Por ello, cuando un niño es incapaz de hacerlo, bien por su temprana edad, el grado de sedación en el que se encuentra o cualquier otro motivo que lo imposibilite, la percepción del dolor se complica para los sanitarios, y es necesario buscar una aproximación alternativa.
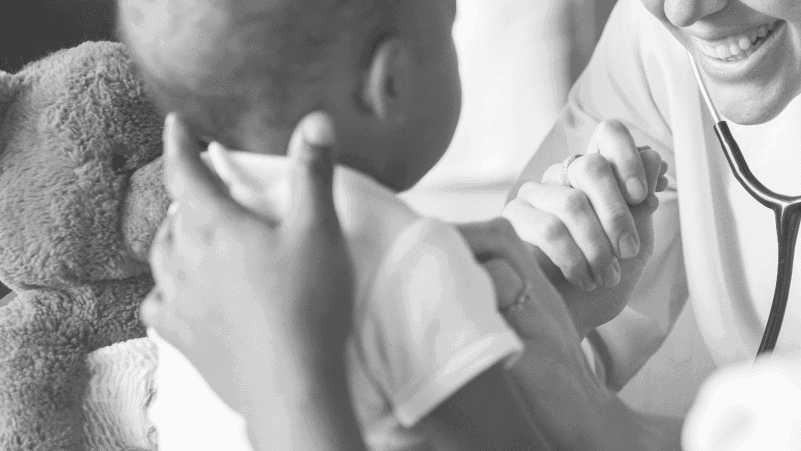
Romper la barrera del miedo
La comunicación es indispensable para que el procedimiento se lleve a cabo de la forma más cómoda posible. Para ello, debemos facilitar al paciente y acompañantes/familia entender a qué se están enfrentando, permitiendo así reducir la ansiedad o miedo que estos puedan sentir.
No todos los niños tendrán el desarrollo o comprensión necesaria para entender el procedimiento al que van a someterse, pero esto no debe ser un impedimento para la comunicación.
“Comunicarnos con nuestro paciente no significa profundizar en lo que va a ver, sino permitirle entender cuáles son los procesos por los que va a pasar, para que no se enfrente a ellos desde el temor y desconocimiento”
Es recomendable, tanto para los profesionales como para los padres, que las palabras empleadas en dicha comunicación sean lo más “neutras” posibles, evitando un lenguaje que pueda incrementar el temor del paciente pediátrico, pero que no sea falsamente tranquilizador.
Tip 2: la distracción, nuestro mayor aliado
En los últimos años, enfoques más integradores han desarrollado vías alternativas para manejar el dolor pediátrico reduciendo el uso de opioides. Por esta razón, el término “opioide-sparing analgesia” (analgesia reducida en opiáceos) ha cobrado fuerza:
“La sinergia en la actuación para el control del dolor de paciente pediátrico mediante la combinación de analgésicos y adyuvantes, intervenciones quirúrgicas, rehabilitación, terapias psicológicas e integradoras resulta más eficaz y con menos efectos secundarios que cualquier otros analgésico o modalidad por separado”
Friedrichsdor, 2017
Es por esto que la distracción del paciente pediátrico se convierte en nuestro mayor aliado: la capacidad de evasión y la fuerza de la imaginación de estos son dos factores que debemos integrar a la hora de tratarlo.
A modo de ejemplo práctico, cuando un niño recibe una vacuna, puede llorar, gritar o incluso desmayarse por el miedo hacia esta. Sin embargo, si este se encuentra distraído hablando con él o la profesional, viendo un póster que se encuentre en la sala o jugando a un videojuego, ese factor de distracción está ayudándolo a reducir la nocicepción. Este mismo efecto justifica la apariencia de que la analgesia funciona mejor durante el día, cuando existen muchos factores de distracción, que por la noche, momento en el que la angustia escala.
Existe una serie de distracciones apropiadas, tales como juguetes, libros o vídeos y juegos en aplicaciones electrónicas. El estudio “Psychological interventions for needle-related procedural pain and distress in children and adolescents”, ha identificado evidencias suficientes que reconocen la efectividad de la terapia cognitivo-conductual, las intervenciones respiratorias, la distracción y la hipnosis para reducir el dolor y/o el miedo de los niños a las agujas.
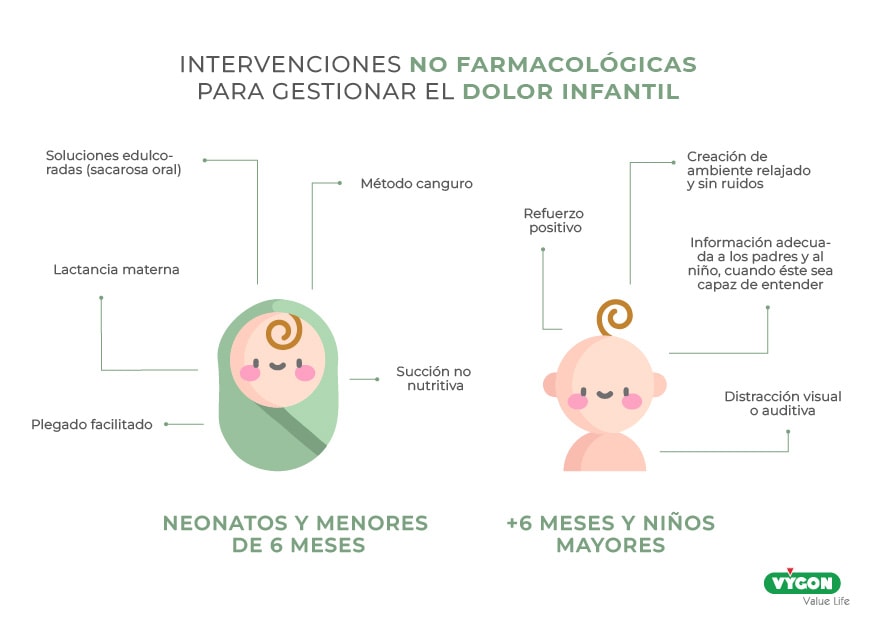
Como resultado, algunas intervenciones no farmacológicas para gestionar el dolor infantil son:
- En neonatos y menores de 6 meses
- Soluciones edulcoradas (sacarosa oral)
- Método canguro
- Succión no nutritiva
- Lactancia materna
- Plegado facilitado
- Musicoterapia
- A partir de 6 meses y niños mayores
- Crear un ambiente relajado, sin ruidos
- Información adecuada a los padres y al niño, cuando éste sea capaz de entender
- Distracción visual o auditiva
- Refuerzo positivo
TIP 3: ADAPTACIÓN DEL ANALGÉSICO
La prevención y tratamiento del dolor del paciente varía según la edad y su desarrollo cognitivo. Por ello, es preciso conocer ciertos aspectos clave a la hora de realizar una sedación en el paciente pediátrico.
Un cuidado especial: el paciente menor de 6 meses
Tal y como se recoge en el estudio “Multimodal pediatric pain management (part 2)”, cuanto menor es el lactante, menor es la dosis inicial de opiáceos para tratar el dolor agudo.
Con todo, el paciente pediátrico más pequeño es aquel que requiere de mayor atención. Por una parte, la farmacodinámica y la farmacocinética de la medicación analgésica están alteradas en los lactantes menores de 3-6 meses, por lo que metabolizan los medicamentos de forma diferente a los niños mayores. Por otra, el rápido desarrollo de la tolerancia en los bebés implica que el ajuste de la dosis debe ser más rápido.
Así pues, existen diferentes escalas de dolor que es importante conocer cuando tratamos al paciente neonatal o pediátrico, para poder así, determinar la cantidad de analgésico o anestésico necesaria:
Evaluación del dolor en el RN: escalas de valoración
La diversidad en el paciente pediátrico
Al pensar en la adaptación del analgésico al paciente, debemos ver cómo éste se adapta al resto de modalidades alternativas. Es decir, el ejercicio o la hipnosis en un niño de 5 años serán distintas a aquel de 16.
Así, debemos atender a todos los recursos disponibles, ver cómo el paciente responde al analgésico y reconocer qué otros recursos o factores pueden modificar la dosis de medicamento empleado. Como resultado, seleccionar las herramientas adecuadas y adaptarlas a cada caso puede suponer la diferencia entre una experiencia positiva o negativa en el paciente pediátrico. Es importante recalcar que la pediatría requiere grandes habilidades de adaptación por parte del profesional y que las escalas o indicadores deben comprenderse como guías y no como normas estrictas. Algunas de ellas son las siguientes:
- Menores de 6 meses: hacen muecas ante el dolor y se alejan del estímulo doloroso, lloran después de cada episodio… Se utilizan instrumentos de valoración que evalúan parámetros fisiólogos que se modifican en respuesta al dolor (frecuencia cardíaca, respiratoria, postura tensión arterial).
- Entre 6 y 18 meses: el niño puede desarrollar miedo ante las experiencias dolorosas y quiere escapar, por ejemplo, al ver una aguja o al personal médico.
- Entre 18 y 24 meses: empieza a verbalizar su dolor.
- 3 años: localiza el dolor e identifica las causas, aunque no puede entender las razones. La explicación del procedimiento mejora su tolerancia. Como instrumento de valoración se utiliza la escala de caras, es preferible que el niño conozca la escala antes del procedimiento, permitiendo que se familiarice con la misma.
- Entre 5 y 7 años: es capaz de localizar el dolor interno y cuantificarlo. Se utiliza a esta edad la escala visual análoga (mayores de 8 años preferentemente).
Debates abiertos sobre las webinars de la SEDAR pediátrica
TIP 4: Un enfoque multimodal para reducir la carga anestésica
El concepto de enfoque multimodal bebe de la unión de diferentes tratamientos y especialidades para conseguir una aproximación conjunta y complementaria para el manejo del dolor, en este caso, el dolor pediátrico.
El paso previo para comprender la «analgesia multimodal» parte del uso de diferentes analgésicos, tales como:
- Analgésicos básicos, tales como el paracetamol o el ibuprofeno
- Opioides: tales como la morfina, fentanilo o metadona
- Analgésicos adyuvantes: tales como los gabapentioides, bloqueos de nervios o anestesia neuroaxial
No obstante, va un paso más allá, apoyándose en distintas áreas de conocimiento.
Es decir, para un abordaje exitoso del paciente pediátrico no solo es importante una correcta atención sanitaria, sino el reconocimiento del nivel cognitivo del propio paciente y, por consiguiente, la elaboración y aplicación de un enfoque conjunto a través de distintas áreas.
Conceptos como el “biofeedback” (Friedrichsdor, 2017), el empleo de la música, la hipnosis o las técnicas de relajación mente-cuerpo son cruciales a la hora de entender la aproximación a nuestro paciente como una sinergia de elementos que deben coordinarse para una intervención exitosa.
Es la calidad no profesional, sino humana, la cual juega un rol tan importante en la experiencia de los pacientes. Sin embargo… ¿a qué nos referimos cuando hablamos analgesia multimodal?
Anestesia pediátrica y la Analgesia multimodal, ¿qué es?
Un aspecto fundamental a la hora de realizar una aproximación multimodal es la “analgesia multimodal”, definida por Friedrichsdorf, S. J. y Goubert, L. (2019), como un abordaje recomendado para el tratamiento del dolor agudo en el paciente pediátrico.
Hacen referencia a que la terapia farmacológica por sí misma, puede no ser suficiente en todos los casos. Para ello, la adicción de componentes como las intervenciones psicosociales u otras modalidades integradoras “no farmacológicas”, pueden actuar de forma sinérgica para conseguir un control de dolor más eficaz y con menores efectos secundarios.
Existen diversidad de ejemplos según la edad del paciente pediátrico, tales como:
- Neonatos: succión no nutritiva con sacarosa al 24% y el contacto con la piel
- Niños con menor desarrollo cognitivo: distracciones sencillas, (como juguetes, libros, pelotas de estrés, juegos electrónicos…) ejercicios de respiración profunda, autohipnosis o masajes.
- Niños con mayor desarrollo cognitivo: técnicas activas mente-cuerpo, tales como las imágenes guiadas o las mencionadas hipnosis y biofeedback.
Además, existen evidencias científicas que demuestran que este enfoque complementario permite reducir la sensación del dolor mediante la participación simultánea de varios mecanismos dentro del propio neuraxis analgésico.
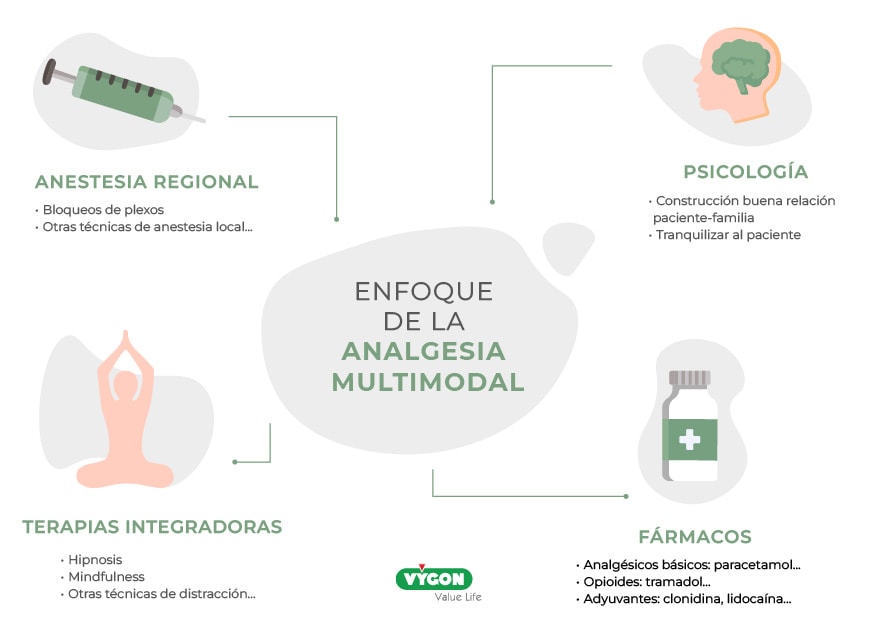
Cuatro pilares básicos para emplear la analgesia multimodal en el paciente pediátrico son:
- Fármacos: Analgésicos básicos (ej. Paracetamol) + Opioides (tramadol) + Adyuvantes (clonidina, lidocaína)
- Psicología (construir una buena relación con el paciente y familia, tranquilizarlo)
- Terapias integradas/integradoras (hipnosis, mindfulness, distracción…)
- Anestesia regional (ej. Bloqueo de plexos o nervios)
Tip 5: todos los adultos somos niños grandes
Aunque el enfoque de este artículo se oriente al paciente pediátrico, es necesario recordar que todos hemos sido niños alguna vez. Y es que, incluso las experiencias más banales en apariencia pueden resultar traumáticas para el paciente pediátrico y, sus efectos, continuar a lo largo de toda la vida adulta.
Investigaciones realizadas han demostrado que la exposición al dolor en etapas tempranas aumenta el riesgo de desarrollar problemas en la adultez, tales como dolor crónico, ansiedad o desórdenes depresivos. Ello implica que, un manejo adecuado del dolor infantil es imperativo para evitar que esto ocurra.
El artículo “Exposure to early life pain: long term consequences and contributing mechanisms” recoge tanto impactos inmediatos (aumento de endorfinas y encefalinas) como aquellos a largo plazo (mayor percepción de la sensibilidad, estrés y modificación en el razonamiento perceptivo, entre otros).
“Los estudios demuestran que la exposición al dolor no aliviado en las primeras etapas de la vida tiene consecuencias inmediatas y duraderas. También se han descrito cambios en el desarrollo cerebral y la cognición, así como en la función inmunitaria.”
Los autores ponen de manifiesto la necesidad de aprender a comprender y tratar el dolor desde los pacientes más jóvenes, con regímenes analgésicos y anestésicos específicos y apropiados, para así reducir el riesgo de desarrollar trastornos futuros. Si bien es cierto que, actualmente los mecanismos por los que se producen los trastornos mencionados no tienen un origen plenamente definido, las pruebas acumuladas en diversos estudios apuntan a que los cambios en los opioides endógenos, las hormonas, los péptidos asociados al estrés y sus receptores sí contribuyen a los cambios mencionados.
el paciente pediátrico: Un reto más
Cuando el profesional sanitario no se toma el tiempo para diseñar estrategias del dolor (tales como las mencionadas u otras aproximaciones alternativas) puede tener consecuencias a corto, medio y largo plazo para el paciente pediátrico. Es necesario salir del concepto de que un niño asustado siempre va a llorar y que «no pasa nada». Los estudios mencionados hacen referencia a los efectos adversos de una mala experiencia del paciente, por lo que debemos acercarnos a un enfoque más humano, que nos permita ponernos en su lugar y facilitar su estancia en el hospital o centro sanitario.
Tal y como se ha bosquejado al comienzo del artículo, el dolor es una percepción compleja en la que numerosos factores entran en juego. De hecho, es solo a través de la formación y aprendizaje constante, que el profesional sanitario puede adaptarse de forma precisa a los riesgos que este entraña. Con todo, una experiencia positiva en el paciente pediátrico no debe ser vista como un obstáculo para un buen tratamiento, sino como un reto más al que hacer frente.
También te puede interesar…
- Acceso vascular en oncología pediátrica: ¿hickman o reservorio?
- Evaluación del dolor en el RN: escalas de valoración
- 3 avances en el bloqueo de plexos
Bibliografía
- Brattberg G. (2004). Do pain problems in young school children persist into early adulthood? A 13-year follow-up. Eur J Pain , 8, 187–199.
- Evans, S., Tsao, J. C., & Zeltzer, L. K. (2008). Paediatric Pain Management: Using Complementary and Alternative Medicine. Reviews in pain, 2(1), 14–20. https://doi.org/10.1177/204946370800200104
- Friedrichsdorf S. J. (2017). Multimodal pediatric pain management (part 2). Pain management, 7(3), 161–166. https://doi.org/10.2217/pmt-2016-0051
- Friedrichsdorf, S. J., & Goubert, L. (2019). Pediatric pain treatment and prevention for hospitalized children. Pain reports, 5(1), e804. https://doi.org/10.1097/PR9.0000000000000804
- Friedrichsdorf SJ, & Kohen DP. (2018). Integration of hypnosis into pediatric palliative care. Ann Palliat Med, 7(1):136-150. doi: 10.21037/apm.2017.05.02.
- Gao, H. et al. (2016). Efficacy and safety of repeated oral sucrose for repeated procedural pain in neonates: a systematic review. Int J Nurs Stud, 62, 118-125.
- Hestbaek L,et al. (2006). The course of low back pain from adolescence to adulthood: eight-year follow-up of 9600 twins. Spine (Phila Pa 1976), 31, 468–472.
- Hunt, K., & Ernst, E. (2011). The evidence-base for complementary medicine in children: a critical overview of systematic reviews. Archives of disease in childhood, 96(8), 769–776. https://doi.org/10.1136/adc.2009.179036
- Hussain Z. (2022). The Holistic Approach to Cancer Pain Management. The Ulster medical journal, 91(1), 45–49.
- Kohen DP, & Olness KN., (2011). Hypnosis and hypnotherapy with children.
- Makhlouf, M. M., et al. (2019). Postoperative pain: factors and tools to improve pain management in children. Pain management, 9(4), 389–397. https://doi.org/10.2217/pmt-2018-0079 https://digitalcommons.chapman.edu/cgi/viewcontent.cgi?article=1215&context=psychology_articles
- Raja, S. N., et al. (2020). The revised International Association for the Study of Pain definition of pain: concepts, challenges, and compromises. Pain, 161(9), 1976–1982. https://doi.org/10.1097/j.pain.0000000000001939
- Shah PS, et al. (2012). Breastfeeding or breast milk for procedural pain in neonates. Cochrane Database Syst Rev, 12:CD004950.
- Srouji e al. (2010). Pain in Children: Assessment and Nonpharmacological Management. Int. J. Pediatr., 1-11.
- Stubberud, A., et al. (2016). Biofeedback as Prophylaxis for Pediatric Migraine: A Meta-analysis. Pediatrics, 138(2), e20160675. https://doi.org/10.1542/peds.2016-0675
- Friedrichsdorf, S. J., & Goubert, L. (2019). Pediatric pain treatment and prevention for hospitalized children. Pain reports, 5(1), e804. https://doi.org/10.1097/PR9.0000000000000804 https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7004501/
- Birnie KA, Noel M, Chambers CT, Uman LS, Parker JA. Psychological interventions for needle-related procedural pain and distress in children and adolescents. Cochrane Database Syst Rev 2018;10:CD005179.
- Taddio, A.,et al. (2009). Inadequate pain management during routine childhood immunizations: the nerve of it. Clinical therapeutics, 31 Suppl 2, S152–S167. https://doi.org/10.1016/j.clinthera.2009.07.022
- Uman, L. S., et al. (2013). Psychological interventions for needle-related procedural pain and distress in children and adolescents. The Cochrane database of systematic reviews, (10), CD005179. https://doi.org/10.1002/14651858.CD005179.pub3
- Victoria, N. C., & Murphy, A. Z. (2016). Exposure to Early Life Pain: Long Term Consequences and Contributing Mechanisms. Current opinion in behavioral sciences, 7, 61–68. https://doi.org/10.1016/j.cobeha.2015.11.015
- Verkamp, E. K., et al. (2013). A survey of conventional and complementary therapies used by youth with juvenile-onset fibromyalgia. Pain management nursing : official journal of the American Society of Pain Management Nurses, 14(4), e244–e250. https://doi.org/10.1016/j.pmn.2012.02.002
- Xiang, A., et al. (2017). The Immediate Analgesic Effect of Acupuncture for Pain: A Systematic Review and Meta-Analysis. Evidence-based complementary and alternative medicine: eCAM, 2017, 3837194. https://doi.org/10.1155/2017/3837194





0 comentarios