La finalidad de este documento es presentar, de forma general, aspectos básicos del Levosimendán que colaboren a que, su uso en el tratamiento de la Insuficiencia Cardíaca sea cada vez más extendido y generalizado, para mayor beneficio de nuestros pacientes y mejor resultado y evolución de sus procesos clínico-asistenciales.
1.- IMPACTO ASISTENCIAL DE LA INSUFICIENCIA CARDÍACA
La insuficiencia cardíaca (IC) es un síndrome clínico complejo causado por alteraciones cardíacas estructurales o funcionales, que conducen a un gasto cardíaco reducido o presiones intracardiacas elevadas en reposo o durante el estrés, llegando a provocar los síntomas típicos como falta de aire o fatiga [1,2].
Uno de los aspectos que siempre suscita más interés en el campo de la insuficiencia cardiaca (IC) es su epidemiología, que varía de forma significativa en función de las áreas geográficas, los registros y los periodos de tiempos considerados. Sin embargo, su conocimiento es fundamental, ya que permite tener una verdadera conciencia de su importancia y pronóstico, y permite conocer el verdadero grado de implementación de la evidencia existente.
Aportar datos exactos acerca de la población con IC es complejo ya que, muchos de los estudios de prevalencia de la IC de los que disponemos, han empleado metodologías distintas que incluyen, entre otros muchos, la recolección de datos de historias clínicas, análisis de datos sobre prescripción de fármacos o registros de mortalidad [3,4].
Según datos recientes, la prevalencia global oscila entre 0,3 % y 2 %, mientras que para los mayores de 65 años oscila entre 3 % y 13 % [5]. En cuanto al valor de la Fracción de Eyección del Ventrículo Izquierdo en pacientes con IC, el registro ESC HF Long-Term de Fröhlich H. publicado en 2019, evidenció que, de los 10.302 pacientes estudiados, aquellos con FEVI reducida (FEVIr) suponían el 64,2%, los de FEVI intermedia (FEVIm) el 18,9% y los de FEVI preservada (FEVIp) el 10,4%, datos similares a los de otros registros [6].
Respecto a la mortalidad asociada a IC, existen diferentes casos (metaanálisis MAGGIC) que muestran hasta un 40,2% de pacientes fallecidos tras 2,5 años de seguimiento [7].
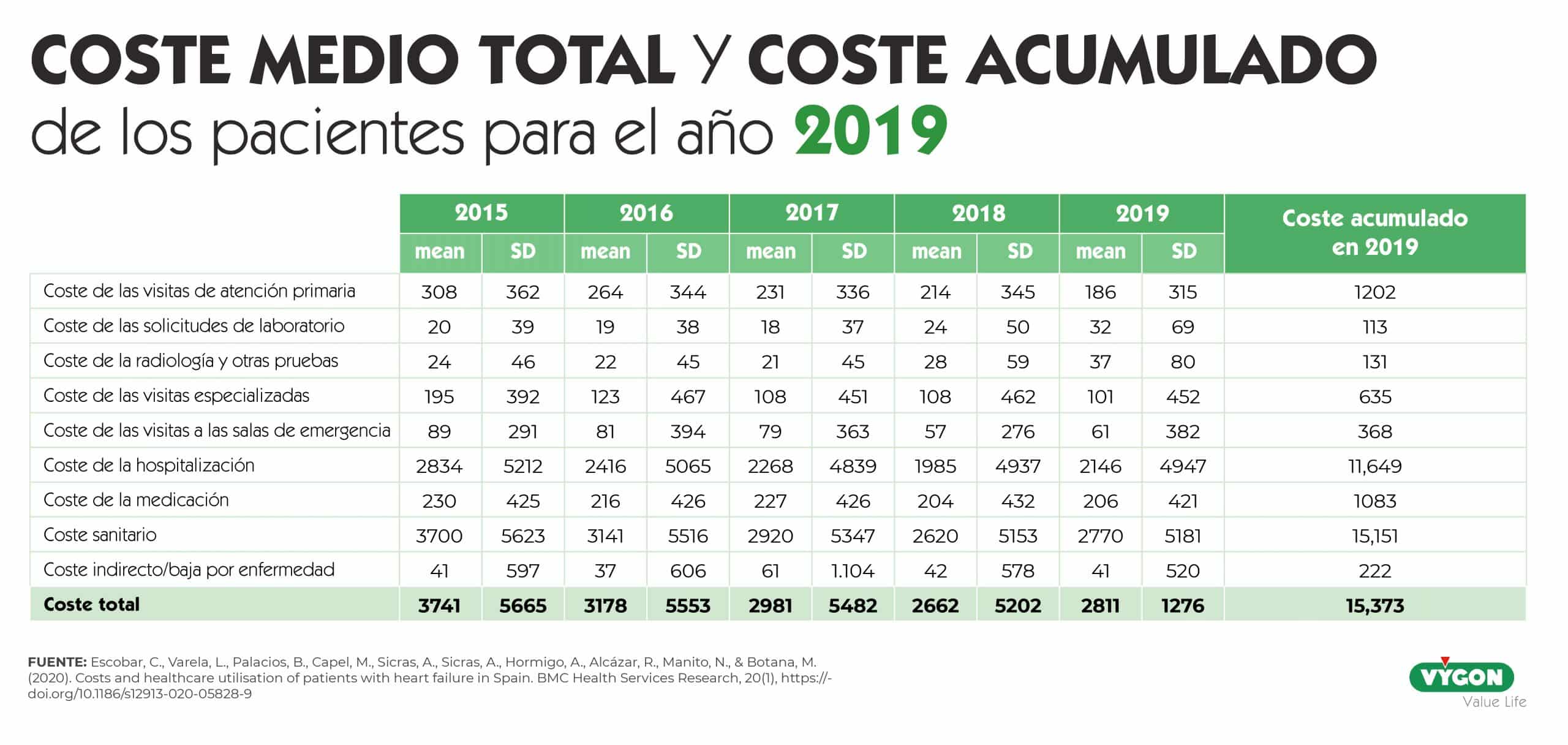
Por otro lado, sabiendo que los recursos sanitarios son limitados y deben ser optimizados, también cobra especial relevancia conocer el impacto económico de la IC en nuestro sistema sanitario [8]. En este sentido, se apunta a que la optimización del tratamiento de los pacientes con IC es necesaria no solo para mejorar la calidad de vida, sino también para reducir la morbilidad y la mortalidad. Este concepto es de suma relevancia, ya que la inframedicación se asocia a un mayor uso de los recursos sanitarios, especialmente de las hospitalizaciones (figura 1).
Dentro de las estrategias terapéuticas en la IC, el Levosimendán es el tratamiento que aúna de forma más evidente en los conceptos de efectividad clínica y optimización de recursos asistenciales. Ya que, la administración de Levosimendán en pacientes con Insuficiencia Cardiaca Avanzada muestra un efecto beneficioso sobre biomarcadores (cambios en la concentración de NT-proBNP) que marcan la evolución de la enfermedad, lo que conlleva una reducción significativa en el riesgo de hospitalizaciones y, al mismo tiempo, un abordaje terapéutico seguro [9].
Los determinantes beneficios del Levosimendán para los pacientes con IC y el entorno asistencial en el que son atendidos, así como la cada vez mayor presencia y uso más extendido de este fármaco en las estrategias terapéuticas de pacientes con IC por su gran seguridad, hace que el conocimiento en profundidad de este fármaco, no sólo sea de interés, sino que constituya necesidad para médicos y enfermería [10].
2.- CONCEPTO Y FORMULACIÓN
Levosimendán es un fármaco inodilatador perteneciente al grupo de los sensibilizadores de calcio que, optimizando la contractilidad cardiaca [11], produce una mejora hemodinámica sistémica [12, 13].
Molécula: (-)-( R)-[[4(1 4 5 6-tetrahidro-4-metil-6-oxo-3- piridazinil)-fenil] hidrazono]-propanodinitrilo (figura 2).
Fórmula empírica: C14H12N6O.
3.- FARMACOCINÉTICA
- Distribución: Volumen de distribución 0,2 l/kg.
Viaja unido a proteínas, especialmente albúmina. - Metabolización: Conjugación hepática completa que da lugar a los metabolitos activos OR-1855 y OR-1896.
- Depuración: 0.3 ml/min/kg.
- Vida media del fármaco 1 hora.
- Excreción: 54% orina y 44% heces.
- Vida media metabolitos activos: 75-80 horas.
- Concentración máxima metabolitos: 2 días después de terminar la infusión.
- Duración del efecto metabolitos activos: Se prolonga más allá de los 7 a 9 días tras finalizar la infusión con levosimendán a dosis recomendadas.
4.- FARMACODINÁMIA
Triple mecanismo de acción.
- Apertura canales K+- ATP musculatura lisa vascular [15].
- Apertura canales K+- ATP mitocondriales de los miocitos cardiacos [16].
- Cambio conformacional Troponina C [17].
Triple efecto farmacológico.
- Vasodilatación coronaria y aumento del flujo coronario durante la diástole, asociada a una optimización de la contractilidad miocárdica. Esta doble función inotrópica y vasodilatadora, le confiere la propiedad inodilatadora. Así mismo, cabe destacar que, dicha vasodilatación hace que disminuyan las presiones sistémicas y pulmonares, mejorando la poscarga [15].
- Se produce una optimización del consumo y producción de energía a nivel mitocondrial en los miocitos cardiacos, debido a un incremento de la actividad ATP-asa miosina. Protección miocárdica contra lesiones de isquémica-reperfusión. Evita o limita la apoptosis miocítica mediante la activación de los canales de mito-K⁺ATP [16].
- Hace más sensible la Troponina C a los cambios en la concentración intracelular de Ca2+, sin incrementar la concentración intracelular de Ca2+, sino la sensibilidad de la troponina C al Ca2+. A igual concentración de calcio intracelular, se consigue una mayor potencia inotrópica. No se produce incremento significativo del consumo miocárdico de oxígeno [17].
De forma integral, se logra que la función cardíaca sea más eficiente, a través de una mejora en el aporte y gestión de la energía, sin incrementar el consumo de oxígeno [19,20] asociado a una mayor potencia que revierte sobre todo el territorio vascular y, por tanto, se optimiza globalmente el sistema hemodinámico (figura 4).
Clínicamente, detrás del triple mecanismo de acción y el triple efecto farmacológico del Levosimendán, se encuentran las razones que explican los múltiples efectos cardiovasculares beneficiosos de este inodilatador [21,22].
![Figura 4: Optimización del sistema hemodinámico y efectos cardiovasculares beneficiosos asociados al tratamiento con Levosimendán [21,22].](https://campusvygon.com/es/wp-content/uploads/sites/7/2021/04/figura-4_Mesa-de-trabajo-1-scaled.jpg)
5.- PREPARACIÓN Y ADMINISTRACIÓN
Las características químicas del Levosimendán hacen que, para logran una disolución homogénea a partir de un soluto de 12.5 mg de fármaco, sea recomendable utilizar como solvente 500 ml de solución de glucosa al 5%.
Puede administrarse tanto por vía venosa periférica como por vía venosa central. A pesar de que el Levosimendán es un fármaco muy seguro, en pacientes lábiles o con grave compromiso hemodinámico, puede existir una mala tolerancia a la disminución de la poscarga, es por ello que, al igual que con el resto de fármacos y, especialmente en este tipo de pacientes, la infusión de levosimendán debe usarse con precaución cuando se administre con otros fármacos vasoactivos intravenosos [23].
Entre los diferentes fármacos que se han estudiado conjuntamente a infusiones de levosimendán podemos destacar:
- Digoxima y Levosimendán no hay evidencia de interacciones farmacocinéticas entre ambos. [23]
- Agentes betabloqueantes y Levosimendan, sin pérdida de eficacia. [23]
- Mononitrato de isosorbida y Levosimendán da como resultado una potenciación significativa de la respuesta hipotensora ortostática. [23]
- Dobutamina y Levosimendán es relativamente seguro y eficaz en pacientes con insuficiencia cardíaca grave. [51]
- Noradrenalina y Levosimendán se pueden combinar en pacientes con presión arterial sistólica inicialmente baja para mantener una perfusión adecuada de órganos y tejidos. [51]
- Betabloqueantes disminuye los efectos inotrópicos y vasodilatadores en pacientes que toman dobutamina, no obstante, no hay evidencia de que se produzca una reducción del nivel en el Levosimendán. [51]
- Inhibidores de la enzima convertidora de angiotensina y nitratos con Levosimendán puede aumentar los efectos de hipotensión y taquicardia de este último. [51]
Acorde a las recomendaciones que definen un entorno seguro para el paciente, en caso de ser requerida la administración de diferentes fármacos, donde alguno de ellos pueda ver su efecto alterado de forma significativa en el contexto de una administración simultánea a través de líneas intravenosas conectadas, se valorarán los beneficios/riesgos de tal práctica y, en caso de proceder con el referido modelo de administración, es recomendable utilizar dispositivos que permitan un mayor control sobre las infusiones [24].
Dispositivos para una práctica segura en las infusiones endovenosas.
- Evitar reflujo: Con el fin de controlar de forma más precisa el flujo que recibe el paciente, se aconseja el uso de válvulas antirretorno que eviten el retroceso de fluido por la línea (figura 5).
- Evitar incompatibilidad entre fármacos: En el caso de fármacos que puedan verse alterados entre sí, reservar un lumen en exclusiva destinado a esta infusión, con el fin de reducir los posibles riesgos de interacción entre las diferentes soluciones (figura 5).
- Reducir el espacio común: En caso de precisar un prolongador, es recomendable optar por alargaderas bifurcadas o trifurcadas, ya que las rampas o llaves de tres vías presentan un mayor espacio común, aumentando el riesgo de interacción (figura 5).
6.- FICHA TÉCNICA
En nuestro entorno asistencial, desde el órgano regulador A.E.M.P.S., el registro de Levosimendán contempla parte de la información referente a este fármaco [23]. De la ficha técnica, cabe destacar:
Indicaciones terapéuticas
Tratamiento a corto plazo de la descompensación aguda severa de la insuficiencia cardiaca crónica en situaciones donde el tratamiento convencional no es suficiente o en casos donde se considere apropiado un soporte inotrópico.
Contraindicaciones
- Hipersensibilidad al levosimendán o a cualquiera de los excipientes.
- Hipotensión grave y taquicardia.
- Obstrucciones mecánicas significativas que afecten al llenado o al vaciado ventricular o a ambos.
- Insuficiencia renal grave (aclaramiento de creatinina < 30ml/min).
- Insuficiencia hepática grave.
- Historia de Torsades de Pointes.
7.- EVIDENCIA CIENTÍFICA Y EXPERIENCIA CLÍNICA
La realidad acerca de las entidades clínicas que, al ser tratadas con Levosimendán, suponen una mejora para los pacientes y la evolución las mismas, no ha dejado de aumentar de forma significativa en los últimos años [25].
La evidencia científica ha puesto de manifiesto que, a excepción de entidades clínicas puntuales, la mayor parte de los pacientes con Insuficiencia Cardiaca e Hipertensión Pulmonar se ven beneficiados de ser tratados con Levosimendán [26].
Fundamentalmente, existe experiencia clínica del uso de Levosimendán en pacientes con IC, entre otros muchos:
- Cardiopatías congénitas (previo o posterior a cirugía), miocardiopatías u otros estados que cursen con bajo gasto cardiaco o aumento de presiones pulmonares en paciente pediátrico [27,28].
- Prehabilitación cardiológica en pacientes con IC como optimización frente a procesos asistenciales quirúrgicos (cardiacos o no cardiacos) y no quirúrgicos [29].
- Protección hepática en resección hepática administrado previo a la cirugía [30].
- Administración Intermitente en IC [31].
- Recomendaciones específicas para poblaciones concretas como es el paciente isquémico, con insuficiencia cardiaca, postoperado de cirugía cardiaca, diabético, con enfermedad arterial periférica o en hemodiálisis [32].
- Manejo del paciente crítico con Enfermedad COVID-19 [33].
- Miocardiopatía inducida por sepsis [34].
- Optimización cardiovascular en paciente con Enfermedad COVID-19 o Post COVID-19 adulto y pediátrico [35,36].
- Síndrome Inflamatorio Multisistémico Pediátrico [36].
- Fallo multiorgánico [37].
No obstante, lo más importante es recordar que, el Levosimendán es un fármaco que ha presentado un perfil de seguridad muy alto en la prácticamente la totalidad de registros realizados [38].
8.- DOSIFICACIÓN Y POSOLOGÍA
Dosis
Será individualizada de acuerdo con la situación clínica y la respuesta del paciente.
Posología
- Actualmente, la dosis de carga no está recomendada en todos los supuestos clínicos, es por ello que, pese a existir pacientes que pueden beneficiarse de esta pauta de administración, se desaconseja su práctica de forma rutinaria.
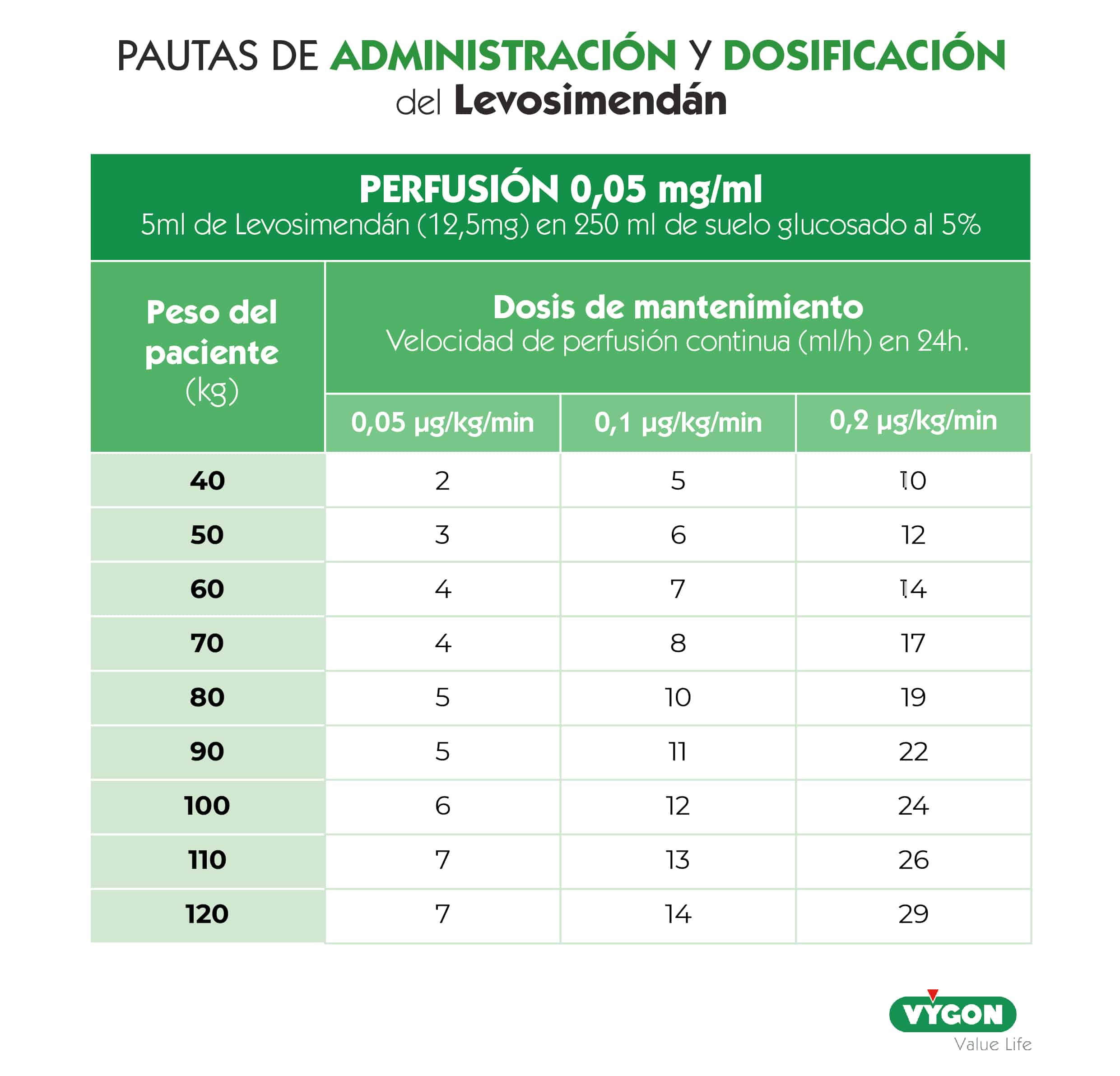
No obstante, a título informativo, la dosis de carga consiste en administrar 6-12 μg/kg perfundidos en 10 minutos. Se considera que, en pacientes sometidos a tratamiento intravenoso con vasodilatadores, inotrópicos o ambos, la dosis de carga será la mínima efectiva (6μg/kg/min). Una vez finalizada la dosis de carga, se continuará con una perfusión continua a 0,1 μ/kg/min. - La pauta de administración más recomendada y extendida consiste en infundir el fármaco a 0,1 μ/kg/min. Se debe evaluar la respuesta del paciente según la situación basal de la que parta (figura 6).
Por lo general:
-
- Si la respuesta se considera excesiva (hipotensión y taquicardia), disminuir la velocidad de administración a 0,05 μg/kg/min o suspenderla si fuera necesario.
-
- Si la dosis inicial es tolerada y se necesita un mayor efecto hemodinámico, se puede aumentar la velocidad de infusión hasta llegar a 0,2 μg/kg/min.
9.- MONITORIZACIÓN TERAPÉUTICA
El modelo clínico asistencial denominado Goal Direct Therapy (GDT) o Terapia Guiada por Objetivos, hace que, registrar los múltiples efectos de un tratamiento con diferentes monitorizaciones, sea hoy en día más que una necesidad, un mínimo imprescindible en un entorno de:
- Seguridad para el paciente.
- Excelencia asistencial.
- Voluntad de progreso.
“LO QUE SE MIDE SE MEJORA”
Peter Drucker
La Terapia Guiada por Objetivos se ha desarrollado de forma muy notable en los tratamientos que inciden en la hemodinámica. Por tanto, en el caso de la monitorización terapéutica del Levosimendán, podremos, incluso, individualizar registros según paciente y proceso asistencial (figura 7).
Uno de los registros más importantes e integrales es la valoración del estado general. En este sentido, la evidencia científica ha demostrado que la administración intermitente de Levosimendán permite mantener la estabilidad clínica en pacientes con IC Avanzada, contribuyendo de forma directa y significativa a mejorar la clínica y sintomatología, y con ello, la calidad de vida y reduciendo el riesgo de hospitalizaciones [40].
También puede hacerse un análisis por sistemas, valorando los efectos sobre la función renal [41], perfusión de territorios distales [42], entre otros muchos.
En la valoración del sistema hemodinámico, un alto conocimiento de la microvascularización y perfusión distal, unido al desarrollo de los monitores hemodinámicos de análisis del contorno de la onda de presión arterial, ha hecho que los parámetros hemodinámicos que nos aportan dichos dispositivos, jueguen cada vez un papel más relevante en la monitorización de los tratamientos que inciden sobre el sistema hemodinámico y los algoritmos clínicos decisionales, especialmente, cuando se requiere de una información continua y precisa en el tiempo [43].
Uno de los estudios que ha valorado de forma más amplia y específica, los efectos del Levosimendán mediante monitorización hemodinámica por análisis del contorno de onda de presión arterial, fue el que llevaron a cabo Cristina Giglioli y colaboradores [44]. Este trabajo demostró que los parámetros hemodinámicos más específicos y sensibles para monitorizar el efecto del fármaco fueron el dP/dt máx y el CCE.
Parámetros hemodinámicos más específicos y sensibles para monitorizar el efecto del Levosimendán.
- dP/dt máx. Se trata de un indicador de la contractilidad miocárdica independiente de la precarga, que permite estimar indirectamente la contractilidad el ventrículo izquierdo en la fase isovolumétrica.
- Eficiencia del Ciclo Cardíaco (CCE). Este parámetro de eficiencia muestra el rendimiento hemodinámico en términos de gasto energético. Depende de la energía necesaria para generar un determinado volumen sistólico, la cual está relacionada con la interacción entre la función del ventrículo izquierdo y el sistema arterial, es decir, el acoplamiento ventrículo/arterial.
Estos resultados concuerdan con la farmacodinamia del Levosimendán, que actúa generando una mayor fuerza contráctil, una reducción de la precarga y la postcarga [45,46] y una disminución del tiempo de relajación isovolumétrica [47].
Respecto al estudio del corazón mediante ecocardiografía como herramienta de monitorización hemodinámica, tal y como sucede en la valoración de la IC, existe una limitación que puede llevar a confusión [48]. Siguiendo este discurso, se entiende porque no en todos los pacientes se produce una mejora de la FEVI, pese a sí existir una respuesta al tratamiento con Levosimendán [49].
Destacar por último que, los biomarcadores, están siendo cada vez más utilizados en la monitorización de los tratamientos con Levosimendán, especialmente el NT-péptido natriurético cerebral (NT-proBNP) [50].
Para conocer más sobre monitorización hemodinámica y parámetros como el CCE o el dP/dt máx., matricúlate en el curso impartido por el Dr. José Miguel Alonso Iñigo, médico especialista en Anestesiología-Reanimación y Tratamiento del dolor. Para ello, solo tienes que hacer clic aquí o en el siguiente banner.
Te puede interesar:
· Monitorización del dp/dt máx. Y de la eficiencia del ciclo cardíaco (cce)
· 4 claves para un mayor control en la infusión de noradrenalina
· 6 claves para la infusión de insulina intravenosa
· 4 claves para la infusión de dobutamina
· Cristaloides y coloides en la reanimación del paciente crítico
· Cristaloides y coloides en la reanimación del paciente quemado
· Catecolaminas disponibles para el paciente crítico
· Sistemas cerrados. La alternativa a las llaves de tres pasos.
Bibliografía
1.- Yancy CW, Jessup M, Bozkurt B, et al. 2017 ACC/AHA/HFSA focused update of the 2013 ACCF/AHA guideline for the Management of Heart Failure: a report of the American College of Cardiology/American Heart Association task force on clinical practice guidelines and the Heart Failure Society of America. Circulation. 2017;136:e137–61.
2.- Ponikowski P, Voors AA, Anker SD, et al. 2016 ESC guidelines for the diagnosis and treatment of acute and chronic heart failure. Eur Heart J. 2016;37(27):2129–200.
3.- Sayago-Silva I, García-López F, Segovia-Cubero J. Epidemiology of heart failure in Spain over the last 20 years. Rev Esp Cardiol (Engl Ed). 2013;66:649–56.
4.- Conde-Martel A, Hernández-Meneses M. Prevalence and prognostic meaning of comorbidity in heart failure. Rev Clin Esp. 2016;216:222–8.
5.- Escobar, C., Varela, L., Palacios, B. et al. Costs and healthcare utilisation of patients with heart failure in Spain. BMC Health Serv Res 20, 964 (2020). https://doi.org/10.1186/s12913-020-05828-9.
6.- Fröhlich H, Rosenfeld N, Täger T, et alEpidemiology and long-term outcome in outpatients with chronic heart failure in Northwestern EuropeHeart 2019;105:1252-1259.
7.- Pocock SJ, Ariti CA, McMurray JJ, et al. Predicting survival in heart failure: a risk score based on 39,372 patients from 30 studies. Eur Heart J. 2013;34(19): 1404–13.
8.- Lesyuk W, Kriza C, Kolominsky-Rabas P. Cost-of-illness studies in heart failure: a systematic review 2004-2016. BMC Cardiovasc Disord. 2018;18(1):74.
9.- Comín Colet J. Estudio LION-HEART: Eficacia y seguridad de Levosimendán en Insuficiencia Cardiaca avanzada – Entrevista al Dr. Josep Comín Colet. Actualidad y formación cardiovascular. CardioTeca. Disponible en: http://www.cardioteca.com/entrevistas-levosimendan/1485-estudiolion-heart-eficacia-y-seguridad-delevosimendan-en-insuficiencia-cardiacaavanzada-entrevista-al-dr-josep-comincolet.html Acceso: 09/16.
10.- Zoltán Papp et al. Levosimendan Efficacy and Safety: 20 years of SIMDAX in Clinical Use. Cardiac Failure Review 2020;6:e19. DOI: https://doi.org/10.15420/cfr.2020.03
11.- Nieminen MS et al. Heart Lung Vessel. 2013;5(4):227–245.
12.- Kivikko et al. Circulation. 2003;107:81–86.
13.- Ukkonen et al. Clin Pharmacol Ther. 2000;68:522–531.
14.- Nieminen MS, Fruhwald S, Heunks LM, Suominen PK, Gordon AC, Kivikko M, Pollesello P. Levosimendan: current data, clinical use and future development. Heart Lung Vessel. 2013;5(4):227-45. PMID: 24364017; PMCID: PMC3868185.
15.- Erdei et al. (2006) Br J Pharmacol 148:696-702.
16.- Kopustinskiene et al. (2004) Biochem Pharmacol 68:807.
17.- Pollesello et al. (1994) J Biol Chem 269: 28584-90.
18.- Papp Z et al. Int J Cardiol. 2012;159:82–87.
19.- Nieminen MS et al. J Cardiovasc Pharmacol. 2009;53(4):302–310
20.- Ukkonen H et al. Clin Pharmacol Ther. 1997;61:596–607.
21.- Pinto BB et al. Curr Opin Anaesthesiol. 2008;21:168–177.
22.- Farmakis D et al. Int J Cardiol. 2016;222:303-12
23.- Ficha técnica Simdax 2.5mg/ml. Agencia española de medicamentos y productos sanitarios. https://cima.aemps.es/cima/dochtml/ft/64154/FT_64154.html
24.- J. Pignard, S. Cosserant, O. Traore, B. Souweine, V. Sautou, Sécurisation de la perfusion en milieu hospitalier : de l’analyse de risques a priori au plan d’action d’amélioration des pratiques, Annales Pharmaceutiques Françaises, Volume 74, Issue 2, 2016, Pages 154-164, ISSN 0003-4509, https://doi.org/10.1016/j.pharma.2015.07.003.
25.- Nieminen MS, Fruhwald S, Heunks LM, et al. Levosimendan: current data, clinical use and future development. Heart Lung Vessel. 2013;5(4):227-245.
26.- Bisserier M, Pradhan N, Hadri L. Current and emerging therapeutic approaches to pulmonary hypertension. Rev Cardiovasc Med. 2020;21(2):163-179. doi:10.31083/j.rcm.2020.02.597.
27.- Suominen PK. Single-center experience with levosimendan in children undergoing cardiac surgery and in children with decompesated heart failure. Anesthesiology. 2011;11:18.
28.- Comité de Medicamentos de la Asociación Española de Pediatría. Pediamécum. Edición 2015. ISSN 2531-2464. . Disponible en: https://www.aeped.es/comite-medicamentos/pediamecum/levosimendan Consultado el 07/04/2021.
29.- Ambrosetti M, Abreu A, Corrà U, et all. Secondary prevention through comprehensive cardiovascular rehabilitation: From knowledge to implementation. 2020 update. A position paper from the Secondary Prevention and Rehabilitation Section of the European Association of Preventive Cardiology. Eur J Prev Cardiol. 2020 Mar 30:2047487320913379.
30.- Onody P, Stangl R, Fulop A, Rosero O, Garbaisz D, et al. (2013) Levosimendan: A Cardiovascular Drug to Prevent Liver Ischemia-Reperfusion Injury? PLoS ONE 8(9): e73758. doi:10.1371/journal.pone.0073758.
31.- Altenberger J, Parissis JT, Costard-Jaeckle A, et al. Efficacy and safety of the pulsed infusions of levosimendan in outpatients with advanced heart failure (LevoRep) study: a multicentre randomized trial. Eur J Heart Fail. 2014 Aug;16(8):898-906.
32.- Taylor JL, Holland DJ, Keating SE, et all. Short-term and Long-term Feasibility, Safety, and Efficacy of High-Intensity Interval Training in Cardiac Rehabilitation: The FITR Heart Study Randomized Clinical Trial. JAMA Cardiol. 2020 Sep 2:e203511.
33.- ATOTW 426 — Practical guide for the intensive care management of patients with COVID-19 (9 June 2020). www.wfsahq.org/resources/anaesthesia-tutorial-of-the-week.
34.- Yang F, Zhao LN, Sun Y, Chen Z. Levosimendan as a new force in the treatment of sepsis-induced cardiomyopathy: mechanism and clinical application. J Int Med Res. 2019;47(5):1817-1828. doi:10.1177/0300060519837103.
35.- Rev Argent Cardiol 2020;88:253-274. http://dx.doi.org/107775/rac.es.v88.i3.18230.
36.- Consenso nacional sobre diagnóstico, estabilización y tratamiento del Síndrome Inflamatorio Multisistémico Pediátrico vinculado a SARS-CoV-2 (SIM-PedS). https://www.aeped.es/sites/default/files/aep.sim-peds.v1.pdf.
37.- Erb J, Beutlhauser T, Feldheiser A, Schuster B, Treskatsch S, Grubitzsch H, Spies C. Influence of levosimendan on organ dysfunction in patients with severely reduced left ventricular function undergoing cardiac surgery. J Int Med Res. 2014 Jun;42(3):750-64. doi: 10.1177/0300060513516293. Epub 2014 Apr 29. PMID: 24781725.
38.- Delgado JF. Levosimendan in Acute Heart Failure: Past, Present, and Future. Rev Esp Cardiol. 2006;59(4):309-12.
39.- Saugel, Bernd et al. “The ‘5 Ts’ of perioperative goal-directed haemodynamic therapy.” British journal of anaesthesia vol. 123,2 (2019): 103-107. doi:10.1016/j.bja.2019.04.048.
40.- Nieminen MS, Altenberger J, Ben-Gal T, et al. Repetitive use of levosimendan for treatment of chronic advanced heart failure: clinical evidence, practical considerations, and perspectives: an expert panel consensus. Int J Cardiol. 2014 Jun 15;174(2):360-7.
41.- Chen, QH., Zheng, RQ., Lin, H. et al. Effect of levosimendan on prognosis in adult patients undergoing cardiac surgery: a meta-analysis of randomized controlled trials. Crit Care 21, 253 (2017). https://doi.org/10.1186/s13054-017-1848-1.
42.- Morelli, A., De Castro, S., Teboul, JL. et al. Effects of levosimendan on systemic and regional hemodynamics in septic myocardial depression. Intensive Care Med 31, 638–644 (2005). https://doi.org/10.1007/s00134-005-2619-z.
43.- Scheeren TWL, Ramsay MAE. New Developments in Hemodynamic Monitoring. J Cardiothorac Vasc Anesth. 2019 Aug;33 Suppl 1:S67-S72. doi: 10.1053/j.jvca.2019.03.043. PMID: 31279355.
44.- Giglioli C, Cecchi E, Landi D, Chiostri M, Spini V, Valente S, Gensini GF, Romano SM. Levosimendan produces an additional clinical and hemodynamic benefit in patients with decompensated heart failure successfully submitted to a fluid removal treatment. Congest Heart Fail. 2012 Jan-Feb;18(1):47-53. doi: 10.1111/j.1751-7133.2011.00261.x. Epub 2011 Nov 12. PMID: 22277178.
45.- Nieminen MS et al. J Am Coll Cardiol. 2000;36:1903–1912.
46.- Follath F et al. Lancet. 2002;360:196–202.
47.- Jörgensen K et al. Circulation. 2008;117(8):1075–1081.
48.- Kelly, N., Esteve, R., Papadimos, T.J. et al. Clinician-performed ultrasound in hemodynamic and cardiac assessment: a synopsis of current indications and limitations. Eur J Trauma Emerg Surg 41, 469–480 (2015). https://doi.org/10.1007/s00068-014-0492-6.
49.- Andrea D’Amato, Paolo Severino, Mariateresa Pucci, Lucrezia Netti, Fabio Infusino, Marco Valerio Mariani, Rossana Scarpati, Danilo Alunni Fegatelli, Annarita Vestri, Viviana Maestrini, Massimo Mancone, and Francesco Fedele. Levosimendan infusion and acute heart failure patients: Role of HLM classification for the identification of responders and non-responders. J Am Coll Cardiol. 2020 Mar, 75 (11_Supplement_1) 955.
50.- G. Alvarez, R. Rodríguez, M. Althabe, G. Moreno, S. Sepúlveda, J. Medina, A. Salgado, A. Martin, A. Rodiño. NT-péptido natriurético cerebral en la evaluación de respuesta al tratamiento de la insuficiencia cardiaca con Levosimendán en pacientes pediátricos. Medicina Infantil 2018; XXV: 291 – 294.
51.- Kasikcioglu, H. A., & Cam, N. (2006). A review of levosimendan in the treatment of heart failure. Vascular health and risk management, 2(4), 389–400. https://doi.org/10.2147/vhrm.2006.2.4.389

![Figura 2: Molécula de Levosimendán [14].](https://campusvygon.com/es/wp-content/uploads/sites/7/2021/04/MOLECULA_Mesa-de-trabajo-1.jpg)
![Figura 3: Triple mecanismo de acción y triple efecto farmacológico del Levosimendán [18].](https://campusvygon.com/es/wp-content/uploads/sites/7/2021/04/triple-accion_Mesa-de-trabajo-1-scaled.jpg)
![Figura 5: Dispositivos para una práctica segura en las infusiones endovenosas [24].](https://campusvygon.com/es/wp-content/uploads/sites/7/2021/04/levosimendan_Mesa-de-trabajo-1-scaled.jpg)





Excelente información, gracias por compartir con tanto detalle y minucia.
A nivel personal si considero importante seguir complementando este gran información con el tiempo de uso del medicamento. Si bien se refiere que dependerá de cada caso, también se podría plantear manejo y usos actuales por duración, continuidad, extensión etc
Ejemplo: Iniciar ciclos cada 15 días por 3 o 6 meses, luego extender pauta a 20 o 30 días, según necesidad del paciente por otros 3 o 6 meses, posteriormente de 30 a 45 o maximo 60 días… según necesidad del paciente etc
El ejemplo lo refiero por ser un caso de la vida real y que actualmente mantiene continuidad con el medicamento brindando un extraordinario apoyo a la calidad de vida del paciente con FEVI de 25%
Valoro profundamente el tiempo, análisis y estudios de todos los especialistas, médicos y colegas que intervinieron en este análisis, y gran resumen de estudio del medicamento..