Le monitorage hémodynamique nous fournit des informations sur la performance cardiovasculaire et est donc devenu un outil fondamental dans l’approche diagnostique et l’orientation thérapeutique.
Les appareils permettant d’effectuer des contrôles avancés sont de plus en plus nombreux et il est parfois difficile de faire un choix.
QUE TROUVEREZ-VOUS DANS CET ARTICLE ?
- Éléments à prendre en compte lors de la sélection d’un moniteur hémodynamique.
- Une précision maximale avec un minimum d’invasivité.
- Comment obtenir une forme d’onde de pression artérielle de qualité ?
- Utile pour tous les types de patients : néonataux, pédiatriques, adultes ou vétérinaires.
- Paramètres capables d’évaluer l’hémodynamique complète du patient : précharge, postcharge et contractilité.
Vous souhaitez en savoir plus sur les systèmes de surveillance hémodynamique ? Restez sur cette page et lisez l’article complet.
Il existe de plus en plus d’appareils permettant d’effectuer des contrôles avancés, et il est parfois difficile de choisir entre eux.
Aspects à prendre en compte lors du choix d’un moniteur hémodynamique
Pour pouvoir effectuer une lecture précise de l’état hémodynamique des patients, ce qui permet d’orienter le traitement et d’anticiper d’éventuelles complications, nous avons besoin d’un système qui nous fournisse :
- Une précision maximale avec le minimum d’invasivité nécessaire.
- Utile pour tous les types de patients : néonatals, pédiatriques, adultes ou vétérinaires.
- Disposer de paramètres capables d’évaluer l’hémodynamique complète du patient : précharge, postcharge et contractilité.
Précision et faible invasivité – c’est possible ?
La surveillance hémodynamique en unité de soins intensifs (USI) est considérée comme essentielle pour la prise en charge des patients gravement malades.3 Cependant, son utilisation n’est pas sans risque, en particulier si l’on considère la nature invasive de ces procédures et les complications qui y sont associées.1
Ainsi, lorsque nous recherchons le moniteur hémodynamique idéal, nous voulons qu’il soit précis tout en étant peu invasif – c’est possible ?
Surveillance hémodynamique avancée, quelles sont les options dont nous disposons ?
Une surveillance hémodynamique efficace et précise peut contribuer à l’identification précoce de l’instabilité cardiovasculaire et à la sélection opportune du traitement thérapeutique le plus approprié.
Pour identifier le système le plus approprié, le caractère invasif et la précision sont deux aspects essentiels et sont étroitement liés à la manière dont le système recueille les informations.
Parmi les différents systèmes avancés de surveillance hémodynamique, les plus utilisés sont ceux qui analysent le contour du pouls de l’onde de pression artérielle (PCM) pour estimer le volume systolique, et qui sont considérés comme peu invasifs. Pour obtenir des données précises, il est nécessaire d’avoir une onde de pression artérielle de bonne qualité, ce qui est essentiel pour les systèmes basés sur l’analyse du contour du pouls. Il convient donc d’effectuer une série de manœuvres simples pour éviter que la vague n’entre en résonance ou ne soit soumise à des phénomènes d’amortissement.
En ce qui concerne la précision, il faut tenir compte du type de calcul utilisé pour obtenir le volume systolique (SV) et donc l’impédance cardiovasculaire.
D’une part, nous disposons de systèmes de surveillance hémodynamique utilisant les lois de la physique classique (loi d’Otto Frank et loi de Stewart Hamilton) qui sont plus précis que ceux basés sur des méthodes statistiques (Langewouters, Curtosi). Dans ce dernier cas, qui repose sur des données prédéterminées ne tenant pas compte des différences hémodynamiques individuelles, la précision est inévitablement faible.
Les méthodes statistiques
Les méthodes statistiques reposent sur un calcul statistique basé sur l’échantillonnage de la pression artérielle et de ses écarts types. Ils utilisent des données de patients sains pour corriger les valeurs obtenues. CeCes méthodes n’utilisent pas l’impédance du système cardiovasculaire pour le calcul du volume de l’apoplexie.
Ils sont peu ou pas invasifs. Leur inconvénient est le suivant :
- Précision inférieure à celle des méthodes physiques, car les estimations ne sont pas faites à partir des données du patient, mais à partir de données préétablies.
Méthodes physiques
Les systèmes basés sur des méthodes physiques comprennent ceux qui utilisent la termodilution, la dilution de l’indicateur ou la théorie des perturbations.
Les méthodes physiques sont précises et fiables car elles sont validées pour un grand nombre de situations cliniques.
Le principal inconvénient de ces systèmes est leur caractère très invasif et la nécessité d’une callibration, à l’exception de la méthode P.R.A.M.
La méthode P.R.A.M., contrairement aux méthodes de thermodilution ou de dilution de l’indicateur, est peu invasive, ce qui permet d’éviter un grand nombre de complications potentielles liées à la surveillance.
Pour obtenir des données précises, toutes les méthodes basées sur l’analyse du contour du pouls nécessitent une bonne qualité de l’onde de pression artérielle. Ce problème peut être résolu en effectuant une série de manœuvres ou en utilisant des outils tels que le filtre électronique que l’on trouve dans des systèmes comme la méthode P.R.A.M..
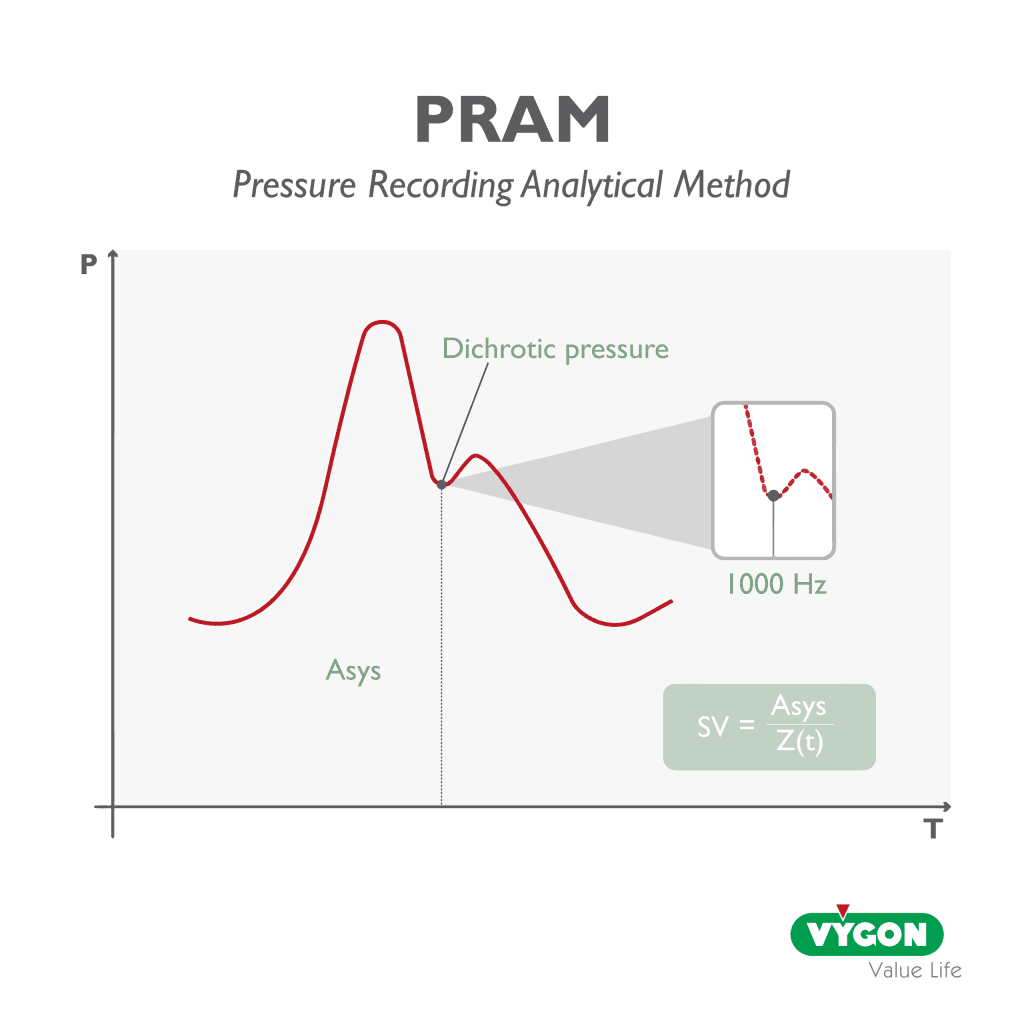
Le P.R.A.M. déduit la pression systolique et d’autres variables hémodynamiques à partir de la seule analyse de la morphologie de la courbe de pression artérielle, qu’il acquiert avec précision, en échantillonnant à une fréquence de 1000 Hz pendant chaque cycle cardiaque, permettant ainsi un monitorage continu et sensible aux moindres changements hémodynamiques du patient.
Cela signifie que chaque pouls artériel est détecté et analysé ; chaque changement dans l’état du patient et chaque réaction à un stimulus de l’opérateur sont immédiatement détectés, analysés et fournis en temps réel, battement par battement.
L’originalité de P.R.A.M. réside dans la capacité de la méthode à calculer l’impédance caractéristique du système cardiovasculaire (Z(t)) en temps réel, battement par battement et en fonction du patient, pour l’ensemble du cycle cardiaque, en tenant compte non seulement de la phase pulsatoire, mais aussi de la phase de flux continu.
L’impédance étant en constante évolution, cette méthode n’utilise pas de valeurs constantes ou préstimulées pour son calcul, précisément afin de suivre de manière fiable ses variations physiopathologiques.
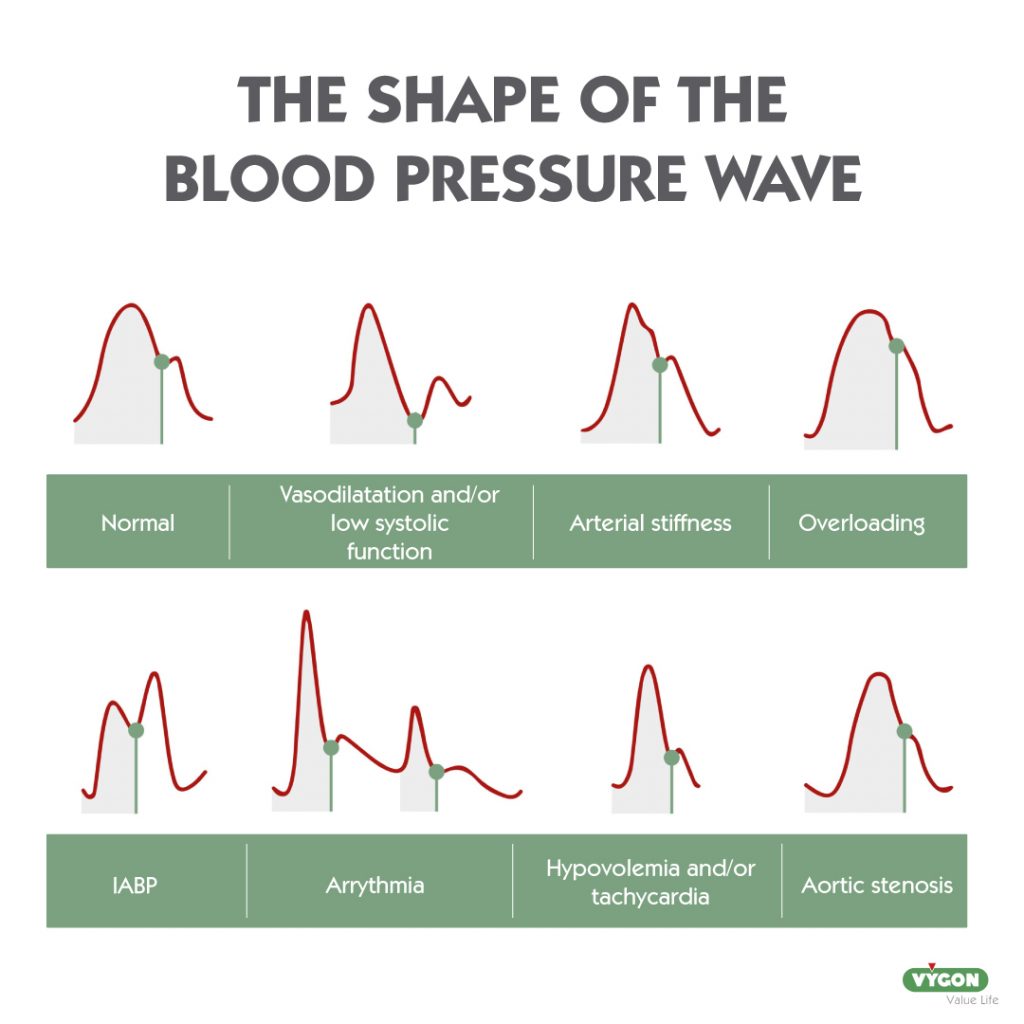
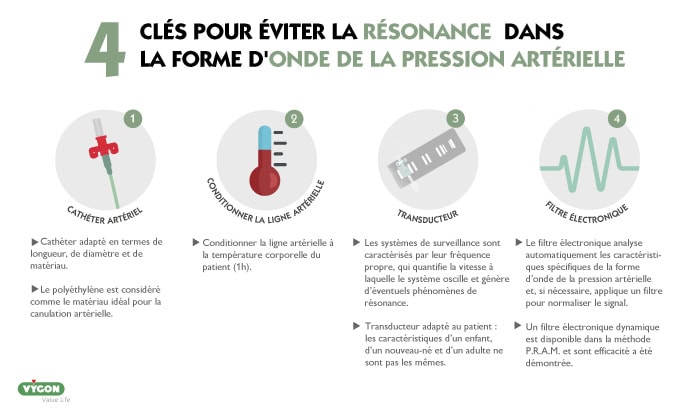
Comment éviter les artefacts dans la forme d’onde de la pression artérielle ?
De bonnes pratiques telles que le choix du cathéter artériel approprié (longueur, diamètre et matériau), le conditionnement de la ligne à la température du corps ou le choix d’un transducteur de bonne qualité adapté au patient réduiront la probabilité que notre forme d’onde présente une résonance ou un amortissement.
Les formes d’onde résonantes sont courantes, à tel point que dans 30,7 % des cas, la forme d’onde de la pression artérielle est résonante. 11
Outre les stratégies susmentionnées, il existe également des outils qui peuvent nous aider à corriger notre forme d’onde afin qu’elle soit la plus proche possible de la réalité hémodynamique du patient : l’utilisation d’un filtre électronique.
La méthode P.R.A.M. comporte un filtre électronique dynamique qui a été validé et testé dans des études et qui s’est avéré très utile pour éliminer larésonance4.
Utile pour tous les types de patients : néonatals, pédiatriques, adultes ou vétérinaires
Existe-t-il un système de surveillance hémodynamique adapté à tous les patients ? La réponse est oui, mais elle devra être basée sur l’analyse des contours du pouls et non sur des données préétablies comme c’est le cas avec les méthodes statistiques.
L’estimation de l’impédance artérielle ou cardiovasculaire (Z) est essentielle au calcul du volume de l’apoplexie et constitue la base du développement des algorithmes mathématiques des différentes méthodes d’analyse du contour du pouls.
Lorsque le système effectue un calcul direct de l’impédance cardiovasculaire (Z), il est possible d’obtenir des données fiables et indépendantes des caractéristiques physiques du patient.
La méthode P.R.A.M. répond à ces caractéristiques et est validée pour les adultes, les enfants et les nouveau-nés, et est même capable de fournir des données précises en médecine vétérinaire. Il s’agit de la seule méthode d’estimation basée sur l’analyse du contour du pouls qui a été validée chez des patients pédiatriques par rapport à une méthode de référence.5
En outre, il est validé pour une multitude de situations cliniques, y compris pour les patients septiques, où même après une déplétion en norépinéphrine et des changements dans le tonus vasculaire ou l’expansion du volume, les données sont restées fortement corrélées avec le système de référence.12
Les études positionnent la méthode P.R.A.M. comme une :
« Outil fiable et utile dans les situations cliniques d’urgence où des dispositifs hautement invasifs ne sont pas immédiatement disponibles« 12.
Les paramètres capables d’évaluer l’hémodynamique complète du patient : précharge, postcharge et contractilité
Outre les paramètres habituels tels que le volume systolique (SV), le débit cardiaque (CO), la délivrance d’oxygène (DO2), la variation du contour du pouls (PPV), la variation du volume systolique (SVV) ou la résistance vasculaire systémique (SVR).Cependant, il est également intéressant de disposer de paramètres plus avancés qui les complètent et nous fournissent davantage d’informations sur le système cardiovasculaire.
Deux variables que nous pourrions mettre en évidence pour les informations qu’elles fournissent seraient : le cycle d’efficacité cardiaque (ECC) ou le dp/dt max.
DP/DT MAX
Le dP/dt max fait référence à la pente maximale de l’augmentation systolique de la courbe de pression artérielle.
Ce paramètre est considéré comme un indicateur de la contractilité du myocarde indépendamment de la précharge, c’est-à-dire de la façon dont le ventricule gauche se contracte dans la phase isovolumétrique, avant l’ouverture de la valve aortique.
C’est donc le moment où le ventricule gauche doit exercer une force maximale ou avoir une contractilité maximale pour ouvrir la valve aortique.
Lorsque nous observons des valeurs non physiologiques de dP/dt max, supérieures à 1,6 mmHg/ml, cela indique la présence d’une résonance artérielle.
Efficacité du cycle cardiaque (ECC)
L’efficacité du cycle cardiaque (ECC) donne des informations sur la quantité d’énergie dépensée par le système cardiovasculaire pour éjecter le sang à chaque systole. Lorsque le système est efficace, la valeur est nulle.
Lorsque nous observons des valeurs négatives, nous pouvons dire que le système est inefficace.
Il existe de nombreuses raisons cliniques pour lesquelles le système peut être inefficace, telles que l’hypovolémie, la diminution de la contractilité, l’augmentation de la postcharge, la tachycardie, la bradycardie, etc.
L’ECC s’est avéré capable de détecter les altérations de la fraction d’éjection du ventricule gauche (FEVG) et peut donc être un bon outil pour détecter la nécessité d’une échocardiographie. L’ECC est capable de faire la distinction entre une FEVG normale, modérément altérée et nettement altérée avec une bonne sensibilité et une bonne spécificité.13
Cependant, quelle qu’en soit la cause, chaque fois que nous observons des valeurs négatives, nous avons affaire à une altération globale du système.
Par conséquent, lorsque nous observons que le CCE est modifié, nous savons qu’il se passe quelque chose dans le système cardiovasculaire et nous devons évaluer ces données en même temps que des paramètres complémentaires. Nous pourrons ainsi analyser la cause et orienter le traitement.
Chez les patients gravement malades, la surveillance hémodynamique est essentielle et déterminera en grande partie l’évolution et le rétablissement du patient. Il est donc très important de disposer d’un moniteur hémodynamique qui nous fournisse des informations précises et en temps réel.

Bibliographie
1. Pour-Ghaz, I., Manolukas, T., Foray, N., Raja, J., Rawal, A., Ibebuogu, U. N., & Khouzam, R. N. (2019). Précision de la surveillance hémodynamique non invasive et mini-invasive : où en sommes-nous ?. Annals of translational medicine, 7(17), 421. https://doi.org/10.21037/atm.2019.07.06
2. Rodríguez Sola, David. Fortes Díaz, Daniel. González Bernal, Melanie. Godoy García, José Eulogio (2021). Manejo de Enfermería de la monitorización hemodinámica continua invasiva en paciente crítico. Ocronos – Editorial Científico-Técnica. https://revistamedica.com/manejo-enfermeria-monitorizacion-hemodinamica-invasiva/#Complicaciones-inmediatas
3. Belda, F., Aguilar, G., Teboul, J., Pestaña, D., Redondo, F., Malbrain, M., Luis, J., Ramasco, F., Umgelter, A., Wendon, J., Kirov, M., & Fernández-Mondéjar, E. (2011). Complications related to less-invasive hemodynamic monitoring ‡. British Journal of Anaesthesia, 106(4), 482-486.https://doi.org/10.1093/bja/aeq377
4. Foti L, Michard F, Villa G, Ricci Z, Romagnoli S. The impact of arterial pressure waveform underdamping and resonance filters on cardiac output measurements with pulse wave analysis. Br J Anaesth. 2022 Jul;129(1):e6-e8. doi: 10.1016/j.bja.2022.03.024. Epub 2022 Apr 19. PMID : 35459533.
5. Alonso-Iñigo JM, Escribá FJ, Carrasco JI, Fas MJ, Argente P, Galvis JM, Llopis JE. Mesuring cardiac outpud in children undergoing cardiac catheterization: comparison between the Fick method and PRAM (pressure recording analytical method) Paediatr Anaesth. 2016 Nov;26(11):1097-1105. doi : 10.1111/pan.12997. Epub 2016 Aug 27. PMID : 27565740.
6. Quilis, Amadeo Almela, Millán Soria, Javier, Alonso Íñigo, José Miguel, García Bermejo, Pedro. (2015). Monitorización hemodinámica no invasiva o mínimamente invasiva en el paciente crítico en los servicios de urgencias y emergencias. Revista Científica de la Sociedad Española de Medicina de Urgencias y Emergencias. Vol. 27, n. 6. https://revistaemergencias.org/numeros-anteriores/volumen-27/numero-6/monitorizacion-hemodinamica-no-invasiva-o-minimamente-invasiva-en-el-paciente-critico-en-los-servicios-de-urgencias-y-emergencias/
7. Suess EM, Pinsky MR. Hemodynamic Monitoring for the Evaluation and Treatment of Shock : What Is the Current State of the Art ? Semin Respir Crit Care Med. 2015 Dec;36(6):890-8. doi : 10.1055/s-0035-1564874. Epub 2015 Nov 23. PMID : 26595049.
8. Chaney JC, Derdak S. Minimally invasive hemodynamic monitoring for the intensivist : current and emerging technology. Crit Care Med. 2002 Oct;30(10):2338-45. doi: 10.1097/00003246-200210000-00025. PMID : 12394965.
9. Moreno Sasig, N. G., Vélez Muentes, J. R., Campuzano Franco, M. A., Zambrano Córdova, J. R. et Vera Pinargote, R. G. (2021). Monitorización invasiva y no invasiva en pacientes ingresados a UCI. Análisis del comportamiento de las líneas de crédito a través de la corporación financiera nacional y su aporte al desarrollo de las PYMES en Guayaquil 2011-2015, 5(3), 278-292. https://doi.org/10.26820/recimundo/5.(2).julio.2021.278-292
10. Mateu Campos, M.L., Ferrándiz Sellés, A., Gruartmoner de Vera, G., Mesquida Febrer, J., Sabatier Cloarec, C., Poveda Hernández, Y., & García Nogales, X. (2012). Técnicas disponibles de monitorización hemodinámica : Ventajas y limitaciones. Medicina Intensiva, 36(6), 434-444. https://dx.doi.org/dx.doi.org/10.1016/j.medin.2012.05.003
11. Romagnoli S, Ricci Z, Quattrone D, Tofani L, Tujjar O, Villa G, Romano SM, De Gaudio AR. Précision de la surveillance invasive de la pression artérielle chez les patients cardiovasculaires : une étude d’observation. Soins intensifs. 2014 Nov 30;18(6):644. doi: 10.1186/s13054-014-0644-4. PMID : 25433536 ; PMCID : PMC4279904.
12. Persona P, Valeri I, Saraceni E, De Cassai A, Calabrese F, Navalesi P. Cardiac Output Evaluation on Septic Shock Patients : Comparison between Calibrated and Uncalibrated Devices during Vasopressor Therapy. J Clin Med. 2021 Jan 9;10(2):213. doi : 10.3390/jcm10020213. PMID : 33435270 ; PMCID : PMC7826755.
13. Scolletta, S., Bodson, L., Donadello, K. et al. Assessment of the left ventricular function by pulse wave analysis in critically ill patients. Intensive Care Med 39, 1025-1033 (2013). https://doi.org/10.1007/s00134-013-2861-8