Le terapie intensive neonatali sono ambienti ospedalieri ad elevata intensità di cura, in cui si possono verificare numerosi errori di trattamento, compresi quelli relativi alle infusioni di farmaci. Questi errori si presentano con una frequenza maggiore nei neonati (circa 8 volte) delle TIN rispetto agli adulti ospedalizzati.
È, quindi, fondamentale settare la linea infusionale seguendo alcune regole basilari, gestirla nel miglior modo possibile e prevenire le più comuni complicanze.

La gestione delle linee infusionali in neonatologia è una pratica complessa in quanto diverse sono le tipologie e le quantità di farmaci somministrate ai piccoli pazienti, che richiedono infusioni multiple come antibiotici, nutrizione, sedativi, inotropi e così via. Non avendo, inoltre, un sistema immunitario sviluppato, sono molto più soggetti a contrarre infezioni.
È essenziale che le terapie vengano settate scrupolosamente poiché, nelle TIN, si ha a che fare con volumi di sangue molto piccoli e i farmaci infusi sono ad alto indice terapeutico. Le dosi sono ridotte e i flussi sono bassi: il rischio è quello di incorrere in ritardi indesiderati nei tempi di infusione o di infondere boli incontrollati di farmaci.
Per rendere efficace al massimo la terapia somministrata e configurare al meglio le linee, specialmente quando si infondono diverse soluzioni contemporaneamente, è necessario prendere le dovute precauzioni per evitare infezioni, sovradosaggio (o sottodosaggio) e interazioni farmacologiche.
Inoltre, il set infusionale ideale deve ridurre al minimo gli spazi morti, gli eventuali reflussi e i collegamenti superflui, per cui un giusto settaggio della linea può aiutare ad eseguire un trattamento più sicuro e controllato.
Da qui, la necessità nel configurare in modo ottimale le linee infusionali.
1. LINEE INFUSIONALI: LE BASI
Innanzitutto, alcune tecniche come l’igiene delle mani e la tecnica asettica rappresentano le misure più importanti per prevenire il rischio infettivo nel paziente.
L’igiene delle mani è una pratica mandatoria da applicare in tutte le attività di cura del paziente.
Come ridurre il trasferimento di microorganismi?
Il trasferimento di microorganismi si può ridurre eseguendo il lavaggio delle mani: prima e dopo il diretto contatto con il paziente, dopo il contatto con fluidi corporei, prima e dopo la rimozione dei guanti, prima e dopo aver mangiato, prima, durante (se richiesto) e dopo tutte le procedure che richiedono l’inserimento, la manipolazione e la rimozione di dispositivi di accesso vascolare (VAD) e la somministrazione di infusioni.

Per l’igiene delle mani, si raccomanda l’utilizzo di una soluzione igienizzante a base alcolica (ABHR, 60% etanolo o 70% alcol isopropilico) per circa 20 secondi, o di lavarsi le mani con acqua e sapone, a seconda delle necessità.
Infine, è molto importante assicurarsi il mantenimento di unghie pulite, corte e prive di smalto (1).
Inoltre, per la somministrazione di infusioni e la gestione di VAD, è fondamentale educare al meglio l’operatore all’ Aseptic Non Touch Technique (ANTT), un modello di tecnica asettica standardizzata, che ha come obiettivo l’asepsi.
In che cosa consiste l’ANTT?
Sono aspetti centrali l’identificazione e la protezione delle “parti chiave” e dei “siti chiave” durante tutta la procedura asettica (2).
Si definiscono “parti chiave” tutte quelle parti critiche dei dispositivi medici, che, qualora contaminate, hanno maggiori probabilità di causare infezioni (aghi, punti di accesso disiringhe, connessioni di linee endovenose, lumi esposti di cateteri); i “punti chiave”, invece, sono siti in cui sono presenti interruzioni cutanee nel paziente che, potenzialmente, possono diventare porte d’accesso di batteri all’interno del corpo, come ad esempio ferite aperte, sito d’iniezione, sito del VAD.
Parti e punti chiave sono protetti da campi asettici, spazi di lavoro definiti per poter applicare una tecnica asettica sicura, dove poter appoggiare il materiale necessario (siringa, ago, antisettico, …).
Importante è anche il prelevamento del dispositivo tramite tecnica “no-touch” per evitare di contaminarlo.
Dopo aver individuato parti e punti chiave della procedura, averli protetti con un adeguato campo asettico e aver definito le modalità di prelevamento del dispositivo, si applica la corretta tecnica asettica (1).
2. LINEE INFUSIONALI: LA GESTIONE
In un neonato la gestione del VAD, che sia esso centrale o periferico, è una questione complessa. Essa deve tener conto di diversi fattori, tutti legati al corretto settaggio della linea infusionale, quali gli elementi del set, le soluzioni infuse e l’utilizzo di siringhe e pompe infusionali.
Gestire un neonato in TIN può voler dire incorrere in rischi di errore durante tutte le fasi. Ciò rappresenta una forte problematica perché ne deriva una limitata capacità di compensare eventuali errori e conseguenze a breve e lungo termine.
Quali sono gli errori legati ad un non corretto utilizzo di farmaci?
La maggior parte di errori risiede nel sovradosaggio di farmaci e quelli più soggetti ad errori sono l’eparina, gli antibiotici, l’insulina, la morfina e la nutrizione parenterale. Ciò comporta un aumento di morbidità, mortalità, costi e tempi di degenza.

Altri fattori che, inoltre, favoriscono l’insorgenza di errori nelle TIN sono l’elevato numero di medicazioni, la mancanza di esperienza, la durata della degenza, le poche settimane di vita e il piccolo peso dei pazienti, nomi simili o identici dei neonati (4).
Assemblare un set infusionale che sia il più possibile adatto alle esigenze di un neonato è una procedura di notevole complessità.
Perché è complicato scegliere una corretta linea infusionale in TIN?
Il problema principale risiede nel fatto che nella pratica comune delle TIN, ci si serve di set infusionali nati e pensati per gli adulti, a causa della difficoltà di stabilire linee guida chiare e dell’alta variabilità dei protocolli, delle pratiche e delle tipologie/modalità di assemblaggio delle componenti che formano il set infusionale.
Tuttavia, esistono dei criteri di scelta della linea infusionale che possono essere utili all’assemblaggio di una linea corretta per il neonato, pensata tenendo conto di tre punti chiave:
- Bassissimi flow rate
- Ridotti calibri del VAD
- Infusioni multiple
Diversi sono i parametri che impattano sulla delivery di farmaci e fluidi attraverso infusioni IV. Primi fra tutti, troviamo le componenti del sistema infusionale, che influenzano particolarmente il flow rate dei farmaci e dei fluidi somministrati. Esse possono causare ritardi nella delivery del farmaco e aumentare la variabilità del flow-rate (5).
Gli elementi del set, quindi, influenzano la qualità dell’infusione stessa, incidono direttamente sul VAD e sulle complicanze.
Quali sono gli aspetti di cui tener conto per la scelta delle giuste componenti del set?
- Infezioni: uno dei rischi maggiori associati all’utilizzo di questi dispositivi è l’infezione. In particolare, i neonati pretermine, a causa della mancanza di anticorpi, sono i soggetti più a rischio. Pertanto, si sconsiglia l’utilizzo di rampe o rubinetti a 3 vie che non consentono un’adeguata disinfezione, richiedono molte manipolazioni, aumentando la possibilità di lasciare il sistema aperto e la probabilità di disconnessioni accidentali.
- Tempo e volume di delivery del farmaco al paziente: molti dei farmaci somministrati ai neonati richiedono flow rate minori, per cui è necessario ridurre al minimo il volume morto e che l’iniezione sia effettuata il più vicino possibile al paziente.
- Infusioni multiple e precise: le piccole dosi richieste, la sensibilità al sovradosaggio, l’accesso vascolare limitato, richiedono che le infusioni multiple siano molto accurate.
- Interazioni farmaco-farmaco: alcuni farmaci devono essere infusi senza miscelazione, come i lipidi o la vancomicina. L’incompatibilità tra farmaci può provocare reazioni fisiche e chimiche. Incompatibilità fisiche risultano essere visibili (precipitazioni, cambiamento di colore, produzione di gas) o non visibili (particelle invisibili ad occhio nudo) e provocano una forte diminuzione nella quantità di farmaco che arriva al paziente; incompatibilità chimiche provocano degradazione del farmaco o formazione di sostanze tossiche (5).
- Volume morto: necessitando i pretermine di piccoli volumi in tempi specifici, è fondamentale ridurre lo spazio morto, per ridurre il rischio di sovradosaggio.
- Facilità di gestione delle linee.
- Adattamento alle piccole dimensioni del paziente.

Quali sono gli elementi del set infusionale?
Il set infusionale è una rete di tubi e dispositivi, ognuno con delle peculiarità. Il set include:
- Needlefree connectors (NFC)
- Valvole anti-reflusso
- Prolunghe
- Filtri
- Soluzioni infuse
- Siringhe/pompe infusionali.
1. Needlefree connectors (NFC).
Per ridurre il rischio di punture accidentali, si raccomanda l’utilizzo di connettori needleless, eliminando così l’ago dalla gestione delle linee infusionali.
Leggi l’articolo correlato:
TIPOLOGIE DI CONNETTORI NEEDLELESS E QUANDO UTILIZZARLI
Quando sostituire/rimuovere un NFC?
Per quanto riguarda la sostituzione del dispositivo needleless, è bene non cambiarlo più frequentemente di intervalli di 96 ore o dipendentemente dalle IFU del produttore. Se usato in un set di infusioni continue, va cambiato quando il set di primaria somministrazione viene sostituito (ad esempio dopo 96 ore).
Altre circostanze di sostituzione: se contaminato o visibilmente sporco, se rimosso. Deve essere, invece, rimosso in caso di presenza di emazie, di infusioni di cristalloidi o in caso di prelievi per emocoltura.
2. Valvole anti-reflusso.
In questi tipi di valvole, l’infusione del farmaco avviene in un’unica direzione. Ciò viene reso possibile dalla presenza di un meccanismo interno con valvola a diaframma flessibile che, quando la pressione in uscita supera la pressione in ingresso si chiude, bloccando il flusso di ritorno. Si tratta, quindi, di valvole che prevengono il backflow della soluzione infusa nella linea IV (5). Le valvole anti-reflusso sono molto utili in presenza di velocità e pressioni diverse (infusioni multiple).
Esistono, poi, valvole bidirezionali che, al contrario, oltre alle infusioni, permettono anche i prelievi.
Valvole anti-reflusso e valvole bidirezionali vengono integrate alle prolunghe da collegare direttamente al dispositivo needleless, ottimizzando il tempo in cui le infusioni scorrono parallelamente, prima di raggiungere il VAD.
3. Prolunghe.
Si raccomanda di ridurre al minimo l’utilizzo di rampe e rubinetti, che possono generare problemi molto gravi e di prediligere l’utilizzo di prolunghe multilume, molto adatte per l’infusione di piccoli volumi di sangue, per la somministrazione di farmaci ad alto indice terapeutico e ridurre il rischio di infondere boli incontrollati di farmaci.
Le prolunghe multilume, creando linee preferenziali e separate per ciascun farmaco/trattamento, garantiscono una più semplice gestione della linea, limitano i continui lavaggi, riducono il rischio di reflusso, di infezioni e di embolie.
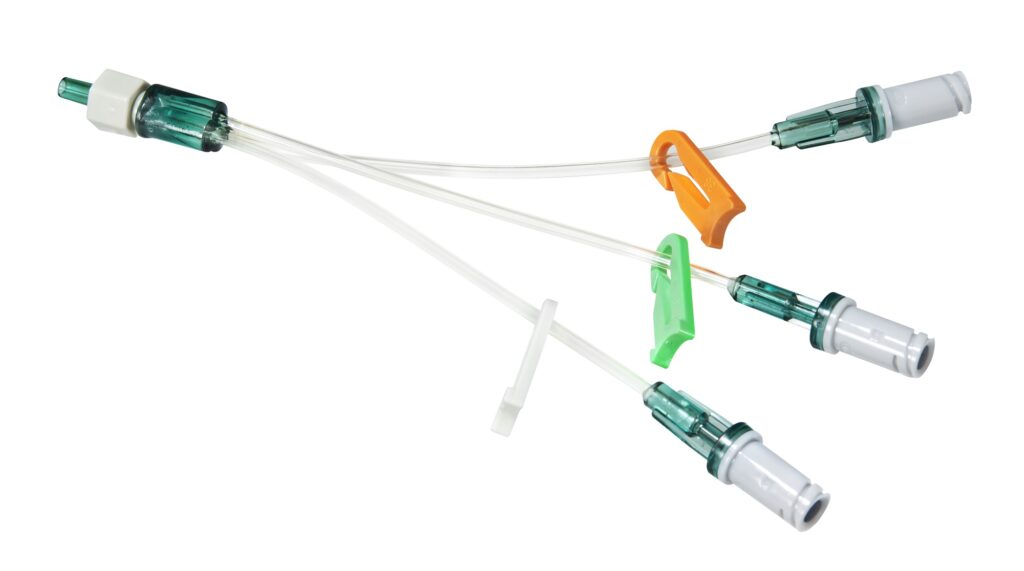
Quando si parla di prolunghe o extensions all’interno di un set infusionale, occorre tener conto di due punti fondamentali: la compliance e il numero degli elementi. La compliance di tubi IV si definisce come la capacità di questi di allungarsi o contrarsi sotto l’effetto di applicazione di una certa pressione (5).
Ciò dipende dal materiale di cui sono fatte, da diametro, lunghezza e volume. Conoscendo il materiale sarà possibile valutare l’interazione di questo con il farmaco e i suoi quantitativi realmente somministrati al paziente; ad esempio, il PVC tende ad assorbire maggiormente il medicinale, mentre PE, PUR, PP interagiscono meno con esso.
Conoscendo, invece, lunghezza e diametro dei tubi sarà possibile determinare il tempo che impiega una certa dose di farmaco a raggiungere il paziente in un tempo prestabilito. Si raccomanda, quindi, una bassa compliance per le infusioni a basso flow rate, come quelle utilizzate in neonatologia. Quindi, fondamentale è ridurre anche al minimo il numero degli elementi, per evitare il ritardo della somministrazione e di conseguenza l’azione del farmaco. Limitando il numero di devices aggiunti al VAD, si riducono le manipolazioni, le contaminazioni e si evitano confusioni.
4. Filtri.
L’utilizzo di filtri è mandatorio per le infusioni di NPT e sangue. Per filtrare infusioni NPT e sangue occorrono filtri ad hoc, che vanno posizionati il più vicino possibile al VAD e vicino il livello del suo sito d’inserzione. L’utilizzo di filtri riduce le microbolle d’aria (<1 mm in diametro) e particolati che causano trombi e alterano il microcircolo e la risposta immunitaria. (1)
Endotossine, frammenti derivanti dalle precipitazioni, precipitati e microbolle sono sostanze potenzialmente nocive se infuse involontariamente. I filtri da NPT sono da 1.2 micron per soluzioni non contenenti lipidi, da 0.2 micron per soluzioni NP contenenti lipidi, entrambi vanno sostituiti ogni 24 ore. I filtri da NPT sono da 1.2 micron per soluzioni non contenenti lipidi, da 0.2 micron per soluzioni NP contenenti lipidi. entrambi vanno sostituiti ogni 24 ore. I filtri sangue che rimuovono coaguli o particelle pericolose sono da 170-260 micron. (1)
5. Soluzioni infuse.
Infusioni e farmaci NPT devono essere preparati e assemblati nel massimo rispetto dell’antisepsi e, se possibile, in uno spazio dedicato. In caso di somministrazione di NPT, occorre seguire una procedura ben precisa. Un problema comune legato alla somministrazione di infusioni riguarda le flebiti chimicamente indotte.
Il primo metodo che si utilizza per ridurne l’incidenza è di diluire le sostanze. L’esatto quantitativo di diluizione richiesto per prevenire flebiti, attualmente, resta sconosciuto. Tuttavia, esistono strumenti per prevenire o, quantomeno, ridurre questo rischio (6).
6. Siringhe e pompe infusionali.
Le siringhe possono essere utilizzate manualmente o in pompa. In caso di utilizzo manuale, è fondamentale tener conto del fatto che la pressione della sostanza infusa aumenta al diminuire del calibro della siringa. Solitamente per lavaggi si consigliano siringhe di calibro uguale o superiore ai 10 ml, in quanto, se si utilizzassero siringhe di calibro minore, verrebbero esercitate pressioni maggiori che potrebbero arrecare danni al catetere.
L’accesso al VAD deve sempre avvenire tramite dispositivo needleless. Se utilizzate in pompa, all’aumentare del calibro della siringa, si riduce la precisione d’infusione di piccoli volumi. Per migliorare la terapia infusionale, la compliance di tutto il set infusionale che permette la somministrazione della terapia deve essere minimizzata e il flow rate pre-programmato (più alto) dovrebbe essere utilizzato in combinazione con siringhe di piccolo calibro e valvole a bassa resistenza (7).
Le pompe infusionali costituiscono uno strumento fondamentale all’interno di un set infusionale e devono essere utilizzate in modo corretto per non avere impatto negativo sulla performance del VAD e sulla sicurezza del paziente. La selezione di questi device a flusso controllato si basa su diversi fattori quali la terapia da infondere, la velocità a cui infondere, il setting del paziente (1).
Normalmente, si utilizzano pompe elettroniche a flusso controllato per l’infusione di terapie che richiedono un flusso molto preciso e sicuro.
3. LINEE INFUSIONALI: LA PREVENZIONE
Due problemi in cui spesso si può incorrere nelle TIN riguardano la contaminazione intraluminale e le occlusioni da coaguli, farmaci o lipidi. È importante, quindi, scegliere le migliori strategie per prevenire tali complicanze.
Come si previene il rischio da contaminazione intraluminare?
Per prevenire il rischio di contaminazione intraluminare occorre mettere in pratica tutte le raccomandazioni descritte in precedenza, quali: l’igiene delle mani, eseguire l’ANTT, utilizzare dispositivi needleless e disinfettarli, assemblare l’intero set infusionale seguendo l’ANNT, limitare il numero di vie e prolunghe nel set, preparare le soluzioni da infondere prestando accortezza alla compatibilità dei farmaci, sostituire o rimuovere le vie al momento giusto e secondo la sequenza corretta.
Come si previene il rischio di occlusioni?
I blocchi improvvisi del VAD, se occlusi da coaguli, possono essere causati da un poco accurato lavaggio a seguito di un prelievo di sangue, dall’esecuzione di un lock errato e dall’infusione di emazie non seguito da un lavaggio della linea.
Per prevenire il back flow, è fondamentale che: il needleless abbia un meccanismo interno neutro, le vie infusionali vengano sostituite secondo la giusta sequenza, si evitino il più possibile i cambi di siringhe, di velocità e di posizione delle pompe perché causano irregolarità dei flussi, potenzialmente dannose per il piccolo paziente. Altro elemento importante è l’esecuzione di un corretto flush.
Le occlusioni da farmaci o lipidi, invece, possono verificarsi in caso di somministrazione di farmaci a rischio, di variazione della terapia infusionale, di infusioni multiple o di mezzi di contrasto, o per l’esecuzione di un flush errato tra due infusioni. Per prevenire questi rischi, è importante utilizzare protocolli di diluizione aggiornati, settare la linea evitando la contaminazione tra farmaci diversi, utilizzare valvole antiritorno in caso di infusioni multiple a velocità diverse, evitare i rubinetti a 3 vie, infondere alle giuste velocità.
Inoltre, può accadere che il VAD si occluda meccanicamente durante l’avvio di una nuova terapia, durante la sostituzione di vie infusionali o sostituzione della medicazione. Occorre, quindi, che le clamp siano chiuse, cercare di non utilizzare set troppo lunghi per evitare il kinking, semplificare al massimo il set infusionale.
Qualunque sia il tipo o la causa di occlusione del VAD, è essenziale l’esecuzione corretta del flush.
In che cosa consiste il flushing?
Con flushing si intende l’infusione manuale con fisiologica per liberare e pulire il lume del catetere da residui, per garantire la pervietà del lume del dispositivo e prevenire le occlusioni.
Per eseguire il corretto flushing, occorre: effettuare antisepsi prima dell’accesso; utilizzare fisiologica sterile, meglio se siringhe pre-riempite per ridurre il rischio di CRBSI, ad un volume minimo pari al doppio del priming volume del device (flush in pompa siringa per VAD minore o uguale ai 2 Fr); in caso di infusione di emoderivati, NP o soluzioni più viscose, il volume di flush deve essere anche maggiore del doppio di quello di priming (1); utilizzare siringhe da 10 ml o una siringa specificamente designata per generare una minore pressione di iniezione; lavare con tecnica “push and pause” per causare un flusso turbolento all’interno del VAD; il flushing va eseguito in tutti i lumi del VAD, se multilume e in tutti i dispositivi ad esso connessi.
Durante le procedure standard, il flush del VAD si esegue: prima di ogni infusione per assicurare la funzionalità del catetere e prevenire complicazioni; dopo ogni infusione per pulire il lume del catetere, quindi ridurre il rischio di contatto tra farmaci/terapie diversi; alla sostituzione di vie o linee; dopo l’infusione di emoderivati e dopo un prelievo; prima del clampaggio e alla riapertura del device; quando la linea non è visibilmente pulita.
Dopo un’attenta analisi su come settare la miglior soluzione in termini di linea infusionale in TIN, come gestirla, quali elementi prediligere rispetto ad altri, come prevenire le più comuni problematiche, risulta evidente quanto sia complesso tutto ciò che ruota attorno a questi piccoli pazienti.
È fondamentale prestare attenzione ad ogni singolo dettaglio per facilitare la gestione della linea e ottenere un migliore outcome per il paziente trattato.
PRODOTTI CORRELATI
BIBLIOGRAFIA
- Infusion Therapy Standards of Practice. Lisa A. Gorski, MS, RN, HHCNS-BC, CRNI®, FAAN Lynn Hadaway, MEd, RN, NPD-BC, CRN Mary E. Hagle, PhD, RN-BC, FAAN Daphne Broadhurst, MN, RN, CVAA(C) Simon Clare, MRes, BA, RGN Tricia Kleidon, MNSc (Nurs. Prac), BNSc, RN Britt M. Meyer, PhD, RN, CRNI®, VA-BC, NE-B Barb Nickel, APRN-CNS, CCRN, CRN Stephen Rowley, MSc, BSc (Hons), RGN, RSCN Elizabeth Sharpe, DNP, APRN-CNP, NNP-BC, VA-BC, FNAP, FAANP, FAAN Mary Alexander, MA, RN, CRNI®, CAE, FAAN – INS – 2021
- ANTT®, un modello di tecnica asettica standardizzata. Daniela Accorgi – Nurse24.it-2021
- In vitro evaluation of fluid reflux after flushing different types of needleless connctors. Stefanolli, Chiara Abruzzese, Luigi Cannizzo, Alberto Lucchini, JVA. 2016
- Medication safety in neonatal care: a review of medication errors among neonates. Natalia Krzyzaniak and Beata Bajorek. © The Author(s), 2016
- Criteria for choosing an intravenous infusion line intended for multidrug infusion in anaesthesia and intensive care units Aure´lie Maiguy-Foinard, Ste´phanie Genay, Damien Lannoy, Christine Barthe´le´my, Gilles Lebuffe, Bertrand Debaene, Pascal Odou, SFAR, 2016
- The Impact of Dilution on Intravenous Therapy. Guy D. LaRue, RN, CRNI® Martin Peterson, BSME- the art and science of infusion nursing
- A literature review on flow-rate variability in neonatal IV therapy. Anne C van der Eijk 1, Roland M F P T van Rens, Jenny Dankelman, Bert J Smit. Paediatric Anaesthesia. 2013





